Сожгла кожу базироном что делать
Все о ретиноле: почему популярен, как использовать, кому не подходит
Все о ретиноле: почему популярен, как использовать, кому не подходит
В последнее время о чудодейственных свойствах ретинола (или его другого названия – витамина А) говорят все: ученые, косметологи, бьюти-блогеры. Однако не спешите следовать советам из интернета и тут же покупать крем с этим ингредиентом. Эффект от ретинола может быть как положительным, так и отрицательным. И это зависит не только от индивидуальных особенностей кожи и организма, но и от возраста, правил ухода за собой, даже сочетания ретинола с другими витаминами и компонентами.
Какой эффект ретинол оказывает на кожу

Дарья Якушевич, врач-дерматовенеролог, врач-косметолог, врач-хирург, заведующая отделением эстетики лица и тела X-Clinic:
– Ретинол очень неустойчив к внешней среде и легко распадается, поэтому используется в виде различных соединений — ретинола пальмитат, ретинола ацетат и другие. Нужно также помнить, что в коже работает не сам ретинол, а его производное – ретиноевая кислота. Это соединение имеет рецепторы в клетках кожи и активизирует их деление и синтетическую активность.
Препараты с ретинолом особенно полезны пациентам с акне и любителям загара с признаками фотостарения. В данных случаях проявляются все полезные свойства этого соединения: ускорение обновления кожи, выраженная антиоксидантная защита, регуляция работы сальных желез. В результате применения ретинола улучшается цвет лица, осветляются пигментные пятна.
Для пациентов с акне привязки к возрасту нет, все назначения должны быть по показаниям. Для профилактики хроно- и фотостарения ретинол можно начинать применять уже с 25–30 лет. Однако в использовании средств с этим компонентом нужно соблюдать ряд правил. В противном случае коже можно только навредить.
Как использовать кремы с ретинолом
Ретинол – непростое соединение, и перед началом его применения следует сделать аллергопробу на незаметном участке кожи (чаще ее делают на внутренней поверхности предплечья). Если аллергопроба дала отрицательный результат, то можно вводить этот компонент в уход. Но постепенно, начиная с небольшого количества и нечастого использования.
Еще важно помнить, что в начале терапии возможны такие явления, как сухость кожи и зуд, поэтому сразу запаситесь хорошими увлажняющими сыворотками и кремами. Кроме того, нельзя забывать, что производные ретинола усиливают чувствительность кожи к солнечному излучению, что является причиной для постоянного использования средств с SPF-защитой. Опыт подсказывает, что абсолютное большинство пациентов уже давно не выходят из дома без солнцезащитного крема даже зимой, но при применении ретиноидов контроль должен быть усилен.
Говоря о взаимодействии различных средств, одно из главных правил – не смешивать ретинол с витамином С в одно применение. Для того чтобы получить эффект от каждого из этих компонентов, ретинол лучше использовать вечером, а витамин С – утром.
Также при лечение акне нельзя совмещать ретинол с бензоил пероксидом (базирон) во избежание выраженных раздражений и возможных ожогов!
Противопоказания
Дарья Якушевич, врач-дерматовенеролог, врач-косметолог, врач-хирург, заведующая отделением эстетики лица и тела X-Clinic:
Кроме того, витамин А совершенно противопоказан при беременности и кормлении грудью, а если пациент собирается пройти процедуру ретиноевого (так называемого желтого) пилинга, он получает рекомендации не планировать беременность в течение нескольких месяцев после процедуры.
Подписаться на новости
В соответствии с Федеральным законом № 152-ФЗ «О персональных данных» от 27.07.2006, отправляя любую форму на этом сайте, вы подтверждаете свое
согласие на обработку персональных данных.
Опыт применения геля Базирон АС в терапии фасциальных и экстрафасциальных проявлений акне
Н.Н.Потекаев, Т.А.Белоусова
ММА им. И.МСеченова
Развитие и течение дерматоза во многом зависит от семейной (генетической) предрасположенности, а также типа, цвета кожи, национальных особенностей. По данным ряда авторов (В.Н.Мордовцев, I.Maria), наследственная предрасположенность выявляется в 50-90% случаев акне. Юношеские угри наследуются по аутосомно-доминантному типу, в ряде случаев имеется полигенное наследование. Считается, что если оба родителя имели проявления УБ, то вероятность пубертатного акне составляет 50-60%. В целом при сборе семейного анамнеза была выявлена закономерность, что чем чаще встречалось акне у родственников и чем тяжелее оно протекало, тем более тяжелое течение заболевания отмечено у потомства [3, 4].
Нередко тяжелые формы акне связаны эндокринологической патологией. Так, поздние гиперандрогенные акне у женщин часто встречаются при поликистозе яичников, врожденной дисфункции коры надпочечников, а также при других эндокринных синдромах. Встречаются также упорные узловато-кистозные акне у мужчин с хромосомным синдромом полисомии У (ХУУ-акне) [5].
Исследования по распределению и степени тяжести акне среди различных популяций указывают на этнические особенности заболевания. Акне реже развивается и протекает в более легкой форме у представителей азиатского региона (японцев, китайцев), в то время как у кавказских народов отмечается более тяжелое и упорное течение заболевания и высокая частота встречаемости [6, 7].
Согласно современным представлениям возникновение УБ происходит на фоне нескольких взаимосвязанных патогенетических механизмов:
Среди клинических форм акне наиболее распространена папуло-пустулезная форма, которая встречается у 70-80% пациентов. Базовыми препаратами при данной форме заболевания являются антибиотики системного и наружного применения. При назначении антибиотиков необходимо учитывать весь спектр его антимикробного действия, так как у пациентов с акне P. acnes является не единственным микроорганизмом, ответственным за развитие воспалительных и иммунных реакций [1, 6].
Среди местных официнальных антибактериальных средств выделяют препараты цинк-эритромицинового комплекса, препараты клиндамицина, тетрациклина. Местные антибактериальные препараты используются при всех воспалительных формах акне, как в качестве монотерапии, так и в комбинации с топическими ретиноидами, а также системными препаратами, прежде всего переоральными антибиотиками. Важно подчеркнуть, что все современные наружные лекарственные средства при акне следует назначать на длительный срок, поэтому топический препарат должен обладать высокой эффективностью, комлаентностью и иметь минимум побочных эффектов.
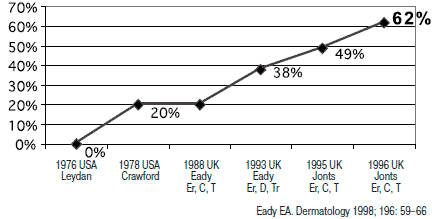
Существенным недостатком антибиотиков является снижение их эффективности при длительном применении в виду формирования к ним резистентности микроорганизмов и развитие аллергии. Так, в период с 1976 по 1996 г. частота случаев резистентности P acnes к эритромицину, клиндамицину, тетрациклину возросла с 20 до 62% (рис. 1). У пациентов со сформировавшейся резистентностью к местным формам антибиотикам отмечается невосприимчивость и к системной антибиотикотерапии. В связи с этим возникает необходимость применения альтернативных местным антибиотикам топических противомикробных средств, эффективных при воспалительном характере акне [13].
Рис. 1. Рост резистентности к P. acne.
Последнее время все большую и большую популярность среди практических врачей приобретает наружный препарат 5% гель «Базирон АС» компании «Галдерма».
Акрилатный кополимер основы активно адсорбирует кожное сало, уменьшая явления себореи и жирный блеск кожи на 40%. Постепенное высвобождение глицерина из гидрогелевой основы обеспечивает смягчение и увлажнение кожи, уравновешивая раздражающий эффект БПО (рис. 2) [15].
Рис. 2. Базирон АС гель.
По данным профессора Е.Р.Аравийской, все современные наружные препараты для лечения акне следует назначать длительно. Исследование, проведенное в СПбГМУ им. акад. И.П.Павлова, показали, что стойкий позитивный эффект при использовании бензоил пероксида (базирон) и адапалена (дифферин) возможен лишь при постоянном применении в течение 4-6 мес. Это обусловлено тем, что подобные препараты должны воздействовать на кожу в течение нескольких сроков обновления эпителиального пласта, а средняя продолжительность обновления эпителия кожи составляет 28 дней [18].
По данным М.А.Самгина и М.А.Монахова, исследовавших 20 пациентов (14 мужчин и 6 женщин) с папуло-пустулезной формой акне, полное регрессирование пустулезных элементов наблюдали к концу 6-й недели применения Базирона АС, а количество папулезных элементов на 3-й месяц снижалось почти на 80% [17].
Уже через 2 нед от начала терапии резко сокращалось количество воспалительных элементов, в большей степени пустул (на 25%) и папул (на 20%). Наблюдали значительное уменьшение жирности кожи, она становилась более матовой и ровной, исчезал ее серовато-асфальтовой оттенок. При применении на себорейные зоны туловища больные, кроме того, отмечали выраженное улучшение текстуры кожи в виде уменьшения неровности, грубости, толщины, исчезал неприятный запах кожи.
К концу 1-го месяца лечения регресс папуло-пустулезных элементов составил 50%, вновь появляющиеся акне были единичными и носили поверхностный характер. Более медленно регрессировали комедоны, особенно закрытые, их количество за 4 нед терапии уменьшилось в среднем на 30%. В течение 2 мес лечения продолжал нарастать терапевтический эффект в виде полного исчезновения жирного блеска кожи и уменьшения ее порозности. Кожа приобретала естественный розовато-телесный оттенок, становилась более гладкой и тонкой, полностью исчезал неприятный запах кожи. У всех больных с легкой формой акне отсутствовали папуло-пустулезные элементы, у больных со среднетяжелой формой отмечены лишь единичные поверхностные папулы, а количество комедонов в обеих группах уменьшилось лишь наполовину, что требовало в дальнейшем присоединения 0,1% крема Дифферин и косметологических процедур. Было отмечено, что нанесение Базирон АС на поствоспалительные гиперпигментировнные пятна и рубцы приводит к их значительному побледнению. Переносимость препарата была в целом хорошей. Лишь у 3 больных отмечено легкое жжение и покраснение кожи в начале лечения, которые регрессировали при индивидуальном подборе режима аппликаций.
Выводы
На основании проведенных собственных исследований и данных литературы можно сделать следующие выводы:
Ожог после пилинга: как быть?
Под редакцией медицинского консультанта Огородниковой С. В.
Пилинг — это косметологическая процедура для отшелушивания мертвых клеток кожи. Он помогает выглядеть ухоженно, придает свежий и здоровый вид. Однако пилинг предполагает использование кислотных растворов, а значит существует риск, что последствия процедуры не только не порадуют, но и принесут ряд эстетических проблем.
Сегодня ведущий врач Светлана Огородникова расскажет, что делать с химическим ожогом после пилинга и как исправить ситуацию.
Причины возникновения
Пилинг — это по большому счету контролируемый ожог кожи. Ключевое слово контролируемый. При грамотном проведении процедуры можно добиться предсказуемого положительного результата, но при несоблюдении рекомендаций есть риск обзавестись некрасивыми рубцами.
Самые популярные причины ожогов лица после пилинга это:
К сожалению, нередко люди обращаются в ожоговый центр после сеанса у некомпетентного либо начинающего косметолога. Непрофессионализм мастера отражается на лице пострадавшей женщины, и, к сожалению, избавиться от последствий ожога бывает не так просто и быстро, как хочется.
Симптомы ожога после пилинга
После сеанса коже требуется некоторое время на реабилитацию — это естественный процесс, неизбежный при любом виде пилинга. Как же отличить ожог от нормальной реакции кожи на внешнее воздействие?
Покраснение, отечность и шелушение непременно будут, но в сроки, предварительно оговоренные косметологом. Если время прошло, а последствия остались, значит вы получили химический ожог и нужно обратиться к врачу для устранения последствий.
Когда бить тревогу?
Время заживления, как правило, зависит от вида пилинга. Их разделяют на поверхностные, срединные и глубинные. Вторые и третьи требуют большего периода реабилитации и в руках горе-косметолога могут нанести серьезный эстетический дефект.
Полностью негативные реакции после поверхностного и срединного пилинга при правильном уходе проходят в течение 5—10 дней.
Глубинный пилинг выполняется после 40 лет и только под наркозом, срок восстановления кожи при таком воздействии составляет до полугода.
Осложнения и последствия
Химический ожог лица после пилинга зачастую не так страшен с точки зрения здоровья, как эстетически неприятен. Обычно подобные ожоги не затрагивают кожу глубже зернистого слоя эпидермиса.
Однако не все осложнения проявляются сразу. Существует ранние и поздние последствия ожогов кожи после пилинга. В первые дни после процедуры возможны:
К поздним последствиям относят:
Чтобы с наименьшими потерями убрать ожоги после пилинга, приступайте к лечению, как только заживет открытая рана. Так вы максимально быстро вернете коже здоровый вид и обезопасите себя от возможных, не успевших появиться, последствий.
Уход за кожей после ожога
Что делать после ожога от пилинга, чтобы оказать первую помощь и не навредить еще больше? Разберем способы на любой бюджет: народные рецепты, аптечные и косметологические средства, а также расскажем, какой результат от них ждать.
Прежде чем говорить о конкретных средствах, воспользуйтесь парой базовых советов:
И главное — не занимайтесь самолечением, вы можете сделать хуже. Обратитесь к специалисту, если заметили ухудшение состояния.
Народная медицина
Доступна всем, но малоэффективна. Есть смысл пользоваться народными рецептами при ожогах первой степени, лучше в сочетании с курсом лечения профессиональными средствами, прописанными врачом. И обязательно расскажите о своих планах специалисту, ведь зачастую неправильно подобранный уход может серьезно усугубить ситуацию.
1 рецепт
Чем помочь при ожоге после пилинга:
Смешать и нагреть на водяной бане. Нанести на пораженную кожу и держать не дольше 20 минут, после чего тщательно промыть водой.
2 рецепт
Чем помочь при химическом ожоге лица после пилинга в виде пятен:
Маску накладывать на 15 минут не чаще одного раза в три дня.
3 рецепт
Чем лечить ожоги после пилинга, если на лице отек:
Нанести маску на 20 минут, повторять 3 раза в неделю.
Аптечные кремы и мази
Рекомендовано использовать любые противоожоговые средства, охлаждающие, снимающие зуд.
При серьезных ожогах врач назначит что-либо из этого списка:
Возможно назначение физиотерапии, но только после точной постановки диагноза.
Ферменкол — помощь при ожоге после химического пилинга
Прозрачный гель на основе 9 ферментов коллагеназы снимает зуд, охлаждает, способствует регенерации клеток кожи, а также выравнивает общий тон лица. Ферменкол используется в качестве профилактики образования рубцов после агрессивных косметологических процедур, в том числе после лазерных шлифовок, срединных и глубоких химических пилингах.
Ферменкол можно применять курсом аппликационно (наносить гель на место ожога несколько раз в день) или совмещать с назначенной врачом терапией — средство не содержит гормональных компонентов, поэтому его смело можно применять в любом возрасте, а также беременным и кормящим женщинам. Курс применения подбирается индивидуально исходя из степени повреждения кожи.
Ферменкол легко найти в аптеке вашего города или заказать на сайте. А чтобы получить бесплатную консультацию и подбор курса применения Ферменкол, заполните форму в разделе «Вопрос-ответ». Вам поможет ведущий врач Светлана Огородникова.
Помните! Чем раньше вы начнете ухаживать за ожогом, тем быстрее вернете коже здоровый привлекательный вид. Не откладывайте свою красоту на потом, радуйтесь своему отражению уже сегодня.
АКНЕ У ПОДРОСТКОВ
Юношеские акне (угри) — самое распространенное заболевание кожи у детей и подростков. Дебют заболевания обычно проявляется у девочек в возрасте от 12—14 лет, у мальчиков в 14-15 лет — по причине позднего полового созревания.
Юношеские акне (угри) — самое распространенное заболевание кожи у детей и подростков. Дебют заболевания обычно проявляется у девочек в возрасте от 12—14 лет, у мальчиков в 14-15 лет — по причине позднего полового созревания. В настоящее время миф о том, что развитие акне зависит от характера питания, гигиены возраста, сексуальной жизни, развенчан. Акне — это заболевание сальных желез и волосяных фолликулов, функционирование которых связано с обменом половых гормонов. Общепризнано, что кожа представляет собой главное звено метаболизма половых стероидных гормонов, а основными «мишенями» для них являются эпидермис, волосяные фолликулы и сальные железы. Изменения функциональной активности эндокринной системы у подростков в разные периоды пубертата имеют свои особенности. На каждом этапе развития происходят последовательное включение и функционирование желез внутренней секреции, гормонов и биологически активных веществ. Они находятся в тесном взаимодействии с синтезом тестостерона (Те) и половыми стероидами, связывающими глобулин (ПССГ), секретируемый гепатоцитами. Кроме того, меняются механизмы центральной регуляции гипоталамо-гипофизарной системы, что отражается на секреции половых стероидных гормонов. В период полового созревания при акне нарушается соотношение между андрогенами и эстрогенами, и андрогенов оказывается в два раза больше, чем у здоровых лиц. Так, в развитии акне ведущая роль отводится Те и его метаболиту — дигидротестостерону (ДТТ), биосинтез которого в 20—30 раз выше, по сравнению со здоровыми людьми, причем у юношей этот процесс протекает более интенсивно, чем у девочек. Одновременно повышается и биосинтез некоторых ферментов кожи: активность 3-гидроксидегидрогеназы и 5-редуктазы также значительно повышена по сравнению с нормой. Последняя переводит свободный Те в ДГТ, который является основным гормоном, принимающим участие в гиперсекреции сальной железы.
Гиперсекреция кожного сала является следствием высокого уровня андрогенов и повышенной чувствительности к ним сальных желез.
Решающее значение при этом имеют: непосредственное влияние увеличенного содержания андрогенов в крови на волосяные фолликулы и сальные железы; повышение чувствительности клеток-«мишеней», рецепторов половых стероидов к циркулирующим андрогенам; комбинация этих двух факторов.
Секреция кожного сала и величина сальных желез стимулируются свободным тестостероном тестикулярного или овариального происхождения, дегидроэпиандростероном и андростендионом надпочечникового происхождения. Таким же эффектом обладает прогестерон — предшественник тестостерона, эстрогенов и адренокортикостероидов. Прогестерон усиливает секрецию сальных желез за счет андрогенной и антиэстрогенной активности. Этим фактом объясняется повышение салоотделения и появление акне-элементов перед менструацией у женщин.
Повышение уровня андрогенов в крови может носить временный физиологический характер, например в предменструальный период у женщин.
Иногда высокий уровень свободного тестостерона обусловлен снижением уровня глобулина, связывающего половые гормоны (ПССГ). Этот белок, с которым связывается 65% циркулирующего в крови Те, синтезируется в печени. Другая его часть соединяется с альбуминами, и только 2% циркулирующего общего тестостерона остается в активной несвязанной форме. Поэтому маркерами скрытой гиперандрогении у лиц мужского пола являются повышение свободной фракции Те, а не общего тестостерона и снижение ПССГ (Н. Е. Кушлинский, В. А. Самсонов, С. А. Масюкова, И. В. Саламова, 1996).
Генетические факторы являются пусковым моментом в развитии акне, и, по данным К. Н. Суворовой (2000), разная экспрессивность и аллельные вариации генов, детерминирующих развитие сальных желез и их функциональную способность, и уровень ферментов и гормонов в немалой степени определяют тяжесть клинических проявлений. Кроме этого, имеется сообщение о наличии ядерного R-фактора, определяющего генетическую предрасположенность. Этими фактами, вероятно, можно объяснить тот факт, что у одних пациентов развиваются быстро проходящие физиологические акне, а у других — более тяжелые формы. По данным многочисленных исследований, вероятность развития акне у подростков, при наличии заболевания в семье или у родственников, составляет от 50—70%.
Кроме андрогенной стимуляции, гиперсекреции кожного сала сальными железами, у большинства пациентов дебют акне сопровождается гиперкератинизацией основания фолликула, что приводит к закупорке роговыми чешуйками фолликулярного протока и образованию микрокомедона либо клинически видимого — закрытого (белая головка); либо открытого (черная головка). В дальнейшем происходят повреждение и разрыв протока, с последующим развитием перифокального воспаления. Ретенционный гиперкератоз акроворонки фолликула и гиперплазия фолликулярного эпителия являются определяющими в развитии заболевания.
Своеобразие пропионов во многом определяет особенности разрешения воспалительных акне-элементов. В отличие от большинства стрепто- и стафилодермий, воспалительные акне-элементы разрешаются медленнее, несмотря на интенсивное лечение. Торпидность к терапии обусловлена резистентностью P. acnes к разрушению нейтрофилами и моноцитами, персистенцией в фагоцитирующих клетках, где микроорганизмы длительное время остаются жизнеспособными, несмотря на антибиотиотерапию. Кроме этого, гиперпродукция сала не дает возможность создать необходимую концентрацию антибиотика в протоках сальной железы. Этим можно объяснить назначение длительных курсов антибиотиков при лечении акне.
Таким образом, генетическая предрасположенность, андрогенная стимуляция, повышенное салоотделение и фолликулярный гиперкератоз приводят к закупорке протока сальной железы комедонами. В результате размножения P. acnes и формирования воспаления вокруг фолликула и сальной железы образуются невоспалительные и воспалительные акне-элементы (папула, пустула, узелок). В зависимости от характера воспаления и распространения патологического процесса в дерме, очаги могут уплотняться, инфильтрироваться или абсцедировать с формированием кист, чем и обусловлено разнообразие клинических проявлений заболевания. В процессе терапии или самопроизвольно при разрешении акне-элементов остаются пятна, депигментированные рубчики, гипертрофические или обезображивающие келлоидные рубцы.
Нередко у подростков дебют заболевания сопровождается появлением невоспалительных и воспалительных акне-элементов, которые расцениваются как «физиологические» акне. Они сопровождают пубертатный гормональный криз и, в силу своего незначительного проявления (комедонов, единичных папулезно-пустулезных акне-элементов), могут самопроизвольно и бесследно исчезать без лечения. «Клинические» акне наблюдаются у 15% пациентов и требуют проведения лечения продолжительностью от нескольких месяцев до года и более или до достижения спонтанной ремиссии, обычно наступающей к 25 годам.
Согласно современной классификации, выделяют следующие клинические разновидности юношеских угрей (G. Plevig, A. Кligman, 1993, 2000).
Развитие и течение дерматоза зависят от следующих факторов: семейной (генетической) предрасположенности, клинической формы заболевания, типа и цвета кожи. При проведении клинической диагностики необходимо учитывать следующие особенности акне:
В патогенезе акне выделяют первичные и вторичные факторы, ведущие к развитию заболевания.
Основные принципы лечения: необходимо уменьшить секрецию сальной железы, ослабить воспаление, уменьшить колонизацию кожи Propionbacterium acnes и другими микроорганизмами, нормализовать митотическую активность кератиноцитов и устранить закупорку протока сальной железы.
Лечение во многих случаях представляет собой трудную задачу, а использование различных терапевтических методов и косметических средств приводит лишь к клинической ремиссии, реже — к излечению. Выбор терапии определяется не только тяжестью акне, но и общим состоянием, психоэмоциональными особенностями индивидума.
В настоящее время разработаны рекомендации и алгоритм патогенетического лечения различных форм акне (ХХ Всемирный конгресс по дерматологии, Париж, 2002).
Основными задачами в лечении являются:
Выбор метода лечения зависит от следующих факторов: клинической формы заболевания, характера акне-элементов (невоспалительные, воспалительные), степени тяжести (легкая, средняя, тяжелая), глубины, локализации и распространенности процесса (см. таблицу 1).
Например, комедональные акне лучше лечить топическими ретиноидами, в то время как при легкой форме воспалительных акне показаны ретиноиды, топические антибиотики, ВРО и т. д. Кроме степени тяжести поражения при акне следует принимать во внимание осложнения дерматоза в виде формирования рубцов, пигментации, а также психосоциальные проблемы.
В практике ретиноиды системного и наружного действия относятся к препаратам первого выбора и были впервые применены для лечения акне около 30 лет назад Stuttgen and Baer. Ретиноиды первого, второго и третьего поколения обладают общим и местным действием и способны вызывать специфический биологический ответ в результате связывания и активации рецепторов ретиноевой кислоты — RAR (retinoid acid receptor).
Механизм действия ретиноидов заключается в торможении процессов ороговения (кератинизации), снижении салоотделения, а также активностиР. acnes и усилении пролиферации эпителиоцитов кожи и сальных желез, таким образом осуществляется воздействие на все звенья патогенеза заболевания.
Показанием для назначения наружной терапии являются: легкие невоспалительные и воспалительные формы акне, а также невоспалительные формы средней тяжести.
Возможно комбинированное назначение с системными препаратами при воспалительных акне средней тяжести и тяжелых формах.
К группе синтетических ретиноидов нового (третьего) поколения относится адапален (дифферин) — производное нафтойной кислоты, который обладает не только свойствами ретиноидов, но и противовоспалительным действием.
Антикомедогенно-комедолитическое действие дифферина основано на избирательном взаимодействии с ядерными γ-рецепторами эпителиоцитов (RAR-γ), в результате чего улучшаются процессы дифференцировки кератиноцитов в воронке сальной железы и нормализуется продукция кожного сала (предотвращается закупорка протока), а также пролиферация корнеоцитов кожи. Таким образом, дифферин предотвращает образование микрокомедонов и способствует удалению «кератиновой пробки» (комедогенное и комедонолитическое действие).
Противовоспалительное действие дифферина также изучено in vitro и in vivo. Установлено, что препарат ингибирует высвобождение цитокинов (маркеров воспаления) — IL-1, IL-8, IL-12 — посредством конкурентного связывания с TLR2-рецепторами моноцитов. Кроме того, наблюдается ингибирование липоксигеназы и арахидоновой кислоты, участвующей в регуляции липидного обмена в коже. Уникальные фармакологические свойства дифферина объясняют его преимущества (противовоспалительное действие, лучшую переносимость) перед транс-ретиноевой и ретиноевой кислотой.
Одним из недостатков наружных ретиноидов является их слабо выраженное действие на гиперсекрецию сальных желез, что требует, в ряде случаев, назначения системных ретиноидов (изотретиноина) в адекватных дозах при тяжелых формах акне. Препараты назначают на длительное время (до трех месяцев и более), а также с профилактической целью для предотвращения появления новых акне-элементов.
Для лечения конглобатных угрей базисным препаратом является изотретиноин-роаккутан по 0,5-1,0 мг/кг веса в сутки до достижения общей кумулятивной дозы в 120 мг/кг. Кроме того, лечение антибиотиками дает временный результат, и после их отмены отмечаются частые рецидивы. В подростковом возрасте должно быть ограничено применение антибиотиков с назначением коротких курсов не более четырех—шести недель, поэтому упор делается на использование топических препаратов разнонаправленного действия, особенно при легкой и средней степени тяжести юношеских акне.
При механических акне (патомимии) необходимы психологическая реабилитация, установление доверительных отношений с подростками и назначение седативных препаратов в сочетании с топическими патогенетическими препаратами.
При тяжелых фульминантных и инверсных акне лечение начинают с назначения глюкокортикоидов (преднизолона) в суточной дозе — 20—30 мг с постепенным снижением дозы на 0,05 мг каждые пять дней, до полной отмены препарата. Преднизолон назначают в сочетании с антибиотиками (согласно антибиотикочувствительности), а затем переходят на изотретиноин в адекватных дозах: 0,5—1,0 мг/кг веса в сутки до достижения общей кумулятивной дозы 120 мг/кг.
Системная терапия (пероральные антибиотики, изотретиноин), часто в сочетании с топическими препаратами, показана для лечения больных со средней или тяжелой степенью акне. Базисными антибиотиками являются тетрациклины: тетрациклин — суточная доза по 500 мг два раза в день, тетрациклин моногидрат — 0,1 мг два раза в день, миноциклин — 0,1 мг два раза в день; макролиды: эритромицин по 500 мг два раза в день, джозамицин: 500 мг два раза в день. Альтернативные препараты при непереносимости антибиотиков — это котримоксазол по 480 мг два раза или тиметоприм 100-200 мг от 14 до 21 дня. При неэффективности одного антибиотика в ряде случаев его можно заменить другим. Однако длительная антибиотикотерапия может вызывать резистентность P. acnes, вследствие чего лечение становится неэффективным.
При лечении изотретиноином следует помнить, что хуже на лечение малыми дозами отвечают юноши с поражением туловища, поэтому им следует назначать стартовую дозу 1,0 мг/кг, а у лиц более старшего возраста и чувствительной (белой) кожей — 0,5 мг/кг сутки, с обязательным ежемесячным биохимическим контролем.
На фармацевтическом рынке для топической (наружной) терапии различными коммерческими фирмами предлагаются современные препараты, обладающие комедогенными, кератолитическими, антибактериальными, противовоспалительными и антиандрогенными свойствами. Одним из их недостатков является слабо выраженное действие на гиперсекрецию сальных желез, что требует в ряде случаев применения системных ретиноидов (изотретиноина) в адекватных дозах. Препараты назначают на длительное время (до трех месяцев и более), а также с профилактической целью — для предотвращения появления новых акне-элементов.
Базисными препаратами для наружного лечения акне, равно как и для системного, являются ретиноиды, а также антибактериальные препараты — бензоилпероксид (базирон АС), местные формы антибиотиков (клиндамицин, эритромицин, тетрациклин, мупироцин, фузидиевая кислота) и системные антибиотики; альтернативными — азелаиновая кислота, гиалуроновая кислота.
Азелаиновая кислота — природная дикарбоновая кислота (скинорен) обладает антимикробным и противовоспалительным действием, нормализует процессы кератинизации, блокирует 5-α-редуктазу и превращение тестостерона в 5-дигидротестостерон.
В косметологии используют β-гидрокислоты (салициловая кислота), а также резорцин в небольших концентрациях (1—3%), α-гидрокислоты (АНА) — яблочная, тартаровая, цитрусовая, молочная и гликолевая кислоты. Следует помнить, что топические антибиотики не рекомендуется комбинировать с системными антибиотиками.
К антибактериальному препарату базирон АС, содержащему бензоилпероксид, не развивается резистентности у микроорганизмов, поэтому его можно применять длительными курсами лечения, а также в качестве поддерживающей терапии. Кроме того, риск развития резистентности микроорганизмов к антибиотикам снижается при их комбинации с бензоилпероксидом [8]. Гель на водной основе для наружного применения базирон АС кроме антибактериального и противовоспалительного обладает также комедонолитическим и увлажняющим действием. Комбинированный препарат базирон АС содержит систему «акриловый кополимер — глицерин», которая обеспечивает контролируемую абсорбцию кожного сала и увлажнение кожи: гель показан для всех типов кожи, включая чувствительную.
Важное место в реабилитации больных акне и предупреждением развития осложнений отводится соблюдению рекомендаций по уходу за кожей лица (акне-туалет) с использованием поддерживающей терапии топическими ретиноидами, очищающих лосьонов, гелей, которые не обладают комедогенным действием. Каждый из указанных препаратов для топического и системного действия имеет свои преимущества и побочные эффекты, поэтому очень важно соблюдать данные врачом рекомендации.
С. А. Масюкова, доктор медицинских наук, профессор
З. С. Бекмагомаева, С. А. Разумова, Н. В. Гунина
ГИУВ МО РФ, Москва