Солевая нефропатия что такое
Дисметаболическая нефропатия
Дисметаболическая нефропатия подразделяется на первичную и вторичную:
Предрасполагающими к образованию дисметаболических нефропатий факторами являются плохая экология, чрезмерные психоэмоциональные нагрузки, постоянные стрессы, вредные привычки и т. д. Люди, страдающие дисметаболическими нефропатиями, входят в группу высокого риска по развитию мочекаменной и почечнокаменной болезни пиелонефрита, интерстициального нефрита. Первичные дисметаболические нефропатии, к счастью, встречаются крайне редко.
Причины дисметаболических нефропатий
Дисметаболическая нефропатия – полиэтиологичное заболевание, развивающееся при участии многих факторов. Причинами развития такой патологии могут выступать интоксикации и отравления организма, тяжелые физнагрузки, продолжительный прием некоторых лекарств, монодиеты. Но основной причиной дисметаболических нефропатий являются нарушения метаболических процессов в организме, связанных с отклонениями в других органах и системах.
Подавляющее число дисметаболических нефропатий (около 85%) связаны с нарушением кальциевого обмена, избытком оксалатов и фосфатов или имеют сочетанный характер – оксалатно-фосфатно-уратные. Причинами фосфатурии выступают хроническая инфекция мочевой системы, гиперпаратиреоз, некоторые болезни ЦНС. Цистиновая нефропатия возникает на фоне пиелонефрита или тубулярного интерстициального нефрита.
Симптомы дисметаболической нефропатии
Каких-либо специфических признаков заболевание не имеет и чаще всего обнаруживается случайно. «Оксалаты в моче» – такую небрежную надпись многие могли наблюдать в результатах анализа мочи. Но редко кто ей придает серьезное значение, особенно если наличие оксалатов или уратов было единичным.
Но если при проведении повторных анализов выявляется стойкое появление в моче кристаллов оксалата кальция, нужно задуматься о комплексном обследовании, поскольку кристаллурия является одним из первых макропризнаков серьезных нарушений в работе почек.
В пользу нефропатии свидетельствует и присоединение таких симптомов:
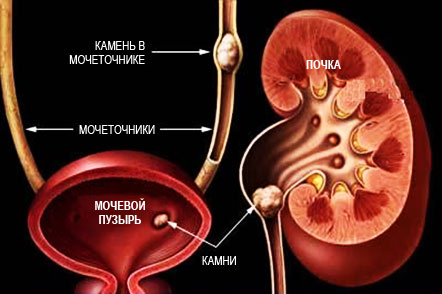
При дальнейшем прогрессирования патологии возникают симптомы мочекаменной болезни, а если к дисметаболической нефропатии присоединяется инфекция, развивается клиническая картина воспаления почек.
Диагностика нефропатии
Основными методами диагностирования дисметаболической нефропатии являются лабораторные анализы мочи и ряд инструментальных исследований:
Только обнаружение солевых отложений в общем анализе мочи является мотивом для установления диагноза дисметаболическая нефропатия не является. Выделение кристаллов нередко связано с погрешностями в питании и бывает преходящим.
Для подтверждения диагноза обязательно проводится биохимический анализ мочи, тест на кальцифилаксию и проба на перекиси в моче, показывающая интенсивность процесса перекисной оксидации мембран клеток. Как и любой иной тип нефропатии, данная патология без своевременного обнаружения и проведения эффективного лечения может спровоцировать развитие тяжелой функциональной почечной недостаточности.
Лечение дисметаболической нефропатии
Лечение дисметаболической нефропатии предполагает комплексный подход и кроме медикаментозной терапии включает ряд режимных мероприятий: соблюдение диеты и питьевого режима. Терапевтическая схема подбирается в зависимости от типа заболевания, общего состояния пациента, выраженности симптомов, стадии поражения почек и наличия сопутствующих патологий.
Все терапевтические мероприятия направлены в первую очередь на ликвидацию причины нефропатии, предупреждение кристаллообразования, нормализацию метаболических процессов и выведение солей из организма. При тщательном соблюдении врачебных рекомендаций и назначений, соблюдении диеты и питьевого режима прогноз болезни очень благоприятный. Игнорирование рекомендаций нефролога приведет к развитию воспаления тканей почек и возникновению мочекаменной болезни.
Лечением нефропатии в Клинике Современной Медицины занимаются опытные нефрологи, врачи высшей категории, успешно комбинирующие традиционные и современные терапевтические методики, что обеспечивает наилучший результат лечения.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения нефрологических заболеваний. Мы готовы оказать вам услуги лечения гематурии (кровь в моче) и лечения гипертонической болезни в сочетании с почечной патологией.
Нарушения минерального обмена в почках (дисметаболические нефропатии)
Содержание
В зависимости от причины развития выделяют первичные и вторичные НМО.
Первичные нарушения представляют собой наследственно обусловленные формы заболеваний, характеризующихся прогрессирующим течением, ранним развитием мочекаменной болезни (МКБ) и хронической почечной недостаточности (ХПН). Первичные дисметаболические нефропатии встречаются редко и начало клинических проявлений развивается уже в детском возрасте.
Вторичные дисметаболические нефропатии могут быть связаны с повышенным поступлением определенных веществ в организм, нарушением их метаболизма в связи с поражением других органов и систем (например, желудочно-кишечного тракта), применением ряда лекарственных средств и др.
Оскалатно-кальциевая нефропатия
Оксалатно-кальциевая нефропатия наиболее часто встречается в детском возрасте. Ее возникновение может быть связано с нарушением обмена кальция или оксалатов (солей щавелевой кислоты).
Причины образования оксалатов:
Оксалатная нефропатия представляет собой многофакторный патологический процесс. Наследственная предрасположенность к развитию оксалатной нефропатии встречается в 70–75%. Помимо генетических, большую роль играют такие внешние факторы, как: питание, стресс, экологические проблемы и др.
Первые проявления болезни могут развиться в любом возрасте, даже в период новорожденности. Чаще всего они выявляются в 5–7 лет в виде обнаружения кристаллов оксалатов, небольшим содержанием белка, лейкоцитов и эритроцитов в общем анализе мочи. Характерно повышение удельной плотности мочи. Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с гормональной перестройкой.
Фосфатная нефропатия
Фосфатная нефропатия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина фосфатурии – хроническая инфекция мочевой системы. Часто фосфатно-кальциевая нефропатия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени.
Уратная нефропатия (нарушения обмена мочевой кислоты)
Эта группа обменных нарушений наиболее часто встречается у взрослых. Первичные уратные нефропатииобусловлены наследственными нарушениями обмена мочевой кислоты. Вторичные возникают как осложнениядругих заболеваний (болезней крови и др.), являются следствием применения некоторых препаратов (тиазидовых диуретиков, цитостатиков, салицилатов, циклоспорина А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при воспалении почек, например). Кристаллы уратов откладываются в ткани почек – это приводит к развитию воспаления и снижению почечных функций.
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное скрытое течение процесса.
Цистиновая нефропатия
Цистин является продуктом обмена аминокислоты метионина. Можно выделить две основные причины повышения концентрации цистина в моче:
Накопление цистина в клетках происходит в результате генетического дефекта фермента цистинредуктазы. Это нарушение обмена носит системный характер и называется цистинозом. Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах. Нарушение обратного всасывания цистина в канальцах почек наблюдается вследствие генетически обусловленного дефекта транспорта через клеточную стенку для аминокислот – цистина, аргинина, лизина и орнитина.
По мере прогрессирования заболевания определяются признаки мочекаменной болезни, а при присоединении инфекции – воспаление почек.
Симптомы НМО
НМО почек, как правило, клинически течет бессимптомно до формирования мочекаменной болезни или пиелонефрита, но в ряде случаев могут проявляться следующими симптомами:
Диагностика НМО
Необходимое комплексное обследование включает лабораторные и инструментальные методы.
Лабораторная диагностика
Инструментальная диагностика
УЗИ органов брюшной полости. Изменения, выявляемые при УЗИ почек, как правило, мало специфичны. Возможно выявление в почке микролитов или «песка» (включений). УЗИ почек, как правило, является неспецифичным методом диагностики, однако в ряде случаев позволяет отследить формирование мелких камней и, таким образом, зафиксировать время возникновения мочекаменной болезни.
Лечение
Рекомендации по питанию являются основой терапии как в детском, так и во взрослом состоянии.
| Вид нефропатии | Запрещенные продукты |
| Оксалатная нефропатия | Мясные блюда, щавель, шпинат, клюква, свекла, морковь, какао, шоколад |
| Уратная нефропатия | Печень, почки, мясные бульоны, горох, фасоль, орехи, какао, алкогольные напитки |
| Фосфатная нефропатия | Сыр, печень, икра, курица, бобовые, шоколад |
| Цистиновая нефропатия | Творог, рыба, яйца, мясо |
Лечение оксалатной нефропатии
Лекарственная терапия включает мембранотропные препараты и антиоксиданты. Лечение должно быть длительным. Применяются витамины группы В, А, Е. Назначаются специальные препараты при кристаллурии. Помимо этого, назначается окись магния, особенно при повышенном содержании оксалатов.
Лечение уратной нефропатии
Для поддержания оптимальной кислотности мочи можно использовать цитратные смеси. При уратной нефропатии важно уменьшить концентрацию мочевой кислоты. Для этого используются средства, снижающие синтез мочевой кислоты.
Лечение фосфатной нефропатии
Назначается диета с ограничением продуктов, богатых фосфором (сыр, печень, икра, курица, бобовые, шоколад и др.).
Лечение при фосфатной нефропатии должно быть направлено на подкисление мочи (минеральные воды – нарзан, арзни, дзау-суар и др.; препараты – цистенал, аскорбиновая кислота, метионин).
При любой степени тяжести заболевания необходимо незамедлительно обратиться к врачу нефрологу или урологу за помощью, так как длительно текущие, в целом обратимые, нарушения обмена при отсутствии лечения могут привести к развитию мочекаменной болезни с последующим оперативным вмешательством и хронической почечной недостаточности. Самолечение не допустимо!
Все виды лекарственной терапии должен назначать и обязательно контролировать врач нефролог или уролог, так как:
На первом этапе лечения составляется план лечения. Лечение любой дисметаболической нефропатии можно свести к четырем основным принципам:
Прием большого количества жидкости является универсальным способом лечения любой дисметаболической нефропатии, так как способствует уменьшению концентрации растворимых веществ в моче.
Одной из целей лечения является увеличение ночного объема мочеиспускания, что достигается приемом жидкости перед сном. Предпочтение следует отдавать простой или минеральной воде.
Диета позволяет в значительной степени снизить солевую нагрузку на почки.
Специфическая терапия должна быть направлена на предупреждение конкретного кристаллообразования, выведение солей, нормализацию обменных процессов.
На втором этапе терапии производится оценка эффективности диеты, проводятся контрольные УЗ-исследования и анализы.
Третий этап лечения осуществляется после достижения стойкой ремиссии. Он представляет собой схему постепенного снижения доз назначенных препаратов до поддерживающих или полной их отмены с сохранением диетических рекомендаций.
Даже после достижения долгожданной ремиссии пациенту рекомендуется быть внимательным к себе и регулярно наблюдаться у врача нефролога или уролога, так как высок риск рецидива заболеваний.
Практически всем пациентам необходимо принимать рекомендованные врачом средства противорецидивной терапии или придерживаться ранее разработанной диеты для предотвращения формирования или прогрессирования МКБ, воспаления почек.
Прогноз
Прогноз при дисметаболической нефропатии в целом благоприятен. В большинстве случаев при соответствующем режиме, диете и лекарственной терапии удается добиться стойкой нормализации соответствующих показателей в моче. В отсутствие лечения или при его неэффективности наиболее естественным исходом дисметаболической нефропатии является мочекаменная болезнь и воспаление почек.
Самым частым осложнением дисметаболической нефропатии является развитие инфекции мочевой системы, в первую очередь пиелонефрита.
Если вы обнаружили у себя какие-либо из перечисленных выше симптомов (нарушение мочеотделения, изменения свойств мочи, боли), необходимо в ближайшее время обратиться к врачу за помощью.
Помните, что очень важно начать лечение на ранних стадиях болезни, так как НМО в почках является преимущественно обратимым состоянием, а в случае отсутвтия лечения итогом является развитие мочекаменной болезни, пиелонефрита.
Рекомендации
Для профилактики развития заболевания, а так же рецидива, необходимо придерживаться правильного, сбалансированного и регулярного питания – избегать острой пищи, маринадов и пр. В период обострения пациентам рекомендуется щадящая диета, соответствующая требованиям биохимического вида нефропатии (оксалатная, уратная и пр.).
С целью профилактики рецидивов всем пациентам рекомендуется один раз в квартал консультация врача нефролога или уролога для необходимой коррекции медикаментозной терапии и пищевых рекомендаций.
Пациенты, длительно страдающие НМО в почках, относятся к группе повышенного риска по МКБ. Поэтому в период ремиссии им необходимо ежегодно проходить по назначению врача контрольные обследования (общий анализ мочи, биохимия мочи, УЗИ почек, мочеточников, мочевого пузыря) мочевыводящей системы.
Часто задаваемые вопросы
Излечимы ли НМО?
НМО часто обусловлено наследственными нарушениями обмена, что требует постоянного соблюдения как минимум диетических рекомендаций.
Из-за чего возникает заболевание?
НМО может быть связано с наследственной предрасположенностью, а также с заболеваниями внутренних органов (желудочно-кишечные проблемы, заболевания крови и пр.), применением определенных групп лекарственных препаратов (мочегонные средства, цитостатики и пр.).
Является ли заболевание противопоказанием к беременности?
Само НМО в почках требует наблюдения весь период беременности с соблюдением диетических рекомендаций.
При развитии МКБ, пиелонефрита и их осложнений в виде ХПН, возможность беременности и ее сохранения зависит от обострения процесса и стадии осложнений и решается в каждом конкретном случае.
Может ли заболевание почек проявляться снижением потенции?
Непосредственно НМО конечно не влияет на потенцию, но в случае развития осложнений МКБ, воспаления почек или развития ХПН снижение потенции может появиться как реакция на хроническое заболевание.
Увеличивается ли риск заболеть, если близкий родственник страдает данным заболеванием?
Да, существует группа первичных обменных нефропатий (НМО в почках), имеющая наследственную предрасположенность.
Нефропатия
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Нефропатией в медицине обозначается поражение почек, лишающее их основной фильтрационной функции в значительной, а при отсутствии своевременного лечения, и в полной степени. Нефропатия – одна из основных причин почечной недостаточности.
Причины и симптомы нефропатии
Нефропатию может вызывать ряд заболеваний, прежде всего, сахарный диабет, эндокринные расстройства, токсические отравления, онкологические заболевания и т.д.
Возникнув на фоне какого-либо заболевания или вследствие того или иного негативного воздействия на здоровье человека, нефропатия может развиваться довольно медленно, первое время не проявляя себя особыми симптомами.
Затем появляются слабость, одышка и утомляемость, головные боли, боли в поясничной области. Человек начинает чаще испытывать жажду.
При дальнейшем развитии нефропатии начинают появляться отёки, возникают проблемы с давлением. Возникает угроза появления хронической почечной недостаточности.
Кроме того, на фоне нефропатии возрастает риск воспалительных заболеваний почек – пиелонефритов.
Консультация нефролога в МедикСити
Консультация нефролога в МедикСити
Консультация нефролога в МедикСити
Диагностика и лечение нефропатии
Чтобы избежать негативных последствий развития нефропатии, необходимо своевременно обращаться к врачу. В тех случаях, когда нефропатия возникает на фоне диабетических или онкологических заболеваний, её появление могут выявить при регулярных обследованиях на основании анализов крови и мочи. Признаками нефропатии являются протеинурия (белок в моче), увеличение плотности мочи и др.
Что же касается тех, кто подвергается риску развития нефропатии вследствие токсических отравлений, радиационного облучения и т.д., то им необходимо помнить о риске возникновения подобных проблем и своевременно обследоваться на предмет выявления возможных негативных последствий.
Беременные женщины также должны следить за своим состоянием – нефропатия может развиться вследствие сильного токсикоза.
Лечение нефропатии осуществляется, как правило, медикаментозным путем в условиях стационара.
Основной задачей при этом является купирование развития почечной недостаточности.
При своевременной медицинской помощи нефропатия полностью излечима, и функции почек могут быть восстановлены.
Важно учитывать, что наиболее эффективным противодействием развитию нефропатии является устранение вызвавших её причин, либо их должная профилактика.
Всё это требует внимания высокопрофессиональных опытных специалистов.
В клинике «МедикСити» к вашим услугам опытные врачи-терапевты, врачи-нефрологи, врачи-иммунологи и другие специалисты, в распоряжении которых первоклассная, оснащённая самым современным оборудованием лечебно-диагностическая база, уникальные методики диагностики и лечения заболеваний урологических, нефрологических и других профилей.
Нефропатия: симптомы, лечение
Содержание
При нефропатии (от двух греческих слов «почка» и «страдание, болезнь») нарушение работы почек происходит в несколько этапов:
Диабетическая нефропатия
Лидер среди нефропатий (более 30%). Сценарий почечных нарушений включает в себя склероз (замена рабочей ткани на соединительную) почечной ткани и сосудистого аппарата; снижение тонуса мочевыводящих путей и их инфицирование и др. Все это рано или поздно ведет к снижению работоспособности почек и усугублению системных нарушений в организме (интоксикация, потеря белка с мочой, повышенное давление и пр.).
Дисметаболическая нефропатия
Часто встречается у детей.
Причиной почечной патологии становятся нарушения минерального обмена (кальция, фосфатов, мочевой и щавелевой кислоты; смешанные типы). Они бывают:
Результатом обменных нарушений становится повышение концентрации соответствующих солей в моче (выпадение осадка) с последующим повреждением рабочей ткани почек, возможностью образования камней и присоединения инфекций.
Подагрическая нефропатия
Является по сути разновидностью дисметаболической нефропатии (уратный тип). Название происходит от патологии, ведущей к поражению почек — подагры. Она характеризуется нарушением метаболизма пуринов и длительным повышением содержания мочевой кислоты в крови и моче — главного поражающего почечную ткань фактора (соли мочевой кислоты откладываются в почках, вызывают застой и воспаление, переходящие в разрушение ткани, образование камней и нарушение функций).
Обнаруживается не у всех страдающих подагрой пациентов (примерно в половине случаев). Увеличивают вероятность ее присоединения: алкоголь, переедание мясных и бобовых продуктов, ожирение, инсулинорезистентность (пониженная чувствительность тканей к инсулину), длительные тяжелые физические нагрузки и лекарственная терапия (диуретики, салицилаты).
Симптомы нефропатии
На первом плане — симптомы недуга, повлекшего за собой нарушение работы почек. Почки способны долго скрывать свое неблагополучие. Поэтому признаки их поражения, заметно снижающие качество жизни, появляются уже на поздних стадиях. Гораздо раньше можно выявить характерные количественные и качественные изменения мочи:
Более поздние симптомы нефропатии определяются характером поражения почечной ткани и развивающихся осложнений (тип воспаление и его локализация; мочекаменная болезнь, почечная недостаточность). Например, признаками мочекаменной болезни (характерна для дисметаболических нефропатий) являются: болевой синдром вплоть до почечной колики, расстройство мочеиспускания, кровь в моче и др.
Для нефропатий всех типов на ранних и средних этапах может наблюдаться увеличение количества мочи. Позже оно переходит в стадию задержки выведения жидкости и сопровождается характерными почечными отеками (сначала в области лица). Почечные отеки (например, при диабетической нефропатии) трудно устраняются приемом мочегонных препаратов. Параллельно с отеками возможно и появление стойкого повышения артериального давления.
Лечение нефропатии
Ведущую роль в профилактике и лечении всех типов нефропатий играет образ жизни: питание, режим питья и физических нагрузок, устойчивость к стрессам. Часто упорства и постоянства в следовании правильному (для конкретного человека с учетом выявленных обменных нарушений) режиму оказывается достаточно для длительного и стойкого улучшения качества жизни. Лекарственная терапия требуется людям, чьи организмы уже не способны самостоятельно скомпенсировать возникшие органические и функциональные изменения.
Лечение диабетической нефропатии
Определяется стадией нарушений. На ранних этапах достаточно коррекции углеводного и липидного обмена (вышеупомянутым беспроигрышным методом). На поздних — требуется противоотечная, гипотензивная, детоксикационная терапия. Вплоть до применения гемодиализа при значительном снижении работоспособности почек.
Лечение дисметаболической нефропатии
Укрепить резервные возможности организма (в том числе, повысить устойчивость его клеток к действию повреждающих факторов и сгармонизировать обмен веществ) помогает прием витаминов, антиоксидантов, стабилизаторы мембран.
Лечение подагрической нефропатии
Актуально все перечисленное выше. Для уменьшения образования в организме мочевой кислоты и/или для растворения выпавших в осадок солей используют лекарственные препараты (никотинамид, аллопуринол цитратные смеси, препараты на основе солей лития и др.). Действенным дополнением служат физиотерапевтические методы.
Эффективным способом коррекции обменных нарушений служит фитотерапия индивидуальные травяные сборы, подобранные врачом на основе диагностики. Значительный эффект в предупреждении нефропатий и улучшении качества жизни при их наличии дает сочетание правильного образа жизни и традиционных методов лечения (гомеопатии, иглотерапии, остеопатии, цигун-терапии).
Дисметаболическая нефропатия с оксалатно-кальциевой кристаллурией
Повышение биосинтеза оксалатов всегда сопровождается поражением почек, нефропатиями с оксалурией. Все случаи таких нефропатий можно разделить на четыре четко различающиеся по этиологии и патогенезу группы [1].
Классификация оксалатных нефропатий
К первой группе относятся первичные гипероксалурии – относительно редкие моногеннонаследуемые аутосомно-рецессивные заболевания, обусловленные отсутствием ферментов обмена глиоксиловой кислоты, что вызывает резкое усиление внепочечного биосинтеза оксалатов.
Третья группа – это развивающаяся оксалурия и/или оксалатно-кальциевая кристаллурия (ОКК) у детей с самостоятельным заболеванием органов мочевой системы (гломерулонефрит, интерстициальный нефрит, пиелонефрит и др.), обусловленная вторичным мембранопатологическим процессом в почках, вызванным основным заболеванием почек. Вторичный мембранопатологический процесс может быть обусловлен окислительным стрессом, активацией моноаминооксидаз, нарушением местной антиоксидантной защиты, активацией фосфолипаз, что приводит к ускоренному обмену мембранных фосфолипидов и развитию нестабильности цитомембран.
Четвертую группу составляют нефропатии, обусловленные вторичным мембранопатологическим процессом, развивающимся под воздействием неблагоприятных экологических факторов. Клинически такие нефропатии проявляются оксалурией и/или ОКК с появлением мочевого синдрома в виде персистирующей гематурии и/или протеинурии.
Первичная гипероксалурия (оксалоз)
Это наследственное заболевание включает три редких вида генетически обусловленных нарушений метаболизма глиоксиловой кислоты, которые характеризуются повышенной экскрецией оксалатов, рецидивирующим оксалатно-кальциевым уролитиазом и/или нефрокальцинозом и прогрессирующим снижением скорости клубочковой фильтрации (СКФ) с развитием хронической почечной недостаточности (ХПН) [2].
Первичная гипероксалурия 1-го типа (80% случаев, OMIM ( Online Mendelian Inheritance in Man – онлайн-каталог генетических маркеров у человека) # 259900, 2q36-q37) обусловлена мутациями в гене аланин-глиоксилатаминотрансферазы (AGTX), кодирующем пероксисомный фермент AGT, локализующийся в печени [3–5]. Снижение активности фермента AGT, катализирующего превращение глиоксилата в глицин, приводит к повышенному образованию из глиоксилата оксалатов. Заболеваемость первичной гипероксалурией 1-го типа в Европе составляет 1:120 000 новорожденных в год [6], а распространенность колеблется от 1,05 до 2,9 случаев на 1 млн населения [6–8].
Первичная гипероксалурия 2-го типа (10% случаев, OMIM # 260000) обусловлена мутациями в гене глиоксилатредуктазы/гидроксипируватредуктазы (GRHPR) – цитозольного фермента, катализирующего превращение глиоксилата в гликолат и гидроксипирувата в D-глицерат в печени [9–11], что приводит к повышенному образованию оксалатов и L-глицерата.
Первичная гипероксалурия 3-го типа (10% случаев, OMIM # 613616) обусловлена мутациями в гене DHDPSL, кодирующем белок, который преимущественно экспрессируется в печени и почках и по своей структуре сходен с митохондриальным ферментом дигидродипиколинатсинтазой или 4-гидрокси-2-оксоглутаратальдолазой. Метаболические реакции при этом типе пока неизвестны [5, 12].
Проблема спорадических дисметаболических нефропатий является весьма актуальной в педиатрии и нефрологии детского возраста. Это обусловлено высокой частотой заболевания в популяции, а также возможностью его прогрессирования вплоть до развития мочекаменной болезни и/или интерстициального нефрита. Эффективное решение проблемы вторичной гипероксалурии возможно при объединении достижений в области нормальной и патологической физиологии, клинической медицины, патологической анатомии, биохимии, фармакологии, иммунологии и нефрологии. Использование такого комплекса знаний современной медицины определяется необходимостью изучения сложных процессов, обусловливающих роль почек в поддержании вместе с энтероцитами кишечника и другими системами постоянства внутренней среды организма, а также их значения в регуляции кровообращения и кроветворения, углеводного и липидного обменов. При этом обеспечивается ауторегуляция режима работы как самих почек, так и организма в целом.
Под дисметаболическими нефропатиями понимают большую группу нефропатий с различной этиологией и патогенезом, но объединенных тем, что их развитие связано с нарушениями обмена. Патология обмена приводит к изменениям функционального состояния почек или к структурным сдвигам на уровне различных элементов нефрона.
Дисметаболические нефропатии в широком значении объединяют заболевания, связанные с тяжелыми нарушениями водно-солевого обмена, которые развиваются при желудочно-кишечных заболеваниях с токсическим синдромом и нарушениями гемодинамики. К ним могут быть отнесены поражения почек, протекающие на фоне нарушений фосфорно-кальциевого обмена при гиперпаратиреозе, гипервитаминозе D и других заболеваниях.
Термин «дисметаболическая нефропатия», употребленный в узком смысле, обозначает полигеннонаследуемую (мультифакториально развивающуюся) нефропатию, которая связана с нарушением обмена щавелевой кислоты и проявляется в условиях семейной нестабильности цитомембран [13].
С клинической точки зрения речь идет о дисметаболической нефропатии с оксалатно-кальциевой кристаллурией (ДНОКК) и ее различных вариантах: вторичной тубулопатии с минимальными клинико-морфологическими проявлениями патологии, интерстициальном нефрите, развивающемся вследствие нарушения метаболизма оксалатов, и мочекаменной болезни. По своей патогенетической сущности ДНОКК является вариантом почечной мембранопатии. В последние годы установлено, что так называемая вторичная оксалатная нефропатия в отличие от первичной гипероксалурии, обусловленной нарушением метаболизма глиоксиловой кислоты, включает гетерогенную группу полигеннонаследуемых заболеваний почек, связанных с патологией обмена щавелевой кислоты и развивающихся в условиях нестабильности клеточных мембран [13, 14]. При этом в генезе мембранодестабилизирующих процессов в тканях важная роль принадлежит процессам интенсификации перекисного окисления липидов, активации эндогенных фосфолипаз и окислительного метаболизма гранулоцитов [15].
Патогенетически ДНОКК представляет собой гетерогенную группу заболеваний, развитие которых может быть обусловлено следующими факторами [13]:
Большинство оксалатов, выводимых с мочой, образуются в процессе обмена веществ из аминокислот – серина, глицина, оксипролина, частично из аскорбиновой кислоты; незначительное количество поступает из кишечника при приеме с пищей оксалогенных продуктов (морковь, шпинат, помидоры, шоколад, кофе и др.). Повышение синтеза оксалатов (кроме наследственной патологии обмена) может быть связано с избыточным образованием в организме их предшественников, дефицитом пиридоксина, отравлением этиленгликолем. Оно отмечается также при подагре и после операций на кишечнике (илеостомия). В последние годы исследователи акцентируют внимание на том, что оксалаты могут образовываться в почках, что связано с разрушением фосфолипидов клеточных мембран, вследствие чего формируются предшественники оксалатов (серин), а также фосфаты, с которыми кальций образует нерастворимые соли.
Непосредственными причинами распада мембранных фосфолипидов являются ишемия почек, активизация эндогенных или появление бактериальных фосфолипаз, воздействие мембранотоксических соединений и, возможно, токсические формы кислорода (кислород с неспаренным электроном, супероксиданион, гидроксильный радикал). Нестабильность мембранных структур клеток наследуется как полигенный признак.
В формировании оксалатной нефропатии установлен различный вклад генетических и средовых факторов. Выявлено сцепление признаков оксалатного диатеза и оксалатной нефропатии с антигенами тканевой принадлежности I класса, о чем свидетельствует достоверное преобладание у этих детей фенотипа В7 и менее достоверное – А28. Наследование оксалатного диатеза и оксалатной нефропатии соответствует модели полигенного наследования, коэффициент наследуемости составляет 40 и 46% соответственно [16].
При морфобиоптическом исследовании определяются деструкция щеточных каемок проксимальных и изменения дистальных канальцев с отрывом части из них и заполнением просвета канальцев ШИК (реакция Шифф-йодная кислота)-положительным веществом. В случае развития интерстициального процесса у детей с ДНОКК выявляется выраженная лимфогистиоцитарная инфильтрация интерстиция, явления фокального склероза, иногда отмечается мезангиопролиферативная реакция гломерул. В просвете канальцев и интерстиции нередко обнаруживаются кристаллы оксалата кальция [13].
Клиническая картина и дифференциальная диагностика ДНОКК
Первые признаки ДНОКК чаще выявляются случайно в возрасте 3–4 лет. Клинически ДНОКК маломанифестна и проявляется незначительными признаками интоксикации, артериальной гипотонией в 50% случаев, а также симптомами вегетососудистой дистонии – частые головные боли, лабильность пульса и артериального давления. В ряде случаев отмечаются симптомы, свидетельствующие о заинтересованности гипоталамо-диэнцефальной области, в виде избыточного веса (+2 сигмы), потливости и снижения диуреза в отсутствие отеков. Нередко выявляется уменьшение объема мочи в течение суток, наблюдается ее насыщенный характер и высокий удельный вес (осмолярность).
Для ДНОКК характерен смешанный мочевой синдром с наличием гематурии различной степени выраженности в сочетании с протеинурией, чаще в виде микропротеинурии. Лейкоцитурия при данном варианте нефропатии носит абактериальный, преимущественно мононуклеарный характер. Обязательно наличие в моче кристаллов оксалатов, чаще в виде крупных и/или мелких агрегированных. У всех больных ДНОКК имеются признаки нестабильности цитомембран, которые проявляются не только ОКК, но и гипероксалурией, повышением экскреции с мочой этаноламина и липидов; характерно снижение антикристаллообразующей способности мочи, связанное с уменьшением в моче количества естественных стабилизаторов (пирофосфатов, полифосфатов, аденозинтрифосфата и др.).
Практически у всех детей при сохранной клубочковой фильтрации имеет место никтурия и даже при нормальном диурезе – гиперстенурия (до 1030 и выше) в отсутствие глюкозурии. Прогрессирование ДНОКК может привести к формированию абактериального тубулоинтерстициального нефрита, а также осложниться инфекцией мочевой системы [17].
Для вторичной гипероксалурии (независимо от стадии клинического континуума) характерны гипероксалурия и/или ОКК (крупные агрегированные кристаллы более 12 мкм) при снижении антикристаллообразующей способности мочи, повышенной экскреции с мочой липидов, этаноламина, фосфоэтаноламина. Для вторичной гипероксалурии, связанной с полигеннонаследуемой мембранопатией, характерно наличие аналогичной картины у нескольких членов семьи [13, 17].
Оксалатный диатез диагностируется в случае вышеперечисленной лабораторной симптоматики при отсутствии мочевого синдрома и нарушений со стороны функции почек. Для ДНОКК характерно появление мочевого синдрома в виде минимальной гематурии, протеинурии и/или абактериальной лейкоцитурии. Существует корреляция между размерами кристаллов, их агрегированностью и выраженностью клинических проявлений оксалатной нефропатии, а также отсутствие такой корреляции между величиной экскреции щавелевой кислоты и развитием оксалатной нефропатии. Оксалатный диатез – распространенное состояние у детей. Проведенные в конце XX века популяционные исследования среди детского населения в неэндемичном по мочекаменной болезни регионе с использованием селективного скрининга методом спонтанной кристаллурии и кристаллометрии установили высокую частоту оксалатного диатеза, которая составила 160:1000. Распространенность оксалатной нефропатии была значительно ниже и составила 31,7 на 1000 детей [16].
Часто сложно провести грань между ДНОКК и тубулоинтерстициальным нефритом метаболического генеза, так как при последнем снижение тубулярных функций почек наступает только на достаточно поздней стадии заболевания. Основой для диагностики может явиться выраженность мочевого синдрома, и прежде всего гематурии и протеинурии. Подтверждением развития интерстициального процесса является выявление повышенной экскреции ферментов с мочой (щелочная фосфатаза, гамма-глутаматтрансфераза, лактатдегидрогеназа и др.), микроальбуминурии и микроглобулинурии (альфа-1-микроглобулин и бета-2-микроглобулин), а при определении селективности протеинурии характерен тубулярный тип протеинограммы.
Развитие тубулоинтерстициального процесса у детей с ДНОКК может происходить по двум направлениям. Первое предполагает развитие абактериального воспалительного тубулоинтерстицального процесса за счет влияния кристаллов оксалата кальция и других на активацию системы комплемента по альтернативному пути, что приводит к высвобождению провоспалительных цитокинов и активации фактора Хагемана. Кроме того, in vitro была установлена возможность образования токсических форм кислорода лейкоцитами под воздействием кристаллов оксалата кальция. Вторым путем является развитие бактериального тубулоинтерстициального процесса у больных с ДНОКК. При этом важную роль играет активация фосфолипаз А и С. Нередко эти два процесса сочетаются.
Максимум выраженности дисметаболических нарушений может обусловить возникновение мочекаменной болезни, причем даже в первые годы жизни. В других случаях заболевание чаще выявляется «случайно».
Отдельно остановимся на так называемой эконефропатии. В регионах, где наблюдается длительное воздействие на организм детей тяжелых металлов, выявляются фенокопии ДНОКК, которые клинически неотличимы: наблюдается гематурия, ОКК и/или гипероксалурия [18]. Поражение почек при хроническом действии тяжелых металлов (кадмий, хром и некоторые другие) обусловлено длительным периодом полувыведения металлов из организма и их способностью образовывать депо в корковом слое почек [19], то есть по сути это токсические нефропатии.
Исследования, проведенные в ряде регионов с повышенным уровнем тяжелых металлов (прежде всего кадмия), показали, что различия между этими состояниями – эконефропатией и ДНОКК – можно выявить только при тщательном обследовании.
Эконефропатия, связанная с хроническим действием тяжелых металлов (кадмий, хром), характеризуется следующими признаками [18]:
Установлено, что эконефропатия является мультифакториальным заболеванием, при котором доля средовых факторов в развитии (по модели J. Edwards) преобладает над наследственными [20]. При дисметаболической нефропатии значимость наследственных факторов выше, чем при эконефропатиях (табл. 1).
Лечебная диета и питьевой режим
В основе лечения ДНОКК лежит регулярное использование лечебной диеты, которая включает рациональное смешанное питание, исключающее функциональную нагрузку для активной части нефрона – тубулярного аппарата. Диета получила название картофельно-капустной, так как состоит в основном из приготовленных разными способами картофеля, капусты и других овощей. Следует исключить из рациона экстрактивные бульоны и оксалогенные продукты, в том числе лиственные овощи, крепкий чай, какао; разрешаются белый хлеб, свежее свиное сало, растительное и сливочное масло, сметана. Для «подщелачивания» организма, предотвращения гипокалиемии и гипомагниемии вводится большое количество несладких фруктов (груши, чернослив, курага).
Учитывая растущие потребности детского организма в животном белке, мясо в диете не ограничивается, но рекомендуется только в отварном виде и в первую половину дня. Соотношение основных ингредиентов (белки, жиры, углеводы) в пище поддерживается в пределах возрастных потребностей.
Применение картофельно-капустной диеты в течение 2–3 недель сопровождается статистически достоверным снижением экскреции оксалатов, что сочетается с улучшением мочевого синдрома. Картофельно-капустная диета назначается на 3 недели с трехнедельными перерывами, во время которых ребенок получает диету № 5 по Певзнеру.
В обычной диете содержится от 97 до 930 мг оксалатов, но только 2,3–4,5% из них в норме адсорбируются в кишечнике. В физиологических условиях 10% экскретируемых с мочой оксалатов образуются из аскорбиновой кислоты и 40% – из глицина.
Картофель содержит умеренное количество щавелевой кислоты, которая почти не всасывается из желудочно-кишечного тракта, так как в этом продукте имеются значительные количества кальция, удерживающего оксалаты в нерастворенном состоянии и обеспечивающего практически полное выведение их с калом. В продуктах животного происхождения, как правило, имеется низкое содержание щавелевой кислоты. Однако значительные ее количества содержатся в соединительной ткани: сухожилиях, хрящах, богатых коллагеном и, следовательно, ближайшими предшественниками оксалатов аминокислотами ОН-пролином и глицином.
Для увеличения диуреза рекомендовано потребление большого количества жидкости (2 л на 1,73 м2 поверхности тела). Высокожидкостный режим очень важно поддерживать в ночное время, когда моча более концентрирована, что создает условия для кристаллизации различных солей. Из минеральных вод применяются «Бжни», «Нафтуся», «Славяновская», «Смирновская» и некоторые другие по 3–5 мл/кг/сут на 3 приема длительностью до 1 месяца 2 раза в год [24].
Витамино-, фито- и фармакотерапия при ДНОКК
Мембраностабилизирующее действие витамина В 6 (пиридоксальфосфат) обусловлено участием в обмене жиров в качестве антиоксидантов, а также в обмене аминокислот потенцированием их декарбоксилирования и переаминирования. Препараты витамина В 6 назначаются в дозе 1–3 мг/кг/сут в первую половину дня в течение 3–4 недель ежеквартально.
Мембраностабилизирующее действие витамина А обусловлено способностью встраиваться в липидный слой и участвовать во взаимодействии белков и липидов в мембране. Витамин А назначается в дозе 1000 ЕД/год жизни в сутки в течение 3–4 недель ежеквартально.
Витамин Е (токоферола ацетат) – природный антиоксидант, который ответственен за белково-липидные связи в мембранах и участвует в ряде важнейших процессов клеточного метаболизма. Назначается вместе с витамином А в дозе 1–1,5 мг/кг/сут, но не более 15 мг/сут курсами по 3 недели в квартал. Использование витамина Е ограничено у детей в пубертатный период.
С мембраностабилизирующей целью назначается также димефосфон. Препарат способен восстанавливать дыхательное фосфорилирование в мембранах митохондрий, что приводит к снижению процессов пероксидации липидов. Назначается в дозе 1 мл на каждые 5 кг веса или 30 мг/кг в 3 приема в течение 2–4 недель, проводится 3 курса в год.
У детей с ДНОКК применяются препараты магния, поскольку магний является естественным физиологическим антагонистом кальция и препятствует его накапливанию в тканях и жидкостях. Однако применять препараты магния следует с осторожностью, так как при их передозировке возможно образование магниевых солей в мочевых путях. Из препаратов магния используется окись магния (до 7 лет – 100 мг в 2 приема, от 7 до 10 лет – 150 мг в 3 приема, старше 10 лет – 200 мг в 2 приема) в течение 3–4 недель ежеквартально.
В лечении детей с ДНОКК широко используются фитопрепараты и лекарственные растения, обладающие литолитическим действием, улучшающие обменные процессы, способствующие выведению продуктов обмена не только через мочевыделительную систему, но и через желудочно-кишечный тракт, а также антиоксиданты, особенно содержащие флавоноиды. Фитотерапия должна проводиться регулярно с использованием сборов трав, включающих не более трех, по 1 месяцу ежеквартально – спорыш, укроп, золотая розга, земляника лесная, хвощ полевой, мята перечная, пырей, кукурузные рыльца (табл. 2).
Из комбинированных фитопрепаратов рекомендуется применение Цистона, Фитолизина или Канефрона Н.
В клинической практике очень удобно использовать Канефрон Н. Канефрон Н – лекарственное средство, содержащее экстракты золототысячника, любистока и розмарина. Поскольку этот препарат выпускается в двух лекарственных формах – капли и драже, его можно использовать для лечения спорадической дисметаболической нефропатии даже у детей раннего возраста. Препарат оказывает комплексное действие: диуретическое, противовоспалительное, спазмолитическое, противомикробное (тем самым увеличивая эффективность антибиотикотерапии), антиоксидантное и нефропротективное, уменьшает проницаемость капилляров. Эффективность и безопасность препарата доказана в ряде зарубежных и российских клинических исследований. В частности, в ходе исследования, в которое были включены пятьдесят детей с дисметаболической нефропатией, было установлено, что терапия Канефроном Н по сравнению с лечением комплексом витаминов (А, Е, В 6 ) более эффективна и приводит у этих пациентов к более быстрому и значимому снижению частоты и выраженности гематурии, гипероксалурии, кальцийурии и липидурии [21].
Терапевтические свойства Канефрона Н обусловлены входящими в его состав эфирными маслами (любисток, розмарин), фенолкарбоновыми кислотами (розмарин, любисток, золототысячник), фталидами (любисток), горечами (золототысячник), аскорбиновой, пектиновой, лимонной и яблочной кислотами, витаминами. Как известно, основные проявления воспалительной реакции связывают с так называемыми медиаторами воспаления (брадикинин, простагландины, гистамин, серотонин и др.). Противовоспалительные свойства Канефрона Н обусловлены в основном антагонизмом розмариновой кислоты в отношении медиаторов воспаления. Механизм действия связан с блокированием неспецифической активации комплемента, липооксигеназы и циклооксигеназы c последующим угнетением синтеза лейкотриенов и простагландинов. Широкий спектр антимикробного действия препарата обусловлен фенолкарбоновыми кислотами, эфирными маслами и т.д. Противомикробный эффект фенолкарбоновых кислот опосредован воздействием на бактериальный белок. Липофильные флавоноиды и эфирные масла способны разрушать клеточные мембраны бактерий. Диуретическое действие препарата определяется в основном сочетанным действием эфирных масел и фенолкарбоновых кислот. Эфирные масла расширяют сосуды почек, что увеличивает их кровоснабжение. Фенолкарбоновые кислоты при попадании в просвет почечных канальцев создают высокое осмотическое давление, что снижает реабсорбцию воды и ионов натрия. Таким образом, увеличение выведения воды происходит без нарушения ионного баланса (калийсберегающий эффект). Спазмолитический эффект Канефрона Н обусловлен флавоноидной составляющей препарата. Аналогичное действие проявляют фталиды (любисток), розмариновое масло. Слабыми спазмолитическими свойствами обладают фенолкарбоновые кислоты. Обнаружена высокая эффективность флавоноидной составляющей препарата в уменьшении протеинурии (влияние на проницаемость мембраны). Благодаря антиоксидантным свойствам флавоноиды способствуют защите почек от повреждения свободными радикалами. По клиническим данным, Канефрон Н увеличивает выделение мочевой кислоты и способствует поддержанию рН мочи в диапазоне 6,2–6,8, что чрезвычайно важно в лечении и профилактике уратного и кальций-оксалатного уролитиаза. Флавоноиды и розмариновая кислота могут связывать кальций и магний в хелатные комплексы, а наличие мочегонной составляющей позволяет быстро выводить их из организма. Некоторые исследователи рекомендуют применять Канефрон Н и для улучшения отхождения фрагментов конкрементов после литотрипсии [22, 23].
Препарат выпускается в виде капель и драже. У взрослых Канефрон Н применяют по 2 драже или по 50 капель 3 раза в сутки. Для детей доза препарата уменьшается в 2–3 раза в зависимости от возраста: по 15–25 капель или по 1 драже 3 раза в день в течение 6–8 недель. Препарат особенно показан при наличии вторичного пиелонефрита метаболического генеза, эффективен при оксалатной и/или уратной кристаллурии, так как изменяет рН мочи. Может использоваться как в активной стадии в комбинации с антибактериальными средствами, так и в виде монотерапии в качестве поддерживающего противорецидивного лечения.
При развитии тубулоинтерстициального нефрита метаболического генеза дополнительно применяются Курантил (дипиридамол) 6–8 мг/кг/сут в 3 приема на протяжении 3–6 месяцев, более длительные курсы мембраностабилизирующих препаратов (димефосфон) и комбинированные фитопрепараты, прежде всего цистон и Канефрон Н.
В табл. 3 суммированы лечебно-профилактические средства, используемые при различных нарушениях обмена оксалатов.
При наслоении микробно-воспалительного процесса проводят курсы лечения антибиотиками и уросептиками.
В связи с длительным, нередко прогрессирующим течением ДНОКК у детей необходимо проведение систематической диспансеризации в условиях этапного наблюдения. С этой целью желательно в систему этапного лечения больных ДНОКК включить местный нефрологический санаторий и бальнеолечение. Для профилактики ДНОКК и кальциевого нефролитиаза рекомендуется диспансерное наблюдение детей из семей, в которых имеется наследственная предрасположенность к мочекаменной болезни, с проведением регулярного профилактического лечения, включающего диетотерапию, питьевой режим, витаминотерапию (А, Е, В 6 ) и другие виды лечения, прежде всего фитотерапию.