Сенсорная форма синдрома гийена барре что это
Симптомы
Симптомы синдрома Гийена-Барре могут включать в себя:
Большинство пациентов с синдромом Гийена-Барре начинают испытывать выраженную слабость в течение четырех недель после появления симптомов. В некоторых случаях, симптомы могут прогрессировать очень быстро, вызывая полный паралич ног, рук и дыхательных мышц в течение нескольких часов. Поэтому с учетом возможного быстрого прогрессирования заболевания необходимо обязательно обратиться к врачу при наличии следующих симптомов:
Синдром Гийена-Барре является серьезным заболеванием, которое требует немедленной госпитализации из-за возможного быстрого прогрессирования. Чем раньше начато соответствующее лечение, тем выше шансы на хороший результат.
Причины
Точная причина синдрома Гийена-Барре неизвестна. Примерно в 60 процентах случаев синдрому предшествует инфекция дыхательных путей или желудочно-кишечного тракта. Недавно проведенная операция беременность вакцинация также были связаны с синдромом Гийена-Барре. Но ученые не могут пока объяснить, почему инфекции у одних людей приводят к развитию синдрома, а у других нет. Тем более много случаев возникновения этого синдрома без каких-либо триггеров.
Факторы риска
Синдром Гийена-Барре может возникнуть в любой возрастной группе, но наиболее подвержены взрослые пациенты молодого и пожилого возраста.
Синдром Гийена-Барре может быть вызван:
Осложнения
Синдром Гийена-Барре оказывает влияние на нервы и может вызвать эффект домино на другие системы в организме, такие как дыхание и сердечнососудистая деятельность. Осложнения Синдрома Гийена-Барре включают в себя:
Тяжелая, ранняя симптоматика при синдроме Гийена-Барре значительно увеличивает риск серьезных долгосрочных осложнений. В редких случаях возможно наступление смерти от осложнений, таких как респираторный дистресс-синдром и острая сердечно-сосудистая недостаточность.
Диагностика
Нередко синдром Гийена-Барре бывает трудно диагностировать на ранних стадиях. Его симптомы, аналогичны другим неврологическим расстройствам и могут варьировать у разных людей.
Лечение
И хотя некоторым пациентам требуются месяцы или даже годы для выздоровления в большинстве случаев синдром Гийена-Барре протекает в определенные сроки:
Специфического лечения синдрома Гийена-Барре нет, только симптоматическое. Но два вида лечения значительно ускоряют восстановление и уменьшают тяжесть синдрома Гийена-Барре:
Эти процедуры являются одинаково эффективными. Нецелесообразно одновременное использование этих методов.
ЛФК. Для восстановления физической активности необходимо активное применение лечебной физкультуры, что позволяет быстрее вернуться к нормальной физической активности. Нередко на начальных этапах выздоровления требуется инвалидная коляска или ходунки.
Эмоциональные нарушения могут быть очень сильными при синдроме Гийена-Барре. Связано это с определенным периодом нарушения двигательных функций и страхом остаться обездвиженным. В таких случаях требуется помощь психотерапевта.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Синдром Гийена-Барре
Синдром Гийена-Барре относится к тяжелым аутоиммунным болезням, поражающим периферическую нервную систему. Наиболее частое проявление – острый тетрапарез, когда движения всеми четырьмя конечностями становятся практически невозможными. Прекращаются и другие движения, в том числе глотание, возможность поднимать веки и самостоятельное дыхание. Несмотря на это, течение болезни доброкачественное, большинство случаев заканчивается выздоровлением. Реже встречаются переход в хроническое течение или рецидивы. Синдром Гийена-Барре встречается во всех странах независимо от уровня их развития с одинаковой частотой – примерно 2 случая на 100 тыс. населения, зависимости от половой принадлежности нет. Болезнь может поражать пациентов самых разных возрастов.
Почему возникает синдром?
Ведущий механизм развития – аутоиммунный. В большинстве случаев начало болезни приходится на первые три недели после острой респираторной или кишечной инфекции. Так как с момента заболевания проходит достаточное количество времени, и характерные для инфекционного процесса симптомы успевают пройти, сами пациенты эти состояния, как правило, не связывают между собой. Причиной могут быть такие возбудители как:
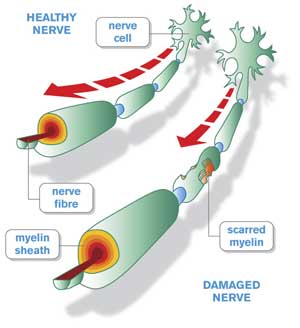
Исследователи обнаружили, что «оболочка» этих возбудителей имеет схожесть с миелиновой оболочкой аксона периферических нервов. Эта схожесть служит причиной атаки нервов антителами, которые изначально вырабатываются и циркулируют в крови в ответ на появление инфекционного агента. Это явление носит название «молекулярной мимикрии» и объясняет то, почему иммунные комплексы атакуют собственные ткани организма.
Описаны случаи, когда синдром возникает после вакцинации, после хирургических операций и абортов, переохлаждения, стресса. В некоторых случаях причину найти не удается.
Как проявляется синдром?
В течение нескольких дней, максимально до 1 месяца, нарастает мышечная слабость в ногах, возникают трудности при ходьбе. Далее слабеют руки, последней страдает мимическая мускулатура. Такие симптомы имеют отдельное название – восходящий паралич Ландри.
Но иногда паралич начинается сверху, с рук, распространяясь вниз, но всегда страдают все конечности.
Каждый пятый случай сопровождается параличом мускулатуры туловища, а именно диафрагмы и межреберных мышц. При таком параличе дыхание становится невозможным, требуется искусственная вентиляция легких.
Частое проявление – бульбарный синдром или двусторонний паралич мышц мягкого неба, когда невозможно глотание и четкая речь.
Вместе с двигательными волокнами иногда поражаются и сенсорные. Развиваются нарушения чувствительности, снижаются сухожильные рефлексы, беспокоят боли в конечностях. Боли носят выраженные «нейропатический» характер — жжение, чувство прохождения тока, покалывания. Тазовые расстройства встречаются редко, но чаще всего бывает задержка мочеиспускания, которая в ряде случаев сочетается с избыточной выработкой мочи.
Присоединяется вегетативная дисфункция, которая проявляется колебаниями артериального давления, сердцебиением, другими нарушениями ритма сердца, потливостью, отсутствием кишечной моторики.
Классификация
Выделяют несколько форм в зависимости от того, повреждается миелиновая оболочка или аксон, по тяжести течения и прогнозу:
Диагностические мероприятия
Диагностика основана на рекомендациях ВОЗ. Ведущих диагностических критериев два:
ВОЗ выделяет также дополнительные признаки, подтверждающие диагноз, к которым относятся:
Окончательная диагностика невозможна без электронейромиографии или ЭНМГ. Это исследование выявляет, какая часть нерва повреждена – миелиновая оболочка или аксон. ЭНМГ также точно устанавливает протяженность поражения, его тяжесть и возможность восстановления.
Так как кроме синдрома Гийена-Барре существует целый ряд острых, подострых и хронических полинейропатий, элекронейромиография позволяет провести между ними дифференциальную диагностику и способствовать выработке правильной тактики лечения.
Нередко для диагностики необходима люмбальная пункция с последующим изучением ликвора, а также могут быть информативны такие анализы как:
Специалисты клиники ЦЭЛТ дополнительно используют собственные алгоритмы дифференциальной диагностики, позволяющие достоверно отличить синдром Гийена-Барре от других болезней, вызывающих прогрессирующую мышечную слабость во всех конечностях или тетрапарез.
Наши врачи
Правила лечения
На сегодня известны два основных патогенетических метода лечения синдрома Гийена-Барре, и оба успешно используют специалисты ЦЭЛТ. Это плазмаферез и внутривенная иммунотерапия. Эти методы могут применяться изолированно или использоваться в комплексе, все зависит от конкретной клинической ситуации. Лечение направлено на удаление иммунных комплексов, циркулирующих в крови пациента, или их нейтрализацию. Оба метода лечения равноценны, практически всегда приводят к выздоровлению. Лечение останавливает процесс разрушения периферических нервов, сокращает длительность периода восстановления, способствует уменьшению неврологического дефицита.
Плазмаферез – это операция очищения крови. Чаще всего применяется аппаратный плазмаферез на сепараторах непрерывного действия, в ходе которого отобранная из организма кровь разделяется на форменные элементы (или клетки крови) и плазму (или сыворотку). Все токсические вещества находятся в плазме, поэтому она удаляется. Человеку возвращаются его же кровяные клетки, разведенные при необходимости плазмозамещающими растворами или донорской плазмой. Длительность процедуры – около полутора часов, весь курс состоит из 3-х или 5-ти сеансов. За один раз удаляется не более 50мл/кг массы тела плазмы.
В процессе лечения контролируются показатели крови: электролиты, гематокрит, время свертывания и другие.
Иммунотерапия внутривенная – это введение препарата человеческого иммуноглобулина класса G. Эти иммуноглобулины останавливают выработку антител к собственным нервам, попутно снижая продукцию веществ, поддерживающих воспаление. Эти препараты показаны для патогенетического лечения синдрома Гийена-Барре как у взрослых, так и у детей.
Одновременно с проведением специфического лечения обеспечивается тщательный уход за пациентом, включающий профилактику пролежней, пневмонии, контрактур. Часто требуется лечение сопутствующих инфекций. Выполняется профилактика венозного тромбоза, проводится кормление через зонд, контролируется выделительная функция. Лежачим пациентам выполняется пассивная гимнастика, а также ранняя вертикализация, позволяющая избежать расстройств кровотока. При угрозе развития контактуры (неподвижности суставов) возможны парафиновые процедуры. При необходимости используются двигательные тренажеры на основе биологической обратной связи.
Быстрее восстанавливаются пациенты с поражением миелиновых оболочек, аксональные же повреждения требуют более длительного периода реабилитации. Аксональные поражения часто оставляют за собой неврологический дефицит, трудно поддающийся коррекции.
Профилактика
Основной метод – полное излечение инфекций, которые мы считаем банальными, привычными. Синдром Гийена-Барре часто развивается при незначительном ослаблении иммунитета, который возможен у каждого человека.
Самый простой способ обезопасить себя – проверить текущий иммунный статус. Это займет всего несколько дней, а обнаруженные отклонения можно будет пролечить вовремя.
Общие вопросы и ответы о синдроме Гийена-Барре (СГБ)
Что такое синдром Гийена-Барре (СГБ)?
Длительность клинических проявлений СГБ составляет от нескольких недель до нескольких месяцев. Большинство переболевших полностью восстанавливаются после СГБ, у некоторых присутствует долговременное нервное нарушение. В исключительно редких случаях люди умирают при СГБ в связи с затруднением дыхания. В США каждый год регистрируется от 3000 до 6000 случаев заболеваний СГБ, показатель заболеваемости составляет 1-2 случая заболевания на 100 000 населения. Установлено, что СГБ с вакцинацией не связано.
Причины возникновения СГБ
Причины возникновения СГБ не изучены. Имеется предположение, что раздражение иммунной системы организма может играть определенную роль в развитии данного синдрома. Достоверно установлено, что примерно две трети людей, у которых проявляются симптомы, отмечают, что указанные симптомы возникли после того, как они переболели острой кишечной инфекцией или острым респираторным заболеванием. Симптомы СГБ у этих людей отмечаются в течение периода от нескольких дней до нескольких недель. Инфекционное заболевание, вызываемое бактерией Campylobacter jejuni является одним из наиболее распространенных факторов риска развития СГБ. СГБ может также развиться у людей в результате гриппа или других инфекций (таких как цитомегаловирус, вирус Эпстэйна Бара). В очень редких случаях СГБ может развиваться через несколько дней или недель после прохождения вакцинации.
Кто подвержен риску СГБ?
СГБ может развиться у любого человека, однако чаще это состояние развивается у взрослых, чем у детей. Вероятность возникновения СГБ возрастает с возрастом, и люди старше 50 лет подвержены самому высокому риску развития СГБ.
Могут ли вакцины вызывать СГБ?
Насколько распространен СГБ и насколько часто он проявляется после вакцинации против сезонного гриппа?
Синдром СГБ достаточно редок. Как уже говорилось каждый год примерено от 3000 до 6000 людей в США заболевают СГБ, не зависимо от того, вакцинировались ли они или нет.
В 1976 году имелся небольшой риск СГБ вследствие вакцинации против гриппа (грипп свиней), (примерно один дополнительный случай заболевания СГБ на 100000 человек, прошедших вакцинацию против гриппа свиней). Это количество случаев заболевания СГБ было немного выше, чем исходный уровень для СГБ. C тех пор были проведены многочисленные исследования, направленные на выявление того, связаны ли другие вакцины против гриппа с СГБ. В большинстве исследованиях, связи не обнаружено, но два исследования показали, что примерно 1 дополнительный человек из одного миллиона вакцинированных людей, может быть в риске заболевания СГБ, связанным с вакциной против сезонного гриппа.
Что произошло в 1976 году с СГБ и вакциной против свиного гриппа?
Ученые впервые объявили о подозреваемой ими связи между СГБ и вакцинациями в 1976 году, во время национальной кампании по вакцинации людей против вируса свиного гриппа. Расследование показало, что реципиенты вакцины были подвержены более высокому риску возникновения СГБ по сравнению с теми, кто не был вакцинирован (заболевал примерно 1 дополнительный человек из одного миллиона вакцинированных людей). С учетом указанной связи, а также того факта, что заболевание свиного гриппа имело ограниченный характер, кампания по вакцинации была остановлена.
С того времени было проведено большое число исследований по выявлению связи СГБ с другими вакцинами против гриппа. Большинство исследований не выявило связи, но в двух из них было высказано предположение о том, что примерно 1 дополнительный человек из одного миллиона вакцинированных людей может быть подвержен риску СГБ, связанному с вакцинауией против сезонного гриппа.
Почему у некоторых людей развился СГБ после того, как они прошли вакцинацию против гриппа свиней в 1976 году?
Институт Медицины (IOM) США провел тщательное научное исследование в 2003 году и пришел к заключению о том, что у людей, которые вакцинировались против гриппа свиней в 1976 году, присутствовал незначительный риск возникновения СГБ. Ученые выдвигали множество теорий, почему мог иметь место данный повышенный риск, но точная причина данных связей остается неизвестной.
Ожидаете ли вы, что вакцина против нового гриппа H1N1 2009 будет ассоциирована с СГБ?
Мы предполагаем, что у вакцины против нового гриппа 2009 H1N1 будет похожий показатель безопасности, как и у вакцины против сезонного гриппа, которая имеет достаточно хорошие показатели безопасности. Вакцина против сезонного гриппа не была в равной степени связана с СГБ. Хотя мы и не предполагаем появления случаев СГБ после вакцинации против гриппа 2009 H1N1, мы будем тщательно и с особой предосторожностью контролировать любые случаи.
Как органы здравоохранения будут расследовать случаи заболевания СГБ?
CDC и FDA совместно руководят Системой сообщений о неблагоприятных событиях, связанных с применением вакцины (VAERS), которая работает, как система раннего предупреждения по сбору произвольных отчетов о возможных побочных эффектах, которые люди испытывают, пройдя вакцинацию. Ученые из CDC и FDA изучают все отчеты системы VAERS и сохраняют информацию в компьютеризированной базе данных, работа которой позволяет выявлять новые, необычные или редкие события в системе здравоохранения, которые могут быть вероятными побочными эффектами применения вакцин.
Как федеральное правительство будет определять, подвержены ли повышенному риску СГБ люди, прошедшие вакцинацию против нового гриппа 2009 H1N1?
Случаи заболевания СГБ происходят ежегодно среди общей массы населения по разнообразным причинам. Чтобы проследить, подвержены ли люди, прошедшие вакцинацию против гриппа 2009 Н1N1, повышенному риску возникновения СГБ, чиновники системы здравоохранения США будут определять, выше ли то число случаев заболеваний СГБ, зафиксированных среди людей, которые прошли вакцинацию против гриппа 2009 H1N1, чем количество случаев, зафиксированное в общей массе населения.
Если имеется повышение в количестве зафиксированных случаев, чиновники системы здравоохранения будут проводить интенсивные расследования. Если выявятся какие-либо проблемы с применением вакцины против вируса 2009 H1N1, о них будет сообщено органам здравоохранения, медицинским учреждениям и общественности; и чиновники системы здравоохранения будут принимать необходимые меры для обеспечения здоровья и безопасности граждан.