не могу забеременеть на дюфастоне что делать
Поликистоз яичников: как вернуть овуляцию и можно ли забеременеть с этим диагнозом
Существует два способа лечения синдрома поликистозных яичников (СПКЯ) – оперативный и консервативный.
Оперативная методика лечения в гинекологии
Если при поликистозе у женщины присутствует избыточный вес, важно изменить пищевые привычки и внести корректировки в режим дня. Ключевой аспект – правильное сбалансированное питание, включающее выверенную норму белков, жиров, углеводов и клетчатки. Рекомендуются активные занятия спортом.
Уменьшение потребления жирной пищи и быстрых углеводов в совокупности с увеличением физических нагрузок – обязательные условия терапии.
Консервативный способ лечения у эндокринолога
При СПКЯ снижается чувствительность тканей к инсулину, что характерно сахарному диабету II типа. Для повышения восприимчивости клеток к инсулину, назначается метформин (МФ).
Препарат нормализует углеводный обмен, уменьшает выработку мужских половых гомонов, стабилизирует функции яичников. С учетом индивидуальных особенностей организма, возможны любые методы контрацепции.
Задача консервативного лечения СПКЯ – восстановить овуляторный менструальный цикл, исключив причины бесплодия у женщин.
Как нормализовать менструальный цикл?
Для предотвращения прогрессирования заболевания применяются комбинированные оральные контрацептивы (КОК). В составе препаратов содержатся антиандрогены. Они снижают выработку мужских половых гормонов, на фоне этого появляется овуляция и возникает вероятность беременности.
Если курс КОК пройдет, а овуляторная функция не нормализовалась, для стимуляции овуляции назначаются гормональные препараты с постепенным увеличением дозировки. Дополнительно могут применяться препараты с антиандрогенным эффектом (ципротеронацетат, спиронолактон).
Пациентки отмечают уменьшение жирности кожи и угревой сыпи, увеличивается интенсивность роста волос. В качестве дополнения к лекарственной терапии гирсутизма рекомендуется использовать косметологические методы удаления нежелательных волос, например, фотоэпиляцию.
Протекание беременности у женщин с СПКЯ
Пациентки с СПКЯ входят в группу риска по течению беременности с неблагоприятными факторами. Отказ от курения, смена режима труда и отдыха, переход на правильное питание – главные аспекты планирования беременности.
При наступлении беременности естественным путем, риск выкидыша минимальный и не зависит от степени ожирения. После индукции овуляции риск невынашивания плода повышается и сопоставим с иными формами лечения бесплодия.
На фоне СПКЯ у беременных существует вероятность развития гестационного диабета и гипертонии, что в последствии может негативно сказаться на здоровье новорожденного. Чтобы исключить эти факторы, рекомендуется наблюдение у акушера-гинеколога и эндокринолога.
Что делать, если спустя 3-6 месяцев лечения овуляции нет?
Если гормональная терапия не оказала желаемый эффект, требуется оперативное хирургическое вмешательство, в частности лапароскопия:
После лапароскопии 50% пациентам необходима индукция овуляции. Если в течение 12 недель овуляция отсутствует, назначается кломифенцитрат. Прошло еще 6 месяцев, а результата нет? Рекомендуется применение гонадотропинов.
Показания к применению вспомогательных репродуктивных технологий (ВРТ)
В процессе лечебного цикла у 35% женщин наступает клиническая беременность, что практически идентично числу пациенток без СПКЯ.
Важно!
У вас СПКЯ? Наблюдаться необходимо у двух лечащих врачей – акушер-гинеколога и эндокринолога.
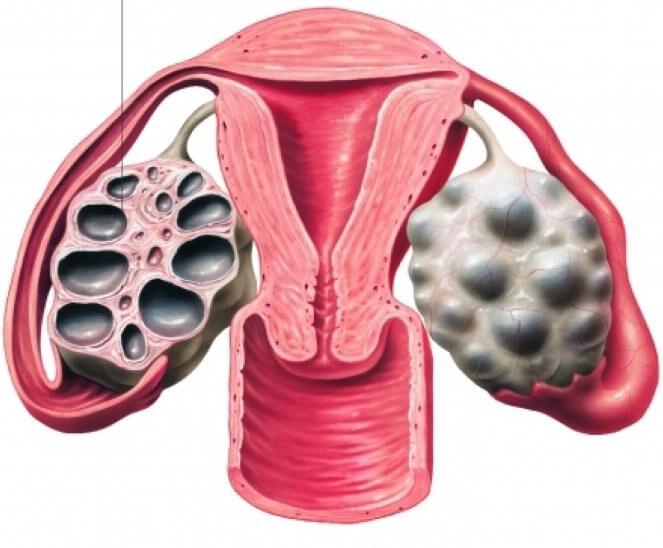
Синдром поликистозных яичников или мультифолликулярные яичники
Врачи на УЗИ нередко видят достаточно типичную картину, которую называют мультифолликулярными яичниками. Для некоторых пациенток мультифолликулярные яичники — синоним поликистоза, при котором также много фолликулов. Между тем, это совершенно разные понятия.
Для начала опишем УЗИ-картину яичников при поликистозе:
Однако описанная картина иногда бывает лишь ошибочно похожа на поликистозные яичники. Например, весьма похожая картина может быть в 1 фазе цикла (на 5-7 день) вследствие чисто физиологических изменений, которые естественно протекают в половой системе женщины. Кроме того, подобные изменения бывают у женщин на фоне длительного приема оральных контрацептивов, в рамках гипогонадотропной аменореи и, наконец, у девушек в периоде полового созревания.
Таким образом, мультифолликулярные яичники — лишь ультразвуковой симптом менструального цикла в рамках нормы. Однако, учитывая, что картина может быть нечеткой, что есть определенные варианты течения поликистоза яичников, при выявлении картины мультифолликулярных яичников необходимо провести дифференциальную диагностику. Для этого исследуют содержание в крови ЛГ и ФСГ, тестостерона, инсулина. При мультифолликулярных яичниках уровень этих гормонов находится в пределах нормы. А при поликистозе яичников соотношение ЛГ/ФСГ больше 2,5-3, увеличен уровень общего и свободного тестостерона, а также инсулина. Кроме того, о наличии поликистозных яичников свидетельствует также и клиническая картина заболевания.
То же относится и к девушкам периода полового созревания, у которых состояние называют также «формирующийся синдром поликистозных яичников». У них специфическую ультразвуковую картину сопровождают специфические гормональные и внешние изменения.
Таким образом, мультифолликулярные яичники — диагноз не заболевания, а определенного состояния, которое само по себе не является причиной бесплодия, нарушений менструального цикла и т.д. Но проводить дифференциальный диагноз с более тяжелыми состояниями все-таки необходимо.
Для дифференциальной диагностики мультифолликулярных и поликистозных яичников можно использовать следующие признаки:
Часто мультифолликулярные яичники принимают за поликистозные яичники, однако мультифолликулярные яичники следует рассматривать как вариант нормы, а поликистоз яичников — заболевание.
Женские половые органы – яичники, маточные трубы, матка, подвержены изменениям в зависимости от фазы менструального цикла. В начале менструального цикла в яичниках начинают созревать 5-7 фолликулов, но дозревает только один из них. При картине мультифолликулярных яичников одновременно дозревают более 7 фолликулов. Мультифолликулярные яичники часто встречаются в начале полового созревания, когда только устанавливается менструальная функция, у женщин длительно принимающих пероральные контрацептивы, а также на 5-7 день нормального менструального цикла. Иногда синдром мультифолликулярныхяичников может сопровождаться нарушениями менструального цикла, чаще всего это связано с недостаточностью лютеинизирующего гормона, что может быть вызвано резкой потерей веса, или наоборот его набором. При этом может наблюдаться аменорея или олигоменорея. Нарушения менструального цикла, сопровождающие мультифолликулярные яичники, может свидетельствовать о начальной стадии поликистоза яичников.
Часто, только лишь по данным УЗИ, бывает сложно отдифференцировать синдром мультифолликулярный яичников от синдрома поликистозных яичников. В таких случаях, необходимо динамическое наблюдение у гинеколога и определение гормонального фона. Однако, есть ряд УЗИ-признаков, отличающих мультифолликулярные яичники от поликистозных. Главным отличительным признаком является размер яичника, при синдроме мультифолликулярных яичников он нормальный, при поликистозных яичниках увеличен. Количество фолликулов при синдроме мультифолликулярных яичников 8-10, диаметр фолликулов 4-8 мм, приполикистозе более 10, диаметр фолликулов более 10 мм. Мультифолликулярные яичники не сопровождаются гормональными нарушениями, в отличии от поликистозных яичников.
Причины СПКЯ
СПКЯ – часто распространенное гормональное расстройство среди женщин репродуктивного возраста, приводящее к стойкому бесплодию. Несмотря на актуальнось проблемы, точные причины возникновения СПКЯ до сих пор неизвестны.
Помимо гормональных причин, к предрасполагающим факторам, ведущим к развитию СПКЯ, относят:
Симптомы СПКЯ
Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия, развивающаяся на фоне хронической ановуляции и гиперэстрогении.
Практически все пациенки с СПКЯ имеют повышенную массу тела. При этом излишки жира откладываются, как правило,на животе (“центральный” тип ожирения). Поскольку уровень инсулина при СПКЯ повышен, довольно часто заболевание сочетается с сахарным диабетом 2 типа. СПКЯ способствует раннему развитию сосудистых заболеваний, таких какгипертоническая болезнь и атеросклероз.
Поскольку симптомов заболевания много, СПКЯ легко можно перепутать с любым дисгормональным нарушением. В молодом возрасте жирную кожу, угри и прыщи принимают за естественные возрастные особенности, а повышенная волосатость и проблемы с лишним весом зачастую воспринимаются как генетические особенности. Поэтому если менструальный цикл не нарушен и женщина еще не пробовала беременеть, то к гинекологу такие пациентки обращаются редко. Важно знать,что любые подобные проявления не являются нормой и при обнаружении у себя подобных симптомов следует очно проконсультироваться у гинеколога-эндокринолога.
Диагностика СПКЯ
Структурные изменения яичников при СПКЯ характеризуются:
Диагностика СПКЯ включает:
После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции).
Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для адреногенитального синдрома. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определяется сахар крови сначала натощак, затем — в течение 2 ч после приема 75 г глюкозы. Если через 2 ч уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т. е. об инсулинрезистентности, что требует соответствующего лечения.
Критериями для постановки диагноза СПКЯ являются:
Лечение СПКЯ
Лечение СПКЯ определяется с учетом выраженности симптомов и желанием женщины забеременеть. Обычно начинают с консервативных методов лечения, при неэффективности показано хирургическое лечение.
Если у женщины имеется ожирение, то лечение следует начать с коррекции массы тела. В противном случае консервативное лечение у таких пациенток не всегда дает желаемый результат.
При наличии ожирения проводятся:
Консервативное лечение СПКЯ
При нарушенном углеводном обмене лечение бесплодия начинают с назначения гипогликемических препаратов из группы бигуанидов (Метформин). Препараты корректируют уровень глюкозы в крови, курс лечения составляет 3-6 месяцев, дозы подбирают индивидуально.
Для стимуляции овуляции применяют гормональный препарат-антиэстроген Кломифен-цитрат, который стимулирует выход яйцеклетки из яичника. Препарат применяют на 5-10 день менструального цикла. В среднем, после применения Кломифена овуляция восстанавливается у 60 % пациенток, беременность наступает у 35 %.
При отсутствии эффекта от Кломифена, для стимуляции овуляции применяют гонадотропные гормоны, такие как Пергонал, Хумегон. Стимуляция гормонами должна проводится под строгим контролем гинеколога. Эффективность лечения оценивают при помощи УЗИ и показателей базальной температуры тела. Если женщина не планирует беременность, для лечения СПКЯ назначают комбинированные оральные контрацеативы (КОК) с антиандрогенными свойствами для восстановления менструального цикла.Такими свойствами обладают КОКи Ярина, Диане-35, Жанин, Джес. При недостаточном антиандрогенном эффекте КОКов, возможно совместное применение препаратов с антиандрогенами (Андрокур) с 5 по 15-й день цикла. Лечение проводят с динамическим контролем показателей гормонов в крови. Курс лечения составляет в среднем от 6 месяцев до года.
Высоким антиандрогенным свойством обладает калийсберегающий диуретик Верошпирон, который также используют при поликистозе яичников. Препарат снижает синтез андрогенов и блокирует их действие на организм. Препарат назначают минимум на 6 месяцев.
Стимуляция овуляции при СПКЯ
Кломифен относится к нестероидным синтетическим эстрогенам. Механизм его действия основан на блокаде рецепторов эстрадиола. После отмены кломифена по механизму обратной связи происходит усиление секреции ГнРГ, что нормализует выброс ЛГ и ФСГ и, соответственно, рост и созревание фолликулов в яичнике. Таким образом, кломифен не стимулирует яичники непосредственно, а оказывает воздействие через гипоталамо-гипофизарную систему. Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла, по 50 мг в день. При таком режиме повышение уровня гонадртропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным УЗИ и базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты полагают, что если нет эффекта при назначении 100-150 мг кломифена, то дальнейшее увеличение дозы нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифену.
Критериями эффективности стимуляции овуляции служат:
При наличии этих показателей рекомендуется введение овуляторной дозы 7500-10000 МЕ человеческого хорионического гонадотропина — чХГ (профази, хорагон, прегнил), после чего овуляция отмечается через 36-48 ч. При лечении кломифеном следует учитывать, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов препарата рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1-2 мг. или их синтетические аналоги (микрофоллин) с 10-го по 14-й день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы рекомендуется назначить гестагены во вторую фазу цикла с 16-го по 25-й день. При этом предпочтительнее препараты прогестерона (дюфастон, утрожестан).
Частота индукции овуляции при лечении кломифеном составляет примерно 60-65%, наступление беременности — в 32-35% случаев, частота многоплодной беременности, в основном двойней, составляет 5-6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты — прямые стимулятороы овуляции. Используется человеческий менопаузальный гонадотропин (чМГ), приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ, по 75 МЕ (пергонал, меногон, менопур и др.). При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции яичников, а также о высокой стоимости лечения. Лечение должно проводится только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ-мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7500-10000 МЕ, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм. или 4 фолликулов диаметром более 14 мм. введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10-25%, внематочной — 2,5-6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12-30%, синдром гиперстимуляции яичников наблюдается в 5-6% случаев.
Хирургическое лечение СПКЯ
Несмотря на достаточно высокий эффект при стимуляции овуляции и наступлении беременности, большинство врачей отмечают рецидив клинической симптоматики СПКЯ примерно через 5 лет. Поэтому послебеременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение КОК, предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон в дозе 20 мг. с 16-го по 25-й день цикла.
Женщинам, не планирующим беременность, после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Физиотерапия и фитнесс для лечения СПКЯ
Физиотерапевтические процедуры также показаны при СПКЯ. Применяют гальванофорез лидазы для активации ферментативной системы яичников. Электроды устанавливают в надлобковой области. Курс лечения-15 дней ежедневно.
Лечение поликистоза яичников длительное, требующее тщательного наблюдения у гинеколога-эндокринолога. Всем женщинам с СПКЯ рекомендуется, по возможности, как можно раньше беременеть и рожать, поскольку симптомы заболевания, увы, с возрастом довольно часто прогрессируют.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Клиника «Центр ЭКО»
Бесплодным считается брак, в котором отсутствует беременность у женщины при регулярной половой жизни партнеров без использования каких-либо противозачаточных средств. Ошибочно полагается, что бесплодие относится только к женщинам. В 45 процентах случаев это патология со стороны женщин, а в 40 процентах – у мужчин. Еще в 5-10 процентах случаев нарушения обнаруживаются сразу у обоих партнеров.
Клиническое бесплодие бывает:
Наиболее распространены следующие формы бесплодия:
В клинике бесплодия первой жалобой пациентов является отсутствие беременности либо выкидыши с невозможностью выносить и родить малыша. Также выявляются жалобы, связанные с первичной или сопутствующей патологией. Анамнез также подтверждает нарушения менструального цикла, перенесенные операции и аборты, воспалительные заболевания, или заболевания щитовидной железы, надпочечников, либо травму головного мозга. При физикальном обследовании могут выявиться ожирение, клиника синдрома Иценко-Кушинга, который также провоцирует бесплодие, признаки гиперандрогении (повышение андрогенов – мужских половых гормонов), либо нервная анорексия, клинически также приводящая к бесплодию.
Почему стоит выбрать клинику «Центр ЭКО»?
Преимущества клиники «Центр ЭКО»:
Комфорт и удобство клиники «Центр ЭКО»
Подробно узнать о ВРТ-программах клиники «Центр ЭКО» вы можете в разделе «Наши услуги».
Мы поможем вам осуществить вашу мечту о детях!
ПРЕЖДЕВРЕМЕННАЯ МЕНОПАУЗА
Термин «менопауза» образован от греческих «менос» (месяц) и «паузос» (окончание) и означает стойкое прекращение менструации или менструальных циклов, обусловленное выраженным снижением и/или прекращением (выключением) функции яичников. В зависимости
Термин «менопауза» образован от греческих «менос» (месяц) и «паузос» (окончание) и означает стойкое прекращение менструации или менструальных циклов, обусловленное выраженным снижением и/или прекращением (выключением) функции яичников.
В зависимости от времени наступления различают следующие типы менопаузы:
Как преждевременная, так и поздняя менопауза требуют пристального внимания и коррекции возможных нарушений. Ввиду того что всегда трудно оценить, какая менструация была последней, принято оценивать дату менопаузы ретроспективно, а именно: спустя один год после последней менструации.
Возраст менопаузы чаще зависит от наследственности, что убедительно показано на однояйцовых близнецах, когда разница возраста первой и последней менструации у близнецов колеблется в пределах 4-6 мес. Однако важную роль играют болезни, перенесенные данным индивидуумом, и факторы окружающей среды.
Преждевременная менопауза довольно редкое явление (1-2%), однако причин ее возникновения существует множество. Нередко истинную причину установить довольно трудно.
Яичник представляет собой сложную структуру, в рамках которой различают корковый и мозговой слои. В коре яичника внутриутробно закладываются яйцеклетки, окруженные гранулезными клетками, формируя фолликулы с яйцеклетками. К моменту первой менструации в пубертатном периоде в яичниках обнаруживается 300-400 тыс. этих фолликулов. В течение 25-30 лет репродуктивного периода в яичниках постоянно происходит созревание фолликулов, овуляция и гибель (атрезия) фолликулов посредством апоптоза. Лишь 0,1% от числа фолликулов овулирует и может давать жизнь потомству, а 99,9% атрезируется. К возрасту 40 лет остается в среднем около 10 тыс. фолликулов. Кроме того, в яичниках синтезируются как женские (эстрогены и прогестерон), так и, в меньшей степени, мужские половые гормоны. Эти гормоны участвуют в формировании типично женского телосложения и ежемесячно готовят репродуктивные органы к беременности.
Рецепторы к эстрогенам и прогестерону выявлены не только в репродуктивных органах. Гормональные рецепторы (представительства), через которые оказывают свое воздействие половые гормоны, обнаружены в сердце и стенках сосудов, в ЦНС, костной, мочеполовой и других органах и системах организма. Поскольку у молодой женщины половые гормоны выделяются в циклическом режиме, то соответственно органы и ткани испытывают на себе их воздействие также в циклическом режиме.
При преждевременной менопаузе соответственно прекращается циклическое выделение и влияние женских половых гормонов на различные органы и ткани, которые в течение десятилетий испытывали на себе это воздействие. Кроме того, женщина утрачивает и способность к зачатию.
В последние годы все большее распространение получает мнение, что может быть целесообразнее это состояние называть не «преждевременной менопаузой», а «преждевременной недостаточностью яичников». Хотя, по сути, речь идет об одном и том же процессе, но с точки зрения деонтологии терминологически и врачу, и пациенту целесообразнее называть это состояние «преждевременной недостаточностью яичников».
Основные причины преждевременной недостаточности яичников:
Согласно нашей практике преждевременная яичниковая недостаточность отмечается нередко у матери и дочери. Несмотря на то что причин много, но процессы в яичниках в основном происходят по двум основным сценариям:
Клиническая картина
Общее при обоих вариантах:
Основные различия двух форм преждевременной недостаточности яичников заключаются в следующем.
При истощении фолликулярного аппарата:
при резистентности яичников:
При истощении яичников симптомы эстроген-дефицита или симптомы типичного климактерического синдрома более выражены.
При синдроме резистентных яичников менее выражены эстроген-дефицитные симптомы, так как возможны, хотя и проявляются крайне редко, активация функции яичников и, соответственно, улучшение общего состояния.
Тактика ведения больных с преждевременной недостаточностью яичников
Поскольку менопауза преждевременная, а в этом возрасте в норме яичники функционируют, следовательно, преждевременный дефицит половых гормонов может способствовать более раннему появлению типичных климактерических расстройств, частота которых составляет 60-70%.
Классификация климактерических расстройств
Вазомоторные: приливы жара, ознобы, повышенная потливость, головные боли, гипотония или гипертензия, учащенное сердцебиение.
Эмоционально-вегетативные: раздражительность, сонливость, слабость, беспокойство, депрессия, забывчивость, невнимательность, снижение либидо.
Урогенитальные: сухость во влагалище, боль при половом сношении, зуд и жжение, уретральный синдром, цисталгии, недержание мочи.
Кожа и ее придатки: сухость, ломкость ногтей, морщины, выпадение волос.
Сердечно-сосудистые заболевания (ИБС, атеросклероз), постменопаузальный остеопороз или остеопения.
Индивидуальный подбор терапии
Принимая во внимание вышесказанное, представляется важным выработать на долгосрочную перспективу индивидуальную «программу восстановления и сохранения здоровья» с учетом семейного и личного риска основных болезней старения. Такая программа должна включать регулярное обследование, а именно УЗИ, маммографию, денситометрию и/или определение биохимических маркеров костного ремоделирования, липидограмму, онкомаркеры и т. д., а также рекомендации по изменению образа жизни, поскольку повышение двигательной активности, сбалансированная диета, отказ от курения и других вредных привычек способствуют снижению риска сердечно-сосудистых заболеваний и остеопороза.
В последние годы ведется постоянный поиск и совершенствование терапевтических подходов к рациональному использованию ЗГТ у каждой конкретной пациентки (индивидуализация терапии). Препараты для ЗГТ отличаются друг от друга только своим прогестагенным компонентом, так как эстрогенный компонент представлен 17β-эстрадиолом или эстрадиола валератом, которые по структуре соответствуют яичниковому эстрадиолу. Кроме того, в последнее время большое внимание уделяется выбору пути введения препарата (оральный или трансдермальный).
Подбор типа гормонотерапии проводится также с учетом следующих факторов:
Основные принципы и показания для назначения ЗГТ
Необходимо предоставлять женщинам соответствующую информацию, которая позволяла бы им принимать осознанное решение на проведение ЗГТ. Все женщины должны быть проинформированы:
Для обеспечения оптимального клинического эффекта с минимальными побочными реакциями крайне важно определить наиболее приемлемые оптимальные дозы, типы и пути введения гормональных препаратов.
Существуют три основных режима ЗГТ.
Режим 2 и 3 назначается женщинам с интактной маткой.
Монотерапия эстрогенами: прерывистые курсы (эстрофем, прогинова, эстримакс, дивигель, эстрожель, пластырь климара, овестин) или непрерывный режим по 3-4 нед с недельными перерывами.
Комбинированная терапия (эстрогены с прогестагенами) в циклическом режиме:
При этом режиме наблюдается менструальноподобная реакция, что крайне важно в психологическом плане для молодой женщины.
Монофазная комбинированная терапия (эстрогены с прогестагенами) в непрерывном режиме (клиогест, климодиен, паузогест).
При непрерывном режиме гормонотерапии менструальноподобная реакция исключается.
Ливиал (тиболон) в непрерывном режиме обладает эстрогенной, прогестагенной и слабой андрогенной активностью.
Если гистерэктомия произведена по поводу генитального эндометриоза, предпочтение отдается монофазной комбинированной терапии (климодиен, клиогест, паузогест) или ливиалу с целью исключения стимуляции возможных эндометриоидных гетеротопий монотерапией эстрогенами.
Если в клинической картине доминируют изменения в сердечно-сосудистой системе и атерогенные фракции липидов в крови, предпочтение следует отдавать двух- или трехфазным препаратам, в которых гестагенный компонент представлен производными прогестерона (климен, фемостон).
При урогенитальных расстройствах в перименопаузе предпочтение отдается местной (вагинальной) монотерапии эстриолом без добавления прогестагенов. При сочетании урогенитальных расстройств с системными обменными нарушениями (остеопороз, атеросклероз) возможно сочетание местной и системной терапии.
Циклическая двух- и трехфазная ЗГТ наряду с улучшением общего состояния способствует регуляции менструального «цикла», а также профилактике гиперпластических процессов в эндометрии благодаря циклическому добавлению прогестагенов. Крайне важно информировать женщину о следующем:
Итак, комбинированные двух- и трехфазные препараты наиболее приемлемы для женщин с преждевременной менопаузой, так как обеспечивают циклическую защиту эндометрия прогестагенами, подобно тому, как это происходит в нормальном менструальном цикле.
При тяжелых заболеваниях печени, поджелудочной железы, мигренях, артериальном давлении более 170 мм рт. ст., тромбофлебитах в анамнезе показано парентеральное назначение эстрогенов в виде еженедельного пластыря (климара) или геля (дивигель, эстражель). В подобных случаях при интактной матке обязательно добавление прогестерона и его аналогов (дюфастон, утрожестан).
Рекомендуется следующее обследование перед назначением ЗГТ:
Противопоказания для назначения ЗГТ:
При противопоказаниях к ЗГТ решается вопрос об использовании альтернативной терапии: фитоэстрогены (климадинон) или гомеопатические средства (климактоплан).
Гормонотерапию следует продолжать до возраста естественной менопаузы (50-55 лет); в дальнейшем вопрос решается индивидуально с учетом желания женщины, состояния ее здоровья, реакции на гормональные препараты.
В. П. Сметник, доктор медицинских наук, профессор
ГУ Научный центр акушерства, гинекологии и перинатологии РАМН, Москва