наблюдение при подозрении на расстройство нервной системы что это такое у ребенка
Перинатальное поражение центральной нервной системы (ППЦНС)
Что такое ППЦНС?
Само словосочетание перинатальный период говорит о том, что перинатальное поражение ЦНС развивается у еще не родившегося или только появившегося на свет ребенка.
Перинатальное поражение центральной нервной системы (ППЦНС) — это не один, а несколько диагнозов, которые подразумевают нарушение функций работы в головном мозге новорожденного ребенка и могут привести к стойким неврологическим последствиям в более старшем возрасте (например, ДЦП, ЗПРР).
Весь перинатальный период условно делится на три этапа:
– с 28 недели и до момента родов длится антенательный период;
– сам процесс родов называется интранатальным периодом;
– неонатальный период это промежуток времени с момента рождения до 7 дня жизни включительно.
В современной медицине нет точного названия заболевания при поражении ЦНС плода, есть только сборное, его называют ППЦНС или же перинатальная энцефалопатия. Перинатальное поражение ЦНС у новорожденных, проявляется нарушениями в работе двигательного аппарата, нарушением речи и психики.
С развитием медицины, перестали данный диагноз употреблять для детей старше одного месяца. По истечении месяца врач должен поставить точный диагноз ребенку. Именно в этот период невролог с точностью определяет, насколько сильно повреждена нервная система. Назначает лечение и следит за тем, чтобы оно было подобрано правильно.
Каковы причины и факторы риска ППЦНС?
Причины, по которым может развиться перинатальное поражение центральной нервной системы достаточно разнообразны, среди самых популярных:
– соматическое заболевание матери, которое сопровождается хронической интоксикацией;
– наличие острых инфекционных заболеваний или хронических очагов инфекции, в то время когда будущая мать вынашивала ребенка;
– в случае, если у женщины нарушен процесс питания, или же она не созрела для беременности и родов;
– нарушение маточно-плачцентарного кровотока во время беременности;
– изменения в обмене веществ также влечет за собой расстройство нервной системы у будущего ребенка (повышение уровня биллирубина, неонатальная желтуха);
– в случае сильного токсикоза, как на ранней стадии, так и на поздней, или появление иных проблем с вынашиванием ребенка;
– окружающая среда выступает немаловажным фактором в развитии заболевания;
– появление патологии во время родов — это может быть слабая родовая деятельность, ускоренные роды;
– если ребенок рождается недоношенным, то и его организм не развит полностью, поэтому на данном фоне может появиться нарушение в работе ЦНС;
– наибольшему риску развития поражений ЦНС подвержены малыши, у которых присутствует наследственный фактор.
Все остальные причины возникновения ППЦНС ситуативные и в большей степени предугадать их появление просто нельзя.
Выделяют несколько путей развития перинатального поражения ЦНС у новорожденных детей в зависимости от причины и последующей симптоматики, анализ которых позволяет поставить первоначальный диагноз:
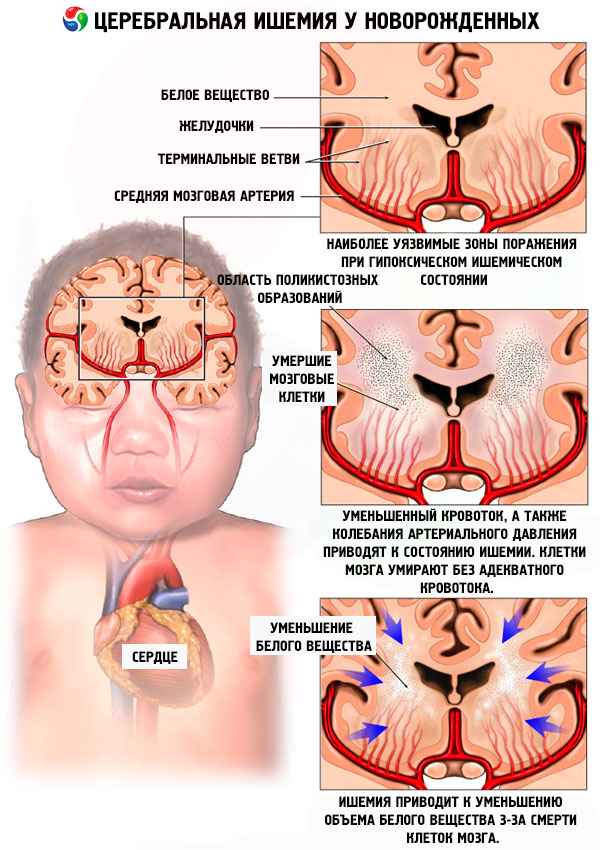
– Если четко зафиксирован недостаток кислорода, во время нахождения малыша внутри организма матери (гипоксия), то диагностируют гипоксическое поражение ЦНС.
– Во время родов у младенца может быть повреждена тканевая структура (это может быть как головной мозг, так и спинной). В этом случае, уже идет речь о травматическом поражении ЦНС, в результате чего появляются изменения в работе головного мозга.
– В случае нарушения обмена веществ могут появиться метаболические и токсико-метаболические поражения. Это может быть связано с употреблением во время беременности алкоголя, лекарственных препаратов, никотина.
– Изменения в ЦНС при наличии инфекционных заболеваний перинатального периода.
Какие бывают разновидности синдромов ППЦНС?
ППЦНС условно делится на несколько периодов, в зависимости от того, на какой стадии было выявлено нарушение и как оно проявилось.
– Острый период длится от 7 до 10 дней, крайне редко, но он может растянуться и до месяца.
– Период, в которым происходит восстановление (восстановительный период), может длиться до 6 мес. Если организм ребенка восстанавливается медленно, то данный период может занять до 2 лет.
Детские неврологи выделяют следующие разновидности перинатальных поражений ЦНС в зависимости от сопутствующих симптомов и синдромом:
– Нарушение мышечного тонуса. Этот синдром диагностируется согласно отклонениям от нормы в зависимости от возраста грудного ребенка. В начальный период времени жизни ребенка, достаточно сложно диагностировать данный синдром, так как помимо этого встречается физиологический гипертонус (физиологическая скованность мышц новорожденного).
– Синдром угнетения нервной системы. Такой синдром по своим характеристикам противоположен предыдущему. Его диагностируют у детей, которые в первые месяцы своей жизни не активны, они много спят, у них понижен тонус, они не могут удерживать голову, плохо цепляются своими ручками.
– Неблагоприятный прогноз для ребенка, если развился синдром внутричерепной гипертензии. Основными его признаками являются повышенная возбудимость и нервозность, при этом начинает набухать и уплотняться родничок. Появляются частые срыгивания. При осмотре невролог замечает избыточный рост окружности головы, возможно расхождение швов черепа, симптом Грефе (симптом «заходящего солнца»).
– Одним из наиболее опасных и тяжелых состояний при ППЦНС является судорожный синдром, именно он является одним из наиболее серьезных проявлений при перинатальном поражении ЦНС.
Кроме того, любая внимательная мама может заметить отклонения в состоянии здоровья у своего ребенка намного быстрее, чем врач невролог, хотя бы потому, что она наблюдает за ним круглосуточно и не один день.
В любом случае, малыш, живя первый год с любыми (даже минимальными, но не проходящими) отклонениями в состоянии здоровья требует неоднократных консультаций у специалистов медицинского центра, включение его в программу диспансеризации (т.е. пристального наблюдения неврологом и при необходимости — дополнительного обследования, такого как УЗИ головного мозга, электроэнцефалография, исследование крови для определения компенсаторного потенциала нервной системы и т.д.). На основании полученных заключений специалистами центра разрабатывается план развития такого ребенка, подбирается индивидуальная схема профилактических прививок, введения прикормов в рацион питания, а также проведения лечебных мероприятий при необходимости.
Какие симптомы и диагностические критерии у ППЦНС?
– Не каждая мама, которая не имеет медицинского образования, сможет на первый взгляд отличить и определить, что у ее ребенка перинатальное поражение ЦНС. Но, неврологи с точностью определяют заболевание по появлению симптомов, которые не свойственны другим нарушениям.
– при осмотре малыша может быть обнаружен гипертонус или гипотонус мышц;
– ребенок чрезмерно беспокоен, тревожен и возбужден;
– возникновение дрожания в области подбородка и конечностей (тремор);
– при осмотре с молоточком заметно нарушение рефлекторной сферы;
– появление неустойчивого стула;
– меняется частота сердечных сокращений; появление неровностей на коже ребенка.
Как правило, после года данные симптомы пропадают, но затем появляются с новой силой, поэтому запускать данную ситуацию просто нельзя. Одним из наиболее опасных проявлений и последствий ППЦНС при отсутствии реакции на симптоматику является приостановка развития психики ребенка. Не развивается речевой аппарат, наблюдается задержка развития моторики. Также одним из проявлений заболевания может стать церебрастенический синдром.
Как лечат ППЦНС?
Для восстановления основных функций ЦНС, а также для снижения проявления неврологических симптомов малышу назначаются целый комплекс лечебных препаратов. В лечении могут применяться, например, ноотропные препараты, которые смогут восстановить трофические процессы в работе головного мозга — пирацетам, церебролизин, кортексин, пантокальцин, солкосерил и многие другие. Для того чтобы простимулировать общую реактивность новорожденному ребенку проводят курс лечебного массажа, специальной гимнастики, а при необходимости комплекс физиотерапевтических процедур (напрмер, электрофорез и микротоки).
В случае, если родители обнаружили хотя бы один из признаков поражений ЦНС необходимо срочно обратиться к врачу. Не стоит забывать о том, что развитие каждого ребенка процесс индивидуальный. Такие индивидуальные особенности новорожденного ребенка в каждом конкретном случае играют немаловажную роль в процессе восстановления функций высшей нервной деятельности.
В чем опасность и последствия ППЦНС?
Среди специалистов бытует мнение о том, что в случае, если была поражена центральная нервная система плода, то полностью восстановлена она быть не может. Но неврологи-практики утверждают обратное. Они говорят о том, что если правильно и своевременно лечить заболевание, то можно добиться частичного или полного восстановления функций нервной системы. Но даже несмотря на такой оптимистический прогноз, если смотреть на все возможные заболевания ребенка, связанные с нервной системой, то к инвалидности приводит 50 % от их общего количества, при этом около 80 % от него отведено на перинатальное поражение центральной нервной системы.
Основные варианты неврологической патологии детей первого года жизни
Для выявления заболеваний нервной системы, проявляющихся специфической задержкой психомоторного развития, важное значение имеет оценка сопутствующих задержке развития неврологических и психопатологических признаков. Возрастная незрелость нервной системы ребенка первого года жизни определяет фрагментарность и недифференцированность наблюдаемых у него признаков. Организм, особенно новорожденного и грудного ребенка, реагирует на различные вредности ограниченным числом типовых реакций, характер которых в первую очередь зависит от возрастной фазы нервно-психического развития. Ниже представлены основные варианты, отражающие преимущественно тип нервно-психического реагирования на первом году жизни.
Учитывая высокую частоту перинатальной патологии нервной системы и возможные трудности получения квалифицированной специализированной помощи, несомненным представляется острейшая необходимость в получении родителями соответствующей научно-популярной информации.
Большую роль в оценке состояния ребенка играет состояние родничков : напряжение, выбухание родничков является очень грозным симптомом повышения внутричерепного давления. О многом говорят врачу размеры головки новорожденного : признаки гидроцефалии, если они обнаружены с первых дней жизни, обычно свидетельствуют о внутриутробной патологии мозга, тогда как постепенное развитие гидроцефалии может быть нередко следствием родового повреждения головного мозга.
Мы попробовали рассмотреть некоторые возможности общего осмотра новорожденного для поиска признаков, позволяющих заподозрить ту или иную неврологическую патологию.
Каждый из перечисленных выше признаков не может считаться доказательным, но в совокупности они приобретают большой диагностический смысл. В любом случае, разрешить ваши сомнения сможет только врач, специализирующийся в области неонатальной неврологии.
Малая двигательная и психическая активность ребенка, которая всегда ниже его дви-гательных и интеллектуальных возможностей; высокий порог и длительный отсроченный период возникновения всех рефлекторных и произвольных реакций. Депрессия часто сочетается с низкими мышечным напряжением и рефлексами, замедленной переключаемостью нервных процессов, эмоциональной вялостью, пониженной мотивацией и слабостью волевых усилий.
Гиповозбудимость может быть выражена в различна степени и проявляться либо эпизодически, либо стойко. Эпизодическое возникновение синдрома характерно для соматических заболеваний, особенно патологии желудочно-кишечного тракта, сопровождающихся гипотрофией. Иногда легкие, но стойкие проявления синдрома могут быть обусловлены типом высшей нервной деятельности. Преобладание мозговой депрессии в первые месяцы жизни наблюдают при недоношенности, у детей, перенесших кислородное голодание, внутричерепную родовую травму. Выраженная и стойкая депрессия часто сопровождается задержкой психомоторного развития, которая приобретает некоторые характерные особенности.
Задержка психомоторного развития при гиподинамическом синдроме характеризуется замедленным формированием всех условных рефлексов. В период новорожденности и в первые месяцы жизни это проявляется в отставании развития условного рефлекса на время кормления; в дальнейшем задерживается развитие всех пищевых условных рефлексов (рефлекс на положение кормления, вид груди или бутылки с молоком и т. д.), задерживается развитие пищевой, а затем зрительной и слуховой доминанты и чувствительных локальных реакций. Особенно характерна задержка развития цеп-ных двигательных сочетанных рефлексов, что наиболее отчетливо начинает проявляться со второго полугодия жизни! Такой ребенок в возрасте 6-8:мес не похлопывает рукой по одеялу или игрушке, не стучит предметом об предмет, к концу года не производит повторных выбрасываний предмета, не вкладывает предмет в предмет. Это проявляется также в голосовых реакциях: ребенок редко повторяет звуки, слоги, т. е. выполняя однократные движения и произнося отдельные звуки, он не стремится к их повторению. В результат задержки формирования условных рефлексов на сочетании слова с предметом или действием как в конкретной, так и в неконкретной ситуации начальное понимание речи и подчинение словесным :командам у этих детей происходит в более поздние сроки. При этом формируется отставание таких функций, как предметно-манипулятивная деятельность, ползанье, лепет, понимание речи, собственная речь.
При варианте гиповозбудимости в более поздние сроки отмечают формирование положительных эмоциональных реакций. Это проявляется как при общении со взрослым, так и в спонтанном поведении ребенка. В период новорожденности при общении со взрослым у таких детей обычно отсутствует ротовое внимание, в возрасте 2 мес не выражена или слабо выражена реакция радостного оживления при виде взрослого и ласковом голосе. Часто вместо мимики оживления у ребенка можно видеть только реакцию сосредоточения. Улыбка появляется позже 8-9 нед, для ее возникновения требуется комплекс раздражителей, включая и проприоцептивные, их повторность; латентный период возникновения улыбки в ответ на раздражитель удлинен.
В состоянии бодрствования ребенок остается вялым, пассивным, ориентировочные реакции возникают в основном на сильные раздражители. Реакция на новизну вялая и в большинстве случаев имеет характер пассивного изумления, когда ребенок с широко раскрытыми глазами остается неподвиж-ным при виде нового предмета, не предпринимая активных попыток приблизиться к нему, захватить его. Чем более длительный период отсутствуют активное бодрствование и ориентировочно-исследовательское поведение, тем более выражено отставание в психомоторном развитии.
Особенности эмоциональной сферы определяют вторичное недоразвитие интонационной выразительности голосовых реакций, а также специфику формирования сенсорных функций. Так, на втором возрастном этапе гиповозбудимый ребенок обычно хорошо фиксирует и прослеживает предмет, но движения глазных яблок за перемещающимся предметом у него начинаются не сразу, а после определенного латентно-го периода, как это характерно для новорожденного: глаза как бы постоянно догоняют перемещающийся в поле зрения предмет. Эти зрительные реакции отличаются непостоянством, и для их возникновения часто необходимы специальные оптимальные условия: определенное состояние ребенка, до-статочная сила и длительность раздражителя и др. Во второй возрастной период указанные реакции наиболее отчетливо и часто возникают не в положении на спине, а в вертикальном положении на руках у взрослого. Особенностью зрительного восприятия при гиповозбудимости на этом возрастном этапе является также то, что ребенок спонтанно почти не рассматривает окружающие предметы, у него отсутствует активный поиск раздражителя. Гиповозбудимый ребенок обычно поворачивает голову и глаза к невидимому источнику звука после неоднократного повторения и длительного латентного периода; слуховое восприятие, так же как и зрительное, обычно не приобретает доминантного характера.
Задержка психомоторного развития при синдроме гиповозбудимости характеризуется диспропорцией развития, которая проявляется во всех формах сенсорно-моторного поведения. Так, при достаточном развитии дифференцирована эмоциональных реакций на «своих» и «чужих» ребенок проявляет активной радости на общение со знакомыми протеста на общение с незнакомыми лицами, т. е. на в возрастных этапах остается выраженной недостаточная активность общения. Наряду со своевременным развитием отдельных сенсорных функций наблюдается отставание в формировании интерсенсорных связей, особенно в системе тактильно-кинестетического анализатора, поэтому гиповозбудимые дети позже начинают рассматривать и сосать свои руки, ощупывать игрушки, у них с задержкой формируется зрительно-моторная координация. Отсутствие активного исследовательского поведения выражается в диспропорциональности развития зрительного восприятия. Поэтому при достаточном развитии у ребенка дифференцированного зрительного восприятия может сохраняться автоматический характер прослеживания предмета.
При динамической количественной оценке возрастного развития ребенок с синдромом гиповозбудимости в разные периоды теряет 7-9 баллов, причем максимальную потерю наблюдают в возрасте 4-5 мес, когда в норме должны активно формироваться первые интерсенсорные связи и активные формы поведения.
Двигательное беспокойство, эмоциональная неустойчивость, нарушение сна, усиление врожденных рефлексов, повышенная рефлекторная возбудимость, тенденция к патологическим движениям часто в сочетании со сниженным порогом судорожной готовности. Гипервозбудимость в причинном отношении мало специфична и может наблюдаться у детей с перинатальной патологией, некоторыми наследственными ферментопатиями и другими обменными нарушениями, врожденной детской нервностью и при минимальной мозговой дисфункции. Выраженного отставания в психомоторном развитии у этих детей может и не быть, но при тщательном обследовании обычно удается отметить некоторые негрубые отклонения.
Для нарушения психомоторного развития при синдроме гипервозбудимости характерно отставание в формировании произвольного внимания, дифференцированных двигательных и психических реакций, что придает психомоторному развитию своеобразную неравномерность. У таких детей к концу первого года жизни обычно хорошо выражены познавательный интерес к окружающему, активные формы общения, и в то же время при сильных эмоциях может проявляться общий комплекс оживления с диффузными двигательными реакциями.
Все двигательные, сенсорные и эмоциональные реакции на внешние стимулы у гипервозбудимого ребенка возникают быстро, после короткого латентного периода и так же быстро угасают. Освоив те или иные двигательные навыки, дети беспрерывно двигаются, меняют позы, постоянно тянутся каким-либо предметам и захватывают их. При этом манипулятивная исследовательская деятельность, подражательные игры и жесты у них выражены слабо. Обычно дети проявляют живой интерес к окружающему, но повышенная эмоциональная лабильность нередко затрудняет их контакт с окружающими. У многих из них отмечается длительная реакция страха на общение с незнакомыми взрослыми с активными реакциями протеста. Обычно синдром гипервозбудизмости сочетается с повышенной психичской истощаемостью. При оценке возрастного развития гипервозбудимого ребенка обычно относят не к группе задержки, а к «группе риска», если гипервозбудимость не сочетается с другими неврологическими нарушениями.
В большинстве случаев при гипертензионно-гидроцефальном синдроме имеет место увеличение размеров головы, что выясняется путем динамического измерения ее окружности и сравнения с динамикой роста и массы тела. Патологическим считают прирост окружности головы, превышающий нормальный более чем на 2 сигмальных отклонения. По мере увеличения окружности головы выявляется диспропорция между мозговым и лицевым черепом. Увеличение черепа может быть асимметричным вследствие односторонне патологического процесса либо дефекта ухода за ребенком.
Повышение внутричерепного давления у грудных детей сопровождается также расхождением черепных швов, что можно определить при пальпации и рентгенологическом исследовании. Расхождение швов наступает быстро при прогрессирующей гидроцефалии и более медленно, когда внутричерепное давление повышено нерезко или стабилизировалось. При перкуссии черепа отмечают звук «треснувшего горшка».
Другим признаком повышения внутричерепного давления является выбухание и увеличение большого родничка. При выраженном гидроцефальном синдроме могут быть открыты малый и боковые роднички. Следует, однако, иметь в виду, что изменение черепных швов и родничков выявляется лишь на определенной стадии развития патологического процесса, поэтому их отсутствие при однократном осмотре нельзя расценивать как свидетельство против наличия гипертензионно-гидроцефального синдрома.
При повышении внутричерепного давления у новорожденных и грудных детей расширяется венозная сеть волосистой части головы и истончается кожа на висках.
Мышечный тонус меняется в зависимости от выраженности внутричерепной гипертензии и течения заболевания. В первые месяцы жизни при повышении внутричерепного давления, особенно если оно сопровождается гипервозбудмостью и объем черепа не увеличен, мышечный тонус часто бывает повышенным, сухожильные рефлексы высокими, с расширенной зоной, иногда наблюдаются клонусы стоп. При гидроцефальном синдроме с умеренно выраженной внутричерепной гипертензией вначале наблюдают мышечную гипотонию. Если гидроцефалия прогрессирует, в дальнейшем можно отметить нарастание мышечного тонуса, раньше в ногах. Это связано с растяжением пирамидных волокон парасагиттальной области за счет увеличения желудочков мозга.
У новорожденных и грудных детей при гипертензионно-гидроцефальном синдроме часто выражен тремор рук. Он может быть частым, мелкоразмашистым или редким, крупноразмашистым типа гемибализма. Судороги наблюдаются значительно реже, они возникают обычно при быстром нарастании внутричерепной гипертензии.
Изменения на глазном дне у маленьких детей развивается не обязательно в связи с возможностью увеличения объема черепа за счет расхождения черепных швов. Однако в ряде случаев можно обнаружить расширение вен, стушеванность границ соска зрительного нерва, а в дальнейшем, при прогрессировании гидроцефалии, его отек и атрофию.
Важное значение для диагностики гипертензионного синдрома имеет определение давления спинномозговой жидкости при люмбальной пункции, которое в норме у новорожденных составляет 50-100 мм вод. ст., у грудных-60-150 мм вод. ст. При гипертензионном синдроме ликворное давление у грудных детей может повышаться до 200-3Q мм вод. ст. и выше. Состав спинномозговой жидкости при гипертензионно-гидроцефальном синдроме зависит от особенностей патологического процесса, в результате которого он возник, характера течения синдрома, стадии его развития. Чаще наблюдают нормальный состав ликвора, но могут быть белково-клеточная или клеточно-белковая диссоциация.
Наряду с клиническими, офтальмологическими и ликворологическими данными для диагностики гипертензионно-гидроцефального синдрома важное значение имеют: трансиллюминация череепа, ЭхоЭГ, краниография, компьютерная томография.
Метод трансиллюминации безопасен, ее можно проводить неоднократно и в амбулаторных условиях. Принцип метода заключается в распространении лучей света в пространстве, заполненном жидкостью. В норме у новорожденных грудных детей вокруг тубуса с источником света возникает кольцо свечения шириной от 0.5 до 3 см в зависимости от плотности костей черепа. Наиболее интенсивное свечение наблюдают в лобных областях (до 3 см), наименьшее в затылочной области (0,5—1 см). Увеличение границ свечения возникает при расширении субарахноидального пространства до 0,5 см. Просвечивание полостей внутримозговой ткани или желудочков возможно только при толщине мозговой ткани менее 1 см.
У детей с наружной и внутренней гидроцефалией выявляют симметричное свечение. Асимметричное свечение имеет место при одностороннем расширении желудочка и суоарахноидального пространства.
На ЭхоЭГ при гидроцефалии регистрируют увеличение количества отраженных эхо-сигналов, вентрикулярного индекса (норма 1,9) и амплитуды эхопульсаций. В случае асимметричного расширения желудочковой системы м-эxo смещено в сторону, противоположную увеличенному желудочку.
У детей грудного возраста при легком повышении внутричерепного давления без расхождения черепных швов краниография не дает достаточной информации для диагностики. В то же время именно краниограмма может дать объективные доказательства повышения внутричерепного давления. При прогрессировании гидроцефалии на краниограммах уже спустя 2-3 нед наблюдают расхождение черепных швов, чаще венечного и стреловидного. Асимметричное расширение черепных швов указывает на локализацию очага поражения. Истончение костей свода чeрeпa и выраженные пальцевые вдавления у детей первого года жизни указывают на относительную давность процесса приведшего к ограничению внутричерепного пространства.
Глубина и характер задержки психомоторного развив при гидроцефалии и гипертензионном синдроме варьируют в широких пределах в зависимости от первичных изменений нервной системы, вызвавших гидроцефалию, и от вторично обусловленных нарастающей гипертензией. Если деструктивные изменения мозга, вызвавшие гидроцефалию, были выраженными, даже в случае компенсации гидроцефалии консервативными или хирургическими мероприятиями, развитие ребенка значительно задерживается. В то же время присоединение и прогрессирование гипертензионно-гидроцефального синдрома при любой патологии делает задержку развития еще более выраженной и своеобразной, несмотря на компенсацию первичного процесса. Наконец, при своевременной эффективной компенсации и первичного процесса, и гидроцефалии легкая задержка развития, чаще парциальная, быстро ликвидируется.