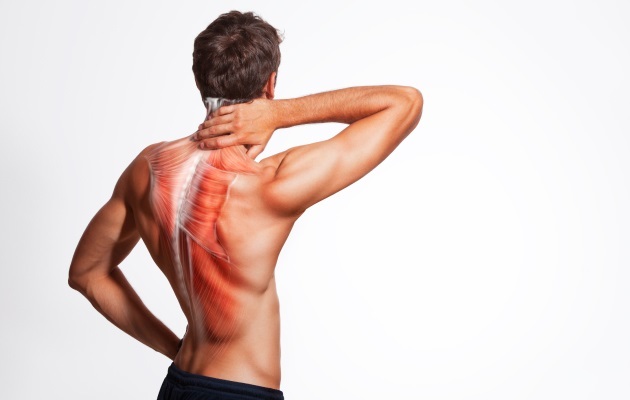
мышцы ног постоянно напряжены что делать
В чем опасность мышечного напряжения? Комплекс расслабляющих упражнений
Травмы спины могут привести к напряжению мышечных тканей. Такое состояние может навредить всему опорно-двигательному аппарату, а спазмы могут долго не проходить. Однако комплекс упражнений может надолго избавить от этого недуга.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Результатом длительного напряжения может стать сдавливание дисков позвоночника, что в свою очередь может повлечь за собой ряд неприятностей, например, привести к неправильной работе головного мозга. Также при спазмах защемляются нервные волокна и сосуды, клетки не получают достаточное для нормальной работы организма количество кислорода. Из-за накапливания молочной железы могут появиться сильные боли в мышцах. Если боли при спазмах сопровождаются мышечной дистрофией, покалыванием, возможно, это разрыв диска.
Чем опасно мышечное напряжение?
Ряд проблем, которые могут возникнуть при мышечном напряжении:
Поясница и шея – это те отделы позвоночника, которые больше склонны к спазмам, так как физические нагрузки в основном приходятся именно на них.
Причины появления мышечных болей, и как с ними справиться
Спазмы обычно проявляются при движениях тела, выполненных быстро или резко, при повышенной нагрузке на спинной отдел.
Факторы, приводящие к напряжению мышечной мускулатуры:
Мышечное напряжение развивается по следующей системе: все внутримышечные волокна вместе сокращаются при спазмах. Чтобы уберечься от дальнейшего негативного воздействия, организм ставит защитный барьер. Первые дни облегчение больному может дать комплекс физических упражнений. Прогревание и массаж противопоказан (только в первые дни заболевания).
Лечение медикаментами
Таблетки помогут облегчить состояние пациента, только убрав на время симптомы, но напряжение с мышц не снимется, а болевые ощущения вернутся снова.
Прогревающие процедуры
При воздействии теплом можно снять напряжение и нормализовать кровоток в проблемном участке. Различные гели, мази тоже будут полезны. Бани, горячие ванны способствуют снятию напряжения. Улучшится кровоснабжение, в результате снижается и воспалительный процесс.
Гимнастика, которая позволит расслабиться
Выполняя определенные движения, причем регулярно, можно добиться того, что болевые ощущения больше не будут вас беспокоить, поскольку мышцы, находящиеся в напряженном состояние, будут расслабляться.
Вот некоторые из них:
Напряженность в мышцах проходит, если данный комплекс прорабатывать регулярно.
Что делать, чтобы расслабить шею
Для снятия напряженности мышц шеи нужно:
Все нужно делать очень аккуратно, не делая резких движений.
Для одновременного расслабления мышечного каркаса не только самой спины, но и шейного отдела, подойдут следующие рекомендации:
Дыхательная гимнастика
С помощью дыхательной гимнастики можно облегчить состояние. Нужно напрягать мышцы при вдохе и расслаблять на выдохе. Упражнения, приведенные ниже, помогут избежать проблем с позвоночником и мышцами:
phlebolog.pro
флеболог Дробязго С.В.
г. Москва, Большой Головин переулок, 4. Клиника КСТ
запись на прием: +7 (495) 114-51-51
Синдром беспокойных ног, что это такое?
запись на прием: +7 495 607 0557
г. Москва, клиника КСТ
Подобные жалобы часто объединяют термином синдром беспокойных ног. Хотя, настоящая причина может быть совсем иной.
 Частота и дигностические критерии синдрома беспокойных ног (СБН)
Частота и дигностические критерии синдрома беспокойных ног (СБН)
Частота СБН по разным данным составляет от 2 до 10% среди взрослого населения.
Диагностические критерии синдрома беспокойных ног были предложены Экбомом в 60-х годах, а четкая формулировка СБН как самостоятельного заболевания была дана в 1979 году, последний пересмотр критериев проводился в 2012 году. Диагноз устанавливается на основе жалобы пациента, которые должны соответствовать всем 5 основным критериям.
Диагностические критерии синдрома беспокойных ног (IRLSSG, 2012 год)
1.Непреодолимое желание пошевелить ногами обычно сопровождающееся или вызванное неприятными ощущениями в области нижних конечностей. Иногда позыв к движению не сопровождается неприятными ощущениями, помимо ног может возникнуть желание пошевелить руками или другими частями тела
2. Желание пошевелить ногами возникает или значительно усиливается в положении покоя, сидя или лежа
3. Позывы к движению и неприятные ощущения исчезают при во время двигательной активности или растяжки, и не появляется снова пока продолжается активность
4. Позывы к движению и дискомфорт усиливаются вечером или ночью
5. Симптомы не должны быть обусловлены другими медицинскими причинами, судорогами или привычкой постукивать ногой
Дифференциальная диагностика
СБН следует отличать от других состояний с похожими проявлениями:
Ночные судороги чаще бывают с одной стороны, в области стопы или голени, они тоже имеют суточный ритм, появляются в покое. При этом возникает кратковременный мышечный спазм, который в отличие от СБН быстро проходит если потянуть носок на себя или сделать стретчинг.
Позиционный дискомфорт ног характеризуется локализованной боль в какой-то конкретной небольшой части голени или стопы. Боль возникает после длительного сидения и не имеет циркадного ритма.
СБН отличается от обоих этих состояний тем, что задействованы более крупные области нижних конечностей, симптомы носят стойкий длительный характер, облегчение приносит только ходьба или иная активность.
При заболеваниях вен (хроническая венозная недостаточность) пациенты жалуются на дискомфорт в положении стоя, который проходит при ходьбе или лежа с приподнятыми вверх ногами. Жалобы могут усиливаться к вечеру или во второй половине дня, в то время как утром пациенты чувствуют себя лучше. Прием дофаминергических препаратов не улучшает состояние при венозной недостаточности.
Изменения на коже голеней могут иметь сосудистое или нейротрофическое происхождение. Трофические нарушение кожи не характерны для СБН.
При артериальных поражениях (атеросклероз, эндартериит) боль появляется при ходьбе на определенную дистанцию, к примеру на 200-300 метров, быстро проходит в состоянии покоя. Это называется перемежающаяся хромота. В отличие от СБН пациенты лучше себя чувствуют в покое, нет желания двигаться.
Полинейропатия проявляется болезненными ощущениями жжения в руках или ногах. Также характерны парестезии (покалывания, бегание мурашек), повышенная чувствительность кожи, болезненные прикосновения. Для нейропатии не характерны циркадные ритмы и двигательное беспокойство, движение не приносит облегчения. Дофаминергическое лечение не помогает.
Пояснично-крестцовая радикулопатия отличается от СБН болью в пояснице и асимметричной сенсорной парестезией. Нужно иметь в виду радикулопатия может сочетаться с СБН.
Болезнь Паркинсона (БП) может проявляться СБН. Оба состояния улучшаются на фоне приема дофаминергических препаратов, хотя патогенез их различен. Болезнь Паркинсона может имитировать симптомы СБН, проявляясь акатазией и “двигательным беспокойством ног”. «Двигательное беспокойство ног» диагностируют у пациентов с болезнью Паркинсона, испытывающих позывы пошевелить ногами, но не соответствующих основным критериям СБН.
Лечение синдрома беспокойных ног
СБН может протекать весьма мучительно для пациента. Тем не менее, это заболевание поддается лечению. Рекомендуется основывать лечение на тяжести заболевания и наличия сопутствующих заболеваний.
В настоящее время имеются убедительные данные, что в развитии СБН играет роль дефицит железа в головном мозге. Лечение препаратами железа пациентов с анемией приводило к значительному улучшению по данным ряда исследований.
Известно, что синдром беспокойных ног выявляется у каждого четвертого пациента с железодефицитной анемией, вероятность развития СБН при анемии в 9 раз выше по сравнению с общей популяцией.
Рекомендуется исследовать уровень сывороточного железа у всех пациентов с СБН. При уровне сывороточного железа ниже 75 нг/л, заместительная терапия в большинстве случаев приводит к значительному улучшению.
Обычная лечение начинают с ежедневного приема 325 мг сульфата железа перорально вместе с 100-200 мг витамина С для увеличения абсорбции железа.
Известно, что внутривенное введение препаратов железа быстро пополняет запасы железа и требует меньшего количества введений, чем пероральная терапия, но при этом менее удобно. Внутривенное введение препаратов железа проводится при неэффективности пероральной терапии, нарушении всасывания в кишечнике, и продолжающейся кровопотере.
Немедикаментозная терапия назначается во всех случаях, однако достоверных данных об эффективности не так много. Обычно рекомендуется:
Предлагавшиеся ранее вибрационные устройства или массажеры, при тщательной оценке результатов, не продемонстрировали преимуществ, их эффект не доказан.
Интермиттирующая форма (периодически возникающие симптомы)
Симптомы возникают не чаще двух раз в неделю, однако доставляют явный дискомфорт. Начинают немедикаментозное лечение, при отсутствии эффекта добавляют лекарственные препараты.
Лекарственная терапия включает препараты карбидопа/леводопа, агонисты допамина, опиоидные анальгетики низкой активности (кодеин или трамадол) или седативные снотворные (темазепам или золпидем).
При назначении карбидопа/леводопа нужно помнить и возможности синдрома рикошета (ребаунд синдром) а также о синдроме усиления или “аугментации”. Это осложнение лекарственной терапии заключается в усилении проявлений СБН и характеризуется повышением интенсивности симптомов, их более ранним появлением (в дневное время), уменьшением бессимптомного периода в состоянии покоя, вовлечением других частей тела — рук, туловища, лица. Согласно результатам последних исследований, аугментация чаще возникает при применении леводопы по сравнению с агонистами допамина. Феномен усиления может стать причиной ухудшения исходов лечения, перехода на применение препарата другого класса, прекращения лечения.
Хроническая персистирующая форма СБН
Эта форма СБН характеризуется средне тяжелым и тяжелым течением, симптомы появляются как минимум 2 раза в неделю, носят стойкий характер. Прежде чем назначить фармацевтическую терапию, нужно разъяснить пациенту, что цель лечения состоит не в том, чтобы полностью полностью устранить симптомы, а в том, чтобы уменьшить их интенсивность до уровня при котором не страдает качество их жизни.
В последнее время лечение чаще начинают именно с антиконвульсантов из-за сложностей возникающих при приеме агонистов дофамина. Клинические исследования показали уменьшение эффективности этих препаратов при длительном лечении, а также у части больных развивается синдром аугментации (усиление жалоб).
Другие варианты фармакотерапии включают опиоиды с низкой и средней активностью.
Таблица 2
Габапентин лучше назначить, когда у пациента симптомы СБН сопровождаются болью или имеется полинейропатия. Поскольку известно, что габапентин вызывает периферические отеки, головокружение и сонливость, рекомендуется принять 300 мг препарата за два-три часа до сна. Начинают с небольшой дозы и увеличивают ее еженедельно, пока симптомы не улучшаются или не будет достигнута максимальная доза 900–2000 мг. Следует соблюдать осторожность при назначении габапентина пациентам с почечной недостаточностью.
Известно, что прегабалин увеличивает риск суицидальных мыслей, головокружения, утомляемости и увеличения веса. Несмотря на эти риски, прегабалин клинически продемонстрировал улучшение результатов лечения и обеспечивает значительно более низкую скорость развития “синдрома увеличения” (аугментации) по сравнению с агонистами дофамина.
FDA утверждены три препарата агонистов дофамина для лечения СБН: ропинирол, прамипексол и ротиготин. Обычно рекомендуется начинать терапию с самой низкой дозы (Таблица 3) и проинструктировать пациента принять лекарство за два часа до появления симптомов СБН, чтобы дать препарату время подействовать. Для облегчения состояния дозу можно осторожно увеличить на 1 мг в конце недели, но никогда не превышайте рекомендованную дозу. Общие побочные эффекты включают тошноту, головную боль, головокружение и рвоту, которые обычно проходят в течение двух недель.
Рекомендованные дозировки агонистов дофамина
Пациенты с СБН, получающие агонисты дофамина, имеют повышенный риск развития аугментации или расстройства контроля над импульсами (ICD), таких как патологическая склонность к азартным играм, гиперсексуальность, навязчивые покупки и компульсивное переедание.
Факторы повышающие риск аугментации:
Поскольку оба препарата обеспечивают терапевтический эффект за счет различных фармакологических механизмов действия, комбинированная терапия может обеспечить лучший контроль симптомов. Кроме того, уровень ферритина у пациентов также можно повторно проверить и лечить с помощью препаратов железа, если обнаружен его дефицит.
На сегодняшний день большинство руководств по лечению, основанных на фактических данных, было разработано на основе исследований, которые проводились не более четырех месяцев. Это серьезное ограничение, поскольку СБН является пожизненным заболеванием, и потенциальные побочные эффекты от длительной лекарственной терапии исследовались мало. Эффективность препарата леводопа может сохраняться до двух лет у 40% пациентов, в то время как эффективность агонистов дофамина, таких как прамипексол и ротиготин, сохраняется в течение одного и пяти лет соответственно.
Из-за отсутствия доказательств очевидно, что необходимы дальнейшие исследования для изучения долгосрочной фармацевтической терапии RLS. Некоторые препараты, такие как перголид и каберголин, были полностью прекращены при лечении СБН из-за сообщений о фиброзе сердечных клапанов.
Хотя за последнее десятилетие в этиологии, диагностике и лечении СБН были достигнуты значительные успехи, пациенты постоянно страдают от неправильной диагностики и многочисленных ненужных направлений. Благодаря усовершенствованию диагностических критериев, стратегий лечения и обновленных руководств у врачей первичной медико-санитарной помощи есть больше ресурсов, чем когда-либо, для диагностики и эффективного лечения СБН.Очевидно, что необходимо дальнейшее изучение результатов долгосрочной лекарственной терапии.
Мышечно-тонический синдром
Специалисты реабилитационного центра “Лаборатория движения” помогут в восстановлении функций опорно-двигательного аппарата
Самым частым проявлением дегенеративных патологий позвоночника является мышечно тонический синдром. Длительное и стойкое напряжение мышц, отвечающих за поддержание стабильности позвоночных сегментов, приводит к формированию болезненных «триггерных точек». И только комплексное лечение, направленное на оптимизацию различных звеньев двигательной системы, позволяет существенно облегчить состояние пациента.
Рассказывает специалист ЦМРТ
Дата публикации: 29 Июня 2021 года
Дата проверки: 29 Июня 2021 года
Содержание статьи
Причины мышечно-тонических болевых синдромов
Чрезмерные статические нагрузки и микротравмирование позвоночных структур влечет за собой рефлекторное напряжение мышц, ограничение их подвижности и формирование неоптимального двигательного стереотипа. Основной причиной мышечно-тонического синдрома являются дегенеративно-дистрофические заболевания позвоночника (остеохондроз, межпозвонковые грыжи) и нарушения осанки, связанные с врожденными аномалиями развития и деформацией спинного хребта.
Спровоцировать болезненный мышечный спазм может:
Под воздействием провоцирующих факторов в мышцах происходят биохимические процессы с выделением медиаторов воспаления, вызывающих рефлекторное сокращение мышц.
Симптомы мышечно-тонического синдрома
Основным признаком миотонического синдрома являются глубокие ноющие вертеброгенные боли. Болезненные спазмы, сопровождающиеся уплотнением и отечностью одной или нескольких мышц, существенно ограничивают подвижность. Из-за взаимодействия с нервными рецепторами развивается стойкая болезненность. Та, в свою очередь, усиливает сокращение мышц и замыкает порочный круг: спазм – отек – боль – спазм.
Мышечно-тонический синдром пояснично-крестцового отдела чаще всего становится следствием тяжелых физических нагрузок. Напряжение грушевидной мышцы может повлечь за собой боль в области ягодицы, тазобедренного сустава. В случае сдавливания седалищного нерва возможно онемение одной из конечностей.
Мышечно-тонический синдром шейного отдела проявляется цервикальными болями, болевыми ощущениями в шее, усиливающимися при разгибании и поворотах головы, гиперстезией 4-го и 5-го пальцев руки.
Для мышечно-тонического синдрома грудного отдела характерна болезненность между лопаток и по ходу ребер. Иногда может наблюдаться ощущение жжения и сдавленности в груди, имитирующих проявления сердечных проблем.
Классификация мышечно-тонических синдромов
Существует несколько разновидностей мышечно-тонических болевых синдромов. Они классифицируются в зависимости от локализации:
Помимо вышеперечисленных, патологическим изменениям нередко подвергается трапециевидная, широчайшая грудная, квадратная мышца поясницы, подниматель лопатки. Болевой синдром может быть первичным (охватывающим только спазмированные ткани) и вторичным, локализованным вне зоны повреждения.
Диагностика
Комплекс диагностических мероприятий включает:
Самым информативным, безопасным и безболезненным методом нейровизуализации признана магнитно-резонансная томография. Она дает максимально точную оценку состоянию позвоночника и спинного мозга, позволяет выявить протрузии и межпозвонковые грыжи, определить их размеры и локализацию.
Как снять мышечное напряжение при неврозе?
При неврозе мышечное напряжение появляется в ответ на тревожность, страхи и волнения, характерные для течения заболевания. Человек принимает неестественные позы, сутулится, могут быть спазмы, нарушающие ход нормальных движений, непроизвольные подергивания (тики). Взаимовлияние мышечной и нервной систем работает и в обратном направлении, поэтому научить пациента, как расслабить мышцы при неврозе – одна из основных задач лечения.
Основные методики
Существуют способы, помогающие избавиться от ощущения скованности во всем теле или его отдельных зонах. Их можно применять как с помощью медперсонала, так и самостоятельно. Иногда требуется предварительное обучение с инструктором.
Как снять мышечное напряжение при неврозе массажем
Нервное расстройство требует бережного отношения, поэтому и массаж не должен быть интенсивным. Достаточно несильных растираний и разминаний. Основное внимание – зоне шеи, плеч и головы, так как именно там мышечное напряжение при неврозе проявляется наиболее ярко. Методики точечного массажа также оказывает расслабляющее действие.
Пациенты могут освоить приемы самомассажа и точечного воздействия, чтобы помогать себе в домашних условиях при возникновении приступов невроза.
Как научиться снимать мышечный спазм при неврозах упражнениями
Мышечное напряжение уходит, когда человек занимается медитацией или аутогенными тренировками. Они связаны с психо-эмоциональным воздействием на весь организм. Другое направление работы с мышцами при неврозе – физические упражнения, которые обучают человека произвольно их расслаблять. Часто люди даже не замечают, как долго и насколько сильно напряжены их мускулы в повседневной жизни.
Давно разработаны методики, которые учат распознавать ощущения напряжения и расслабления, чтобы в дальнейшем человек смог усилием воли достигать нужного состояния во время невротического приступа. Например, прогрессивная мышечная релаксация или способ постизометрической релаксации, которые основаны на том, что прочувствовать расслабление можно только после сильного напряжения мускулов.
Занятия йогой также помогают понять, как снять напряжение при неврозе. Упражнения необходимо проводить в спокойной обстановке, чтобы ничто не мешало пациенту сосредоточиться на собственных ощущениях.
Водные процедуры для мышечного релакса
При неврозах рекомендуют принимать теплые расслабляющие ванны. В воду можно добавлять настои целебных трав или ароматические масла, что усиливает расслабляющее действие.
Также для мышечной релаксации полезно посещать русскую баню, финскую сауну. Разумеется, при отсутствии противопоказаний по другим сопутствующим заболеваниям. Горячий пар или сухое тепло способствуют усилению кровотока в мышцах, нормализует их тонус.





 Частота и дигностические критерии синдрома беспокойных ног (СБН)
Частота и дигностические критерии синдрома беспокойных ног (СБН)