можно ли летать на самолете с опухолью головного мозга
Можно ли летать на самолете с опухолью головного мозга
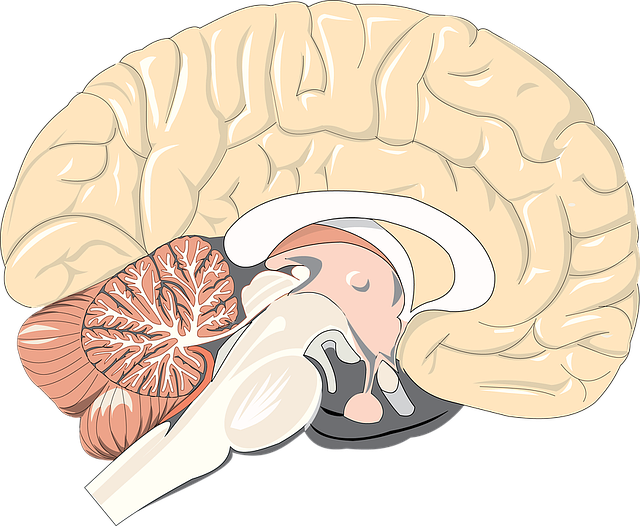
Менингиомы являются преимущественно доброкачественными опухолями. Они происходят из мозговой оболочки, а точнее из паутинной оболочки головного мозга (arachnoidea). Этот средний слой мозговой оболочки покрывает головной мозг и выстилает желудочки головного мозга, то есть, желудочки, содержащие мозговую жидкость. Кроме того, паутинная оболочка окружает спинной мозг.
Насколько часто встречаются менингиомы?
Примерно у шести человек из 100.000 развивается менингиома. У женщин эта опухоль встречается значительно чаще, чем у мужчин. Вероятность развития менингиомы возрастает в более старшем возрасте. Менингиомы возникают чаще после лучевой терапии головного мозга, а также у людей, которые страдают нейрофиброматозом 2-го типа.
В принципе, менингиомы могут возникнуть в любом месте, в котором есть паутинная оболочка. Однако, наиболее часто они возникают на внешней стороне головного мозга, между обоими полушариями головного мозга (в области серпа мозга) и в области так называемого крыла клиновидной кости.
Насколько опасными являются менингиомы?
Доктора разделяют менингиомы на три группы: более 90 процентов менингиом являются доброкачественными. Они растут медленно и вытесняют окружающие ткани (степень 1 по классификации ВОЗ). Только в редких случаях менингиомы являются атипичными и растут быстро (степень 2 по классификации ВОЗ) или даже являются злокачественными (степень 3 по классификации ВОЗ).
Какие симптомы возникают при менингиоме?
Симптомы появляются в тех случаях, когда менингиома сдавливает (компримирует) соседние ткани головного мозга. Так как большинство менингиом растут медленно и окружающие ткани могут довольно хорошо к этому приспособиться, они могут достигать относительно больших размеров, прежде чем вызовут нарушения. Вид симптомов зависит от того, где именно находится опухоль и какие области головного мозга она затрагивает. Возможные симптомы простираются от нарушения обоняния и паралича мышц лица до головных болей и судорожных припадков, а также психических изменений.
Каким образом доктор ставит диагноз?
Если у пациента наблюдаются соответствующие симптомы, то первым визуализационным обследованием, зачастую, является компьютерная томография (КТ) головного мозга. По снимкам КТ доктора, зачастую, уже могут установить признаки менингиом. К таким относятся обызвествления в опухоли и, при проведении исследования с контрастным усилением, интенсивное окрашивание опухоли контрастным веществом.
При помощи магнитно-резонансной томографии головного мозга можно лучше всего отличить менингиомы от других видов опухолей головного мозга. В некоторых случаях доктора получают первую информацию о том, является ли опухоль доброкачественной или злокачественной. Однако, наиболее достоверную и точную информацию о характеристиках опухоли можно получить только в ходе микроскопического исследования проб тканей.
Совсем нередко менингиомы обнаруживаются случайно, прежде чем они начнут провоцировать симптомы – например в тех случаях, если в рамках других заболеваний появляется необходимость в проведении визуализационного исследования головы.
Каким образом доктор лечит менингиому?
Наиболее эффективным лечением считается полное удаление менингиомы оперативным путем – если риск при операции является приемлемым. Насколько целесообразной операция является в каждом конкретном случае, зависит от того, насколько большой является данная опухоль, где она распложена и каков возраст пациента.
Пока симптомы отсутствуют, при определенных условиях лечение необязательно проводить незамедлительно. Достаточно для начала наблюдать за опухолью. Для этого доктор регулярно делает снимки МРТ. Важно, чтобы он использовал для наблюдения за динамикой не только последние снимки, но и более старые. В ином случае он может недооценить увеличение размеров опухоли, прежде всего, при медленно растущих опухолях.
В определенных случаях эксперты рекомендуют в качестве первоначального лечения лучевую терапию – например, при менингиомах, которые являются труднодоступными для проведения операции по причине их длины и типа роста. Лучевая терапия рассматривается в качестве метода лечения и в тех случаях, когда имеется повышенный риск операции по причине наличия сопутствующих заболеваний. При определенных обстоятельствах перед проведением облучения нейрохирург должен взять пробы тканей опухоли, чтобы определить степень опухоли.
Каковы шансы на излечение при менингиоме?
Хотя большинство менингиом и являются доброкачественными, существует сравнительно высокий риск повторного роста опухоли. Каковы шансы на излечение и существует ли необходимость проведения дальнейшего лечения, зависит с одной стороны от того, является ли менингиома доброкачественной или злокачественной. С другой стороны значение имеет и тот факт, остались ли после операции остатки опухоли или нет.
Часто сложной бывает операция при опухолях в области основания черепа, то есть, фактически в нижней части мозга, прежде всего, если опухоли вросли в окружающие ткани. В таких ситуациях доктор, зачастую, может удалить опухоль полностью только с риском развития необратимых неврологических нарушений. В большинстве случаев доктор принимает решение оставить часть опухоли (остаток опухоли).
Наилучшие шансы на полное выздоровление имеются при менингиомах 1-ой степени, которые можно удалить полностью. В этом случае после операции показано только проведение регулярных исследований МРТ.
При менингиомах 1-ой степени, которые были удалены не полностью, также рекомендовано проведение контрольных исследований МРТ. Необходимость в проведении последующего облучения возникает в тот момент, когда остаточная опухоль увеличивается в размерах.
Вероятность повторного возникновения опухоли значительно выше при менингиомах 2-ой и 3-ей степени. При таких опухолях показано проведение последующей лучевой терапии, даже если на первый взгляд они были удалены полностью. Если же имеются остатки опухоли, необходимы более высокие дозы облучения.
Существует ли возможность медикаментозного лечения менингиомы?
Существуют экспериментальные методы лечения с использованием гормональной терапии и других методов, которые, однако, до настоящего времени не вошли в стандартную программу лечения.
В некоторых ситуациях важной является cопроводительная медикаментозная терапия. К примеру, если в области опухоли имеется отек головного мозга, доктор, при определенных обстоятельствах, рекомендует провести противоотечную терапию с применением кортизона перед операцией, а также в течение небольшого периода времени после нее. Если при менингиоме возникают судорожные припадки, необходимо лечение с применением противосудорожных медикаментов. По окончании лечения опухоли пациент может снова постепенно прекратить прием данных лекарственных средств по согласованию с лечащим доктором.
Автор: д.м.н. Дагмар Шнек, актуализировано 07.01.2015 года
Полет на самолете с раком
Чтобы перелететь больному онко- заболеванием в самолете, требуется понимать, имеются ли в его состоянии противопоказания к перелету.
Противопоказания к перелёту у онкобольных
Эти и другие события являются опасными для пациента, решившего без медицинской помощи (подготовки к перелету) лететь в самолете, даже при наличии медицинского сопровождения на борту.
Чем мы помогаем онкобольным для подготовки к самолету
Для транспортировки пациента на дальнее расстояние есть и альтернативные варианты, когда самолет противопоказан при любых вариантах.
Перевозка онкологического больного поездом или автомобилем корой медицинской помощи является хоть и более длительной в сравнении с перелетом, но более щадящим при различных тяжёлых состояниях у пациентов. Наша компания успешно и давно работает в сфере медицинского сопровождения пациентов, выполняя медицинский сервис и в самолетах, и в машинах скорой помощи, и при поездках в поездах.
В момент написания статьи, наша бригада выполняет медицинскую транспортировку в самолете из Вероны в Москву. В сопровождении врач реаниматолог с необходимым оборудованием и препаратами. Другой пациент, не имея медицинской возможности быть подготовленным к перелету, перевозится нашей бригадой сокрой помощи из Москвы в Кемерово.
Транспортабельность пациента определяет врач, который будет отвечать за результат транспортировки пациента. В случае, когда пациент условно не транспортабельный, применяется медицинская подготовка к перелету, что позволяет для многих пациентов стать транспортабельными, с помощью медицинского персонала нашей компании достойно перенести перелет.
Реабилитация после удаления опухоли головного мозга
Опухоль головного мозга – широкое понятие, которое подразумевает ряд заболеваний, общей чертой которых является появление новообразований, локализованных в области черепа. Эти новообразования могут развиваться непосредственно в тканях мозга, в его оболочках, а также в черепных костях и сосудах.
Опухоли могут быть первичными и вторичными. В первом случае новообразование формируется в полости черепа. Во втором – в полости черепа появляются уже метастазы, а первичный раковый очаг находится в другом месте.
Также опухоли делятся на доброкачественные и злокачественные, одиночные и множественные. Одиночные подразумевают наличие всего одного новообразования, множественные – от двух.
Характерная симптоматика
Опухоль растет внутри черепа и начинает сдавливать мозг. В итоге страдают не только те отделы, которые находятся в непосредственной близости к очагу, но и те, что расположены на удалении. Чем больше опухоль, тем выше внутричерепное давление, и тем выше вероятность отека мозга. Все это приводит к ряду симптомов:
Лечение опухолей головного мозга
Существует три основных подхода к лечению заболевания:
Оперативное вмешательство используется в основном в тех случаях, когда опухоль отграничена от других тканей, и при проведении операции риск их повреждения минимален.
Новообразование может быть удалено полностью или частично. Также может быть проведена паллиативная операция, которая облегчит состояние больного.
Оперативное вмешательство противопоказано в тех случаях, когда:
Химиотерапия направлена на уничтожение раковых клеток. Метод может использоваться как самостоятельный, а также в совокупности с хирургическим вмешательством. Специальные препараты (цитостатики) вводятся внутримышечно, внутриартериально, внутривенно, внутритканево (непосредственно в полость, откуда была удалена опухоль), интратекально.
Лучевая терапия – это воздействие на раковые клетки радиоактивными веществами. Лечение подходит для разных видов опухолей, как злокачественных, так и доброкачественных, и в тех случаях, когда операция невозможна. Данная методика может использоваться и после хирургического вмешательства, когда новообразования проросли в близлежащие ткани.
Есть также методики радиохирургии, которые также относятся к лучевой терапии. Это гамма-нож и кибер-нож. В обоих случаях проводится радиоактивное облучение, которое воздействует на раковые клетки и не влияет на здоровую ткань.
Восстановление после удаления опухоли головного мозга
Операция по удалению опухоли головного мозга – очень серьезное вмешательство. Даже если она проведена профессионально и без последствий после нее очень важно провести правильное восстановление, чтобы полностью выздороветь без риска рецидива.
После хирургического вмешательства есть ряд запретов:
Очень важно начать нейрореабилитацию как можно раньше, чтобы восстановиться как можно быстрее и избежать инвалидности.
Восстановление касается, прежде всего, утраченных ранее функций пациента и возвращение его к нормальной жизни. Не всегда возможно вернуть полностью доболезненное состояние, в этом случае нужно постараться адаптировать больного к текущей ситуации, научить его самостоятельно себя обслуживать.
Реабилитацией занимаются хирурги, химиотерапевты, психологи, радиологи, физиотерапевты, врачи и инструкторы по ЛФК, а также младший медицинский персонал. Только комплексный подход всех групп специалистов позволяет обеспечить качественный реабилитационный процесс.
Программа индивидуально разрабатывается для каждого пациента. Для него ставятся краткосрочные и отдаленные цели. Когда достигаются краткосрочные цели, ставятся новые. И так постепенно, шаг за шагом достигается основная цель. Процесс делится на такие маленькие этапы для того, чтобы врачи смогли оценить динамику, а пациент ощутил радость достижений и получил мотивацию для дальнейших действий.
Пока больной проходит процесс нейрореабилитации, помощь нужна и его родственникам, так как тяжелое состояние пациента часто приводит к состоянию подавленности всей его семьи. Чтобы у членов семьи были силы для поддержки своего родственника, им тоже нужна помощь.
Реабилитационные программы и сроки восстановления
Чтобы говорить о сроках, нужно иметь представление о сложности первоначального состояния, оперативном вмешательстве и его результатах. Если процесс запущен вовремя и идет успешно, обычно он занимает около 3-6 месяцев.
Среди самых популярных методик:
Все меры реабилитации проводятся специалистами. Но очень важна мотивация самого пациента, его желание работать и получать результат.
Головная боль в самолете: что делать?
Поделиться:
По данным зарубежных исследователей, 35 % пассажиров самолетов отмечают головную боль в течение полета.
В большинстве случаев эта боль не является серьезной проблемой и легко снимается привычными лекарствами.
Однако выбор конкретного препарата зависит от причин, которыми она вызвана.
Виды головной боли при перелете
Важно: в этой статье не обсуждаются случаи интенсивной головной боли, возникшей впервые, сопровождающиеся повышением артериального давления, судорогами, потерей сознания, слабостью в конечностях. Все эти случаи требуют немедленной консультации врача.
Самыми частыми видами головной боли при перелете являются головная боль напряжения и мигрень, поскольку полет, как правило, сопровождают сразу несколько провоцирующих факторов: страх полета, переутомление, недосып и неудобная поза.
Еще одной распространенной причиной головной боли у пассажиров являются различные заболевания околоносовых пазух. Это связано с тем, что при таких заболеваниях давление в околоносовых пазухах не успевает адекватно изменяться при наборе высоты или снижении самолета. Повышенное давление в пазухах может раздражать различные типы рецепторов, а также вызывать повреждение сосудов слизистой оболочки, провоцируя боль различного характера. В частности,описан случай развития высокоинтенсивной громоподобной головной боли в лобной области из-за кровоизлияния в лобную пазуху.
Выделяют также особую группу головных болей — боли, связанные с перелетом в самолете, которые возникают только во время полета (в том числе при взлете и посадке) и не беспокоят в обычной жизни.
Первый случай так называемой головной боли при взлете и посадке самолета (airplane headache) был зафиксирован в 2004 году, а критерии диагноза были предложены в 2007-м.
Особые характеристики — интенсивная головная боль в области глаза и лба, за глазом, односторонняя. Пациенты описывают ее как жгучую, пульсирующую, простреливающую. Продолжительность боли — до 30 минут. Других сопутствующих симптомов, таких как тошнота, рвота, свето- и звукобоязнь, нет. Боль возникает при взлете или посадке самолета, причем чаще всего при посадке. Страдают обычно молодые мужчины. Описаны редкие случаи подобных болей у детей. Как правило, боль возникает внезапно и проходит самостоятельно после посадки. При обследовании не обнаруживается никаких патологических изменений.
В 2016 году в Дании было проведено исследование, в котором приняли участие 254 пассажира. Испытуемым предлагалось заполнить специальную анкету для оценки жалоб и симптомов. Были получены интересные данные: в течение полета у 24 % развился приступ мигрени, у 22 % развилась высотная головная боль (другими словами — горная болезнь, комплекс симптомов, развивающихся при нахождении на высоте более 2400 м) и только у 8 % пассажиров развилась головная боль, соответствующая критериям головной боли при взлете и посадке самолета. В этом исследовании было показано, что «взлетно-посадочная» боль чаще встречается у людей, страдающих мигренью в обычной жизни.
Механизмы головной боли при взлете и посадке на сегодняшний день пока недостаточно понятны. Одна из наиболее вероятных гипотез — изменение тонуса сосудов головного мозга, которые при расширении под действием меняющегося атмосферного давления раздражают веточки тройничного нерва, тем самым провоцируя боль. Другой предполагаемый механизм — раздражение веточек тройничного нерва в слизистой оболочке околоносовых пазух.
Лечение «взлетно-посадочной» и высотной боли
Достоверно известно, что эта боль эффективно снимается приемом парацетамола или триптанов (препаратов, разработанных для купирования приступа мигрени). Согласно международным рекомендациям, для предотвращения этого вида головной боли данные препараты следует принимать за полчаса до планируемого взлета или посадки.
ВНИМАНИЕ! Триптаны принимают только после установления диагноза и по рекомендации врача.
Еще один вид головной боли, возникающей при перелете, — высотная головная боль (high altitude headache). Эта боль двусторонняя, высокой интенсивности, усиливается при движении, кашле, чихании, развивается в течение 24 часов после подъема на высоту более 2400 м и проходит спустя 8 часов после спуска. Этим видом головной боли чаще страдают молодые женщины. Лечение включает прием нестероидных обезболивающих препаратов (парацетамол, ибупрофен) и потребление достаточного количества жидкости.
Основным механизмом развития высотной головной боли является гипоксия (недостаток кислорода). Этому недугу подвержены люди с повышенной чувствительностью к гипоксии. Предполагается, что вероятность развития головной боли во время перелета напрямую зависит от типа самолета.
Когда обязательно нужен врач
Правильно определить тип головной боли и поставить диагноз может только врач после соответствующего опроса и обследования. Если у вас во время перелета возникли необычные головные боли, боли высокой интенсивности, а также сопровождающиеся какими-либо дополнительными симптомами (тошнота, рвота, изменение полей зрения, зрительные иллюзии, слабость в какой-либо части тела, ощущение бегания мурашек), необходимо незамедлительно обратиться к врачу!
Товары по теме: [product strict=»Парацетамол»](Парацетамол), [product strict=»Ибупрофен»](Ибупрофен), [product strict=»Кетопрофен»](Кетопрофен), [product strict=»Кофетамин»](Кофетамин), [product strict=»Суматриптан»](Суматриптан), [product strict=»Имигран»](Имигран), [product strict=»Рапимед»](Рапимед), [product strict=»Сумамигрен»](Сумамигрен), [product strict=»Амигренин»](Амигренин), [product strict=»Релпакс»](Релпакс)
«Просто как овощ». Почему люди продолжают болеть и через год после ковида
МОСКВА, 29 сен — РИА Новости, Альфия Еникеева. По разным данным, от 20 до 75 процентов переболевших COVID-19 и полгода спустя страдают от его последствий. Среди основных симптомов — хроническая усталость, одышка, выпадение волос, панические атаки, проблемы со сном. Медики называют это постковидным синдромом. В России его диагностируют каждому пятому пациенту. Как эти люди живут и борются с осложнениями — в материале РИА Новости.
«Ничего делать не могла»
Плюс появились проблемы с сосудами на ногах и в глазах. Я даже думала, что у меня разрыв сетчатки на фоне кислородного голодания и повреждения сосудов. Но офтальмолог ничего не нашел, слава богу. Назначил капли, не помогли — глазные яблоки будто болели изнутри. Я консультировалась с разными врачами, никто ничего не мог толком сказать. Прописывали лекарства. От одних становилось только хуже, другие совсем не действовали.
Так как я индивидуальный предприниматель, смогла себе организовать очень лайтовый режим труда. Первые три месяца, до января, не работала вообще. Бизнес просто встал. Никаких доходов — проедала подушку безопасности.
«Пришлось уволиться с работы»
Александр Корчевный, 39 лет, Экибастуз, Казахстан. Сейчас лечится в Новосибирском центре профилактики тромбозов
Я заболел в начале июня 2020 года, заразился, предположительно, на работе. Сдал ПЦР-тест — положительный. Меня отправили на добровольную изоляцию в инфекционную больницу на 18 дней. Как оказалось, зря: родные один за другим заболели ковидом.
В стационаре особо ничем не лечили, только наблюдали, поскольку болезнь протекала не тяжело. Было легкое недомогание около трех дней, потом два дня плохо сбиваемая температура до 38. Пропали запахи, снизился аппетит, появились проблемы со сном. Первый «звонок» был дней через десять после постановки диагноза. Началась неожиданная тахикардия, паническая атака и подскочило давление. Сделали укол эуфиллина. Вроде немного полегчало.
Из больницы выписался не больной и не здоровый. Очень хотелось домой после изоляции. Но дальше было только хуже. Постепенно добавлялись новые симптомы, связанные с нервами и сосудами. Начались бесконечные походы по врачам. Никто из них до конца не понимал, в чем дело и как меня лечить. Все анализы более-менее спокойные. В течение года проходил курсы у пяти невропатологов в разных городах. Все ставили два диагноза: вегето-сосудистая дистония и синдром хронической усталости. Все намекали на психолога. У него я тоже побывал, он нарушений не выявил.
«Волосы лезли клочьями»
Наиля Вагизова, 38 лет, Казань
Когда я выписывалась из больницы, меня никто не предупреждал, что это может затянуться так надолго и восстановление будет столь тяжелым. От государственной медицины сейчас никакой помощи. Врачи в поликлинике ничего не говорят. Я сама сдаю все анализы платно, пью витамины, собираю информацию в интернете, от людей, которые тоже переболели. Я по профессии врач-лаборант, поэтому начала самостоятельно в теме разбираться и контролировать свое состояние.
«Мне легче думать, что это не ковид»
Заболела коронавирусом я в конце прошлой осени, но в декабре был уже хороший анализ. Про постковид меня врач сразу предупредила. Она сама перенесла COVID-19 и знает, что это такое. Сейчас время от времени у меня проявляются какие-то типичные симптомы, но я осознанно списываю их на основное заболевание. Мне так легче.
Я постоянно под медицинским наблюдением. Меня регулярно навещает врач. Мне бесплатно выдают антиагреганты, получаю в аптеке довольно дорогой антикоагулянт. На дом приезжают осматривать узкие специалисты и берут анализы. Но я редко беспокою поликлинику просьбами. Научилась с приступами справляться сама. В целом просто надеюсь, что рано или поздно тело приспособится к чужому вирусу. Если до сих пор выжила с таким списком болезней и даже перенесла ковид, значит, надо благодарить гены и ангела-хранителя.
«Главное — довериться врачам»
Валентина Нелюбова, 59 лет, Москва
Сейчас, слава богу, все позади. Восстанавливалась после ковида несколько месяцев, долго рассказывать. Но все закончилось хорошо. Я очень благодарна врачам филиала дневной больницы Алексеева при поликлинике 121-й, что в Южном Бутово. Они реально помогают справиться с постковидным синдромом, с депрессивным состоянием. Многие боятся психбольниц. Это какое-то неправильное толкование, непонимание. А ведь только квалифицированные психологи могут добраться до проблем постковида и помочь. По крайней мере, мне помогли.
«Это уже самостоятельное заболевание»
По данным исследователей Сеченовского университета, в России от постковидного синдрома страдают больше 20 процентов пациентов, перенесших коронавирусную инфекцию. Среди самых частых жалоб — слабость (точнее, быстрая утомляемость), одышка, тревога, депрессия, проблемы со сном и выпадение волос.
«Постковидный синдром (ПКС) — это симптомокомплекс, который возникает вследствие перенесенной коронавирусной инфекции. Это очень широкое понятие, которое может включать поражение нервной, сердечно-сосудистой систем, органов желудочно-кишечного тракта, мышечную атрофию. Могут быть даже какие-то психические проявления. Его продолжительность — дело сугубо индивидуальное. У кого-то основные симптомы в легкой форме разрешаются в течение двух-трех месяцев. У других сохраняются до года и даже больше. О максимальных сроках говорить рано. Мы пока только наблюдаем это заболевание, изучаем его. По моему опыту — дольше всего у пациентов держатся различные нарушения неврологического характера, поражения периферической нервной системы», — рассказал РИА Новости заведующий кафедрой спортивной медицины и медицинской реабилитации Сеченовского университета, эксперт Лиги здоровья нации профессор Евгений Ачкасов.
По его словам, симптомы ПКС, их выраженность и продолжительность часто зависят от тяжести течения COVID-19, но не всегда. Так, среди пациентов немало людей, которые относительно легко перенесли сам ковид, а от его осложнений мучаются уже более года.
«Основа реабилитационных программ при постковидном синдроме — дыхательная гимнастика, циклические физические упражнения, кардиопротекция. Мы стремимся защитить сердечную мышцу как медикаментозно, так и различными физиотерапевтическими вариантами. Используем массажи, барокамеры. Достаточно широкий спектр. Но надо понимать, что зачастую дома реабилитировать таких пациентов очень сложно. Лучше госпитализировать. Постковидный синдром — это уже самостоятельное заболевание, и к нему надо относиться очень серьезно», — подчеркнул профессор.
Однако если симптомы ПКС ярко выражены, а возможности обратиться к врачу нет, то специалисты советуют заниматься скандинавской ходьбой. Этот вид физической активности хорошо влияет на сердечно-сосудистую и дыхательные системы. А вот надувать шарики для восстановления объема легких ни в коем случае нельзя, чтобы не получить дополнительную легочную травму.