можно ли кушать вареную кукурузу при панкреатите
Можно ли есть кукурузу при панкреатите или нет
Кукуруза является полезным продуктом, который содержит много ценных компонентов. Однако он достаточно плохо переваривается, что создает чрезмерную нагрузку на органы пищеварения. Потому кукуруза при панкреатите должна присутствовать в рационе в ограниченном количестве. Чтобы избежать приступов болезни, стоит соблюдать определенные рекомендации при употреблении продукта.
Рецепты приготовления кукурузы при панкреатите
При остром воспалении поджелудочной железы стоит полностью исключить пищу, которая может усугубить течение заболевания. Одним из таких продуктов является кукуруза. В ее составе присутствует много крахмалистых элементов, которые нуждаются в достаточном объеме ферментов для расщепления. Максимальной нагрузке в этом случае подвергается поджелудочная железа.
Если панкреатит приобретает хронический характер, острые симптомы стихают. Однако при таком диагнозе цельные зерна по-прежнему запрещены. На этапе полной ремиссии разрешается есть немного вязкой каши.
После стабилизации состояния пациента кукурузу можно постепенно вводить в рацион. Однако норма употребления круп и отварных зерен составляет не больше 100 г в сутки. Есть такие продукты разрешается 1-2 раза в неделю.
Домашние кукурузные палочки
Готовые кукурузные палочки, которые продаются в магазине, не содержат пищевых волокон. Такая обработка помогает снизить нагрузку на пищеварительные органы. Однако в составе присутствует много сахара, консервантов и красителей. Потому кушать магазинные палочки при панкреатите запрещено.
Полезной и вкусной альтернативой может стать домашний продукт. Для его приготовления потребуются такие компоненты:
Для начала молоко нужно смешать с маслом и на маленьком огне довести до кипения. Добавить в состав муку и тщательно перемешать. После этого взбить яйца, положить в массу и хорошо перемешать.
Взять кулинарный мешок и выдавить небольшие колбаски. Поставить их в нагретую до 180 градусов духовку на 5 минут. Остывшие палочки можно употреблять.
Консервированная кукуруза
Гастроэнтерологи не рекомендуют есть консервированную кукурузу при панкреатите. Этот продукт более опасен, чем сырые зерна.
Для изготовления консервов часто применяют лимонную кислоту, уксус или химические вещества. Эти компоненты вызывают сильные приступы панкреатита.

Вареная кукуруза при панкреатите
При воспалительном поражении поджелудочной железы есть вареную кукурузу не стоит. В составе цельных зерен присутствуют грубые волокна, которые плохо перевариваются. Для их расщепления требуется усиленная работа пищеварительных органов.
Желудок вынужден выработать много сока, а поджелудочная железа – существенное количество панкреатических ферментов. Поскольку орган и так не может полноценно функционировать, попадание грубой и тяжелой пищи в организм провоцирует серьезные нагрузки на него.
В результате усугубляется застой желчи в протоках, что становится причиной приступа. Как следствие, у человека появляются неприятные симптомы.

Кукуруза при холецистопанкреатите
Это заболевание представляет собой сочетание панкреатита и холецистита. В первом случае наблюдается воспаление поджелудочной железы, во втором – страдает желчный пузырь. В такой ситуации возникает нарушение оттока желчи и изменение ее физических и биохимических свойств.
Потому при холецистопанкреатите следует соблюдать диету. Она помогает нормализовать состояние пациента и восстановить функции желчного пузыря. При таком диагнозе запрещено кушать початки кукурузы или ее зерна.
Чтобы добиться лечебного эффекта, можно включить в свой рацион средства на основе кукурузных рылец. Они представляют собой нитевидные волокна, которые находятся вокруг початка.

В составе продукта присутствует много витаминов, эфирных масел, микроэлементов, дубильных компонентов. Благодаря этому рыльца оказывают желчегонный эффект и очищают желчный пузырь от камней.
Также продукт способствует нейтрализации токсинов, восстановлению метаболизма и укреплению иммунитета.
Кукурузные рыльца
Волокна початков кукурузы оказывают на организм комплексный эффект:
Все эти свойства очень важны при панкреатите, симптомы которого негативно отражаются на психологическом состоянии пациента.
Стоит учитывать, что целебные отвары стоит готовить только из молодых волокон светло-желтого оттенка. Их следует собирать перед опылением растения. Старые и сухие рыльца применять не рекомендуется. Они содержат минимум полезных компонентов.
Кукурузная каша
Этот продукт можно применять при панкреатите. Однако готовить такое блюдо нужно исключительно из мелкой крупы. Только в таком виде злак не вредит организму. Кашу рекомендуется варить до состояния киселя минимум полчаса.

Приготовить полезное блюдо можно в духовке или в пароварке. В первом случае нужно взять такие компоненты:
Для приготовления полезной каши воду нужно вылить в кастрюлю и добавить в нее крупу. Положить немного соли и сахара и поставить на 30 минут в духовку. Затем массу перемешать и запекать еще 15 минут.
Чтобы сделать полезную кашу в пароварке, стоит взять:
Для изготовления блюда измельченную крупу стоит сложить в чашу и залить водой. Установить таймер на 25 минут. По истечении указанного времени добавить молоко, соль и сахар. Все тщательно перемешать и готовить еще четверть часа.
Кукуруза при панкреатите может присутствовать в рационе. Однако в этом случае нужно соблюдать целый ряд правил. При обострении заболевания употреблять этот продукт в любом виде строго запрещено.
При хроническом воспалении можно включить в меню вязкую кашу или небольшое количество вареной кукурузы. Но в этом случае нужно помнить о чувстве меры и четко соблюдать дозировку.
Можно ли есть вареную кукурузу при панкреатите: аргументы за и против и правила употребления
Кукуруза – это продукт, приносящий пользу организму при правильном употреблении. Злак имеет богатый химический состав, отлично насыщает и помогает наладить процесс пищеварения. Однако, несмотря на полезные свойства, у него есть и ряд противопоказаний.
В этой статье мы затронем тему возможности употребления отварной, консервированной кукурузы и кукурузных снеков при панкреатите.
Вареная кукуруза при панкреатите
Панкреатит – это воспаление поджелудочной железы. Орган отвечает за выработку инсулина и ферментов для расщепления пищи. Вредные привычки, злоупотребление жареной, острой и жирной едой, отравления и травмы приводят к нарушению его работы. Вместо того, чтобы проникнуть в двенадцатиперстную кишку, ферменты остаются в поджелудочной железе и разъедают стенки изнутри.
Ученые обнаружили взаимосвязь между камнями в желчном пузыре и острым панкреатитом. Когда протоки желчного пузыря и поджелудочной железы впадают в двенадцатиперстную кишку в одном месте, велика вероятность закрытия канала камнем. Поджелудочная железа продолжает синтез секрета, который постепенно накапливается, а давление в протоке повышается. Развивается опасное для жизни человека состояние.
Различают два основных типа панкреатита: острый и хронический. Оба требуют незамедлительной терапии. Наряду с медикаментозным лечением врачи настаивают на необходимости соблюдения диеты. Часто именно правильное питание помогает перевести болезнь в стадию ремиссии.

Справка. Ремиссия – это период течения хронической болезни, характеризующийся ослаблением или полным исчезновением симптомов.
Польза продукта
Не стоит полностью отказываться от употребления отварной кукурузы при панкреатите. Как только врач разрешит вернуть продукт в меню, зерна можно добавлять в блюда в малых количествах, наблюдая за реакцией организма.
Кукурузные зернышки содержат клетчатку, которая улучшает пищеварительную функцию и перистальтику кишечника, уменьшает зашлакованность организма.
Магний и калий регулируют работу сердечной мышцы, укрепляют стенки сосудов.
Без витаминов группы В невозможна эффективная работа нервной системы. Витамин Е связывает и выводит свободные радикалы, омолаживает и предотвращает риск развития раковых опухолей.
Вред и противопоказания
Грубая клетчатка требует от организма значительных усилий для переваривания волокон. Это увеличивает нагрузку на пищеварительный тракт и поджелудочную железу. При панкреатите это приводит к обострению состояния.
К прямым запретам на употребление кукурузы в любом виде относят следующие заболевания ЖКТ:
Употребление в стадии обострения
Острый панкреатит предусматривает полный отказ от продуктов, которые способны усугубить течение болезни, в том числе от кукурузы. Крахмалистые соединения требуют большего количества ферментов для расщепления. При этом максимальная нагрузка приходится на поджелудочную железу.
Важно! Главная задача медикаментозного лечения и диеты – снижение выработки ферментов, поступающих в ЖКТ.
В хронической стадии
Отсутствие своевременного лечения и вялотекущий воспалительный процесс приводят к тому, что болезнь переходит в хроническую форму. Но общими усилиями врача и пациента удается добиться полного или частичного затихания симптомов.
Отварные цельные кукурузные зерна по-прежнему находятся под запретом при хроническом панкреатите. В стадии полной и продолжительной ремиссии пациент может себе позволить лакомиться кукурузными зернами и вязкой кашей на воде в небольшом количестве и только после консультации лечащего врача.
Нормы потребления
После стабилизации состояния и исчезновения неприятных симптомов кукурузу постепенно возвращают в меню. Норма употребления отварных зерен и каши составляет 100 г в сутки не чаще 1-2 раз в неделю.
Другие варианты
Мы выяснили, что отварные початки кукурузы находятся под запретом при хроническом и остром течении болезни, за исключением периода стойкой ремиссии.
Теперь разберемся, можно или нет употреблять в пищу консервированные зерна, хлопья и снеки.
Консервированная кукуруза
Консервированную кукурузу относят к наиболее опасным продуктам при воспалении поджелудочной железы.
В состав промышленных консервов добавляют:
Все эти компоненты могут вызвать приступ острого панкреатита.
Хлопья
Для их производства используют кукурузную муку высшего сорта, сахар, трансжиры, пищевые добавки. На выходе получается высокоуглеводный продукт с большой калорийностью.
На 100 г глазированных хлопьев приходится около восьми столовых ложек рафинированного сахара. Вывод очевиден: любимый многими быстрый завтрак не только не полезен, но и опасен для тех, кто страдает воспалением поджелудочной железы.
Попкорн
Воздушная кукуруза содержит большое количество клетчатки и, несомненно, полезна для ЖКТ здоровых людей. Но пациенты с панкреатитом должны опасаться таких продуктов из-за:
Палочки
После обработки кукурузных зерен для производства сладких палочек продукт полностью теряет полезные свойства и практически не содержит пищевых волокон. Нагрузка на пищеварительный тракт снижается, но наличие сахара, красителей и консервантов не делает снеки полезными для людей, страдающих панкреатитом.
Кукурузная каша
Кукурузная каша не входит в список запрещенных продуктов питания. Для ее приготовления используют крупу мелкого помола. Только в таком виде продукт безопасен для больной поджелудочной железы. Кашу варят до состояния киселя на воде не менее 30 минут. Затем кастрюлю укутывают полотенцем и оставляют настаиваться.
Заключение
Воспаление поджелудочной железы требует особого подхода к лечению. На первом месте стоит соблюдение диеты, предписанной лечащим врачом. Причем нарушать правила строго запрещено. Кукуруза относится к продуктам, от которых придется отказаться на время терапии и восстановительного периода.
Особенность панкреатита заключается в том, что любая, даже незначительная, погрешность в питании может вызвать очередное обострение.
Диета при панкреатите: особенности, что можно есть и что нельзя
Особенности диеты при панкреатите поджелудочной железы
Поджелудочная железа является главным помощником правильного пищеварения. Без нее невозможен процесс усвоения еды и полезных веществ. Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
При возникновении панкреатита различной клинической формы важно не только есть разрешенные продукты, а также придерживаться определенных рекомендаций в диете:
Питаться следует маленькими порциями и часто до 5-6 раз. За один прием желательно съедать не более 300 г.
В процессе варки продуктов, их стоит подвергать химическому щажению. Поэтому из рациона больного полностью убирают все, что может вызвать раздражение органа. Пищу рекомендуется варить, выпекать или готовить на пару.
Важно соблюдать механическое щажение желудочно-кишечного тракта. С этой целью всю еду употребляют исключительно в измельченном виде или протирают через терку.
Необходимо контролировать потребление жиров. Их максимально разрешенное количество 50 г. Данный объем равномерно распределяется на все приемы пищи в течение дня. Различные жиры допустимы только в процессе варки, в чистом виде жирные продукты противопоказаны.
Суточная норма белка животного происхождения не выше 60% или приблизительно 200 г в день.
Важно убрать из рациона пищу, которая провоцирует развитие метеоризма.
Диета предполагает ограничение соли и соленых блюд. В сутки допустимо не более 3 г.
Не стоит налегать на сладости и сахар в чистом виде. Его количество в день не должно превышать 40 г. Общее количество углеводистой еды в рационе 350 г. Можно использовать сахарозаменители.
Что можно кушать при панкреатите
Согласно диете, при воспалительном поражении поджелудочной железы можно есть:
Диетическая рыба и мясо, сваренные на пару или запеченные.
Растительное масло в процессе приготовления пищи.
Яйца, сваренные на пару без желтка.
Несвежий хлебобулочные изделия.
Домашние соки из овощей, минеральная вода, чай листовой слабой заварки.
Что нельзя есть при панкреатите
Запрещается при любой форме панкреатита употреблять:
Наваристые жирные супы, с добавлением гороха, фасоли и мяса.
Острые и кислые соусы, майонез, кетчуп, хрен и горчица.
Жирные виды мяса и рыбы, копчения, колбаса.
Диета при остром панкреатите поджелудочной железы
При остром панкреатите, особенно в стадии обострения важно обеспечить больному полный покой. В этот период рекомендуют голод, чтобы снизить нагрузку с поджелудочной железы. Поэтому в первые 1-3 дня назначают внутривенные вливания для поддержания жизнедеятельности организма. Если отсутствует тошнота и рвота, дают воду Ессентуки, Боржоми или слабый теплый чай, отвар до 1-1,5 л в сутки. В зависимости от состояния, на 2-3 день пациенту разрешают привычно питаться, но небольшими порциями.
Диета при остром воспалении органа предполагает употребление овощных супов, постного мяса и рыбы, пюре из полусладких, некислых фруктов и овощей. Из напитков разрешаются кисели, компоты, отвар из ягод шиповника, чай слабой заварки. Следует исключить жиры и соль при приготовлении блюд.
Режим питания при хронической форме панкреатита
Диета при хронической форме воспаления железы должна соответствовать главным требованиям лечебного питания. Но в данном случае еду вовсе не обязательно измельчать или перетирать.
При таком состоянии важно придерживаться полноценного питания, которое позволит снизить воспаление и улучшит работу органа.
Пациенту запрещается употреблять жирное, острое, продукты, провоцирующие процесс брожения и раздражение железы. Также исключают эфирные масла, специи и приправы с яркими вкусами и экстракты.
Из ягод разрешается рябина, смородина, малина в виде напитков. Фрукты едят обязательно, это главный источник витаминов и микроэлементов. При хронической форме допустимо есть бананы, дыню, сливы, запеченные груши и яблоки без сахара.
Супы должны быть овощными. Хлеб больным дают несвежий. В качестве питья станут полезными отвар шиповника, компот, кисель, минеральная вода.
Следует ограничить сладости, из молочных продуктов предпочтительны обезжиренный творог, сметана, кефир и йогурт без добавок.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Диета при панкреатите
При панкреатите страдает важная часть ЖКТ — поджелудочная железа, которая вырабатывает инсулин и множество ферментов, занятых в пищеварении. Не удивительно, что большое значение в лечении и профилактике этой болезни играет соблюдение диеты. При панкреатите рацион не должен содержать алкоголь, большое количество жира и клетчатки.
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком.Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Как алкоголь влияет на работу поджелудочной железы
Алкоголь в организме распадается с образованием ацетальдегидов, которые токсичны для человека. Клетки поджелудочной железы особенно восприимчивы к их губительному воздействию. Кроме того, употребление спиртных напитков может вызывать спазмы и сужение протоков поджелудочной, что приводит к скоплению в ней панкреатического сока. В результате пищеварительные ферменты начинают перерабатывать саму железу, вызывая воспаление. Со временем, если болезнь не лечить, клетки железы погибают (панкреонекроз) и заменяются рубцовой тканью, орган теряет способность функционировать, как раньше.
Важно понимать, что вид напитка и его качество в данном случае не имеют значения. Если напиток содержит алкоголь, он вреден. Особенно негативно на работе поджелудочной железы может сказываться употребление спиртного совместно с жирной пищей или пищей с высоким гликемическим индексом, так как эти продукты создают дополнительную нагрузку на орган.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
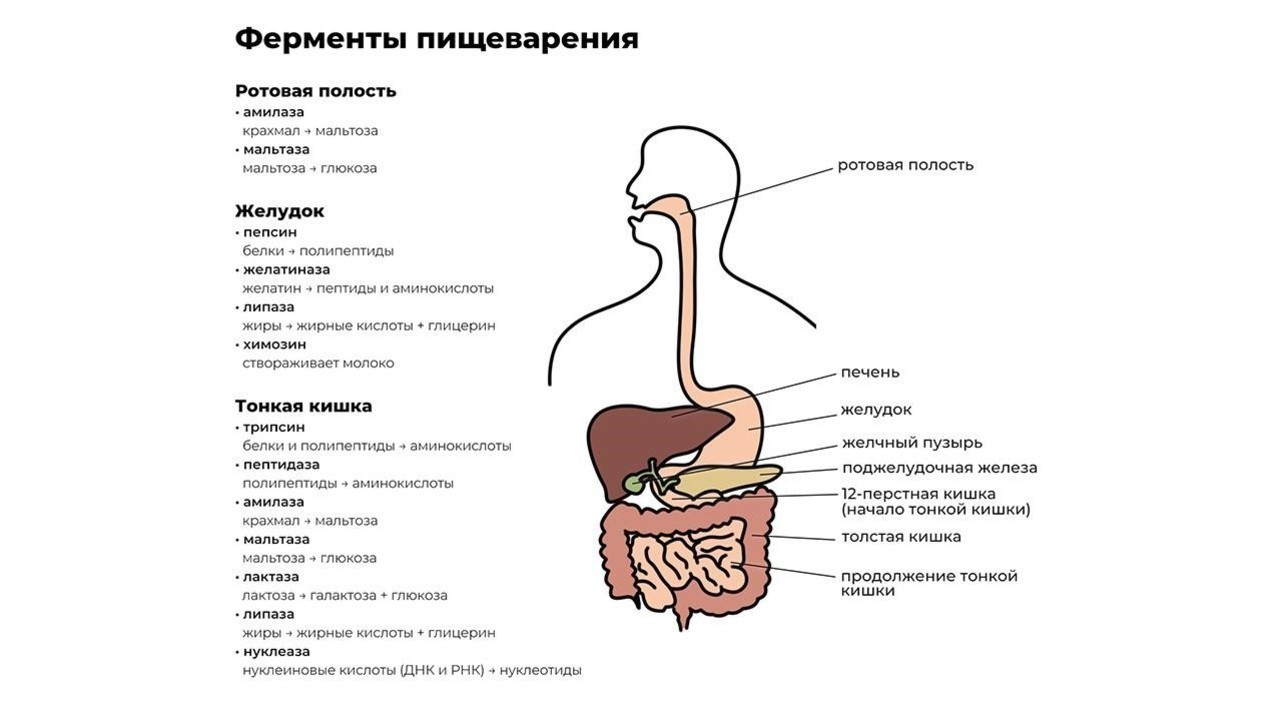
При нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И.И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать. В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.






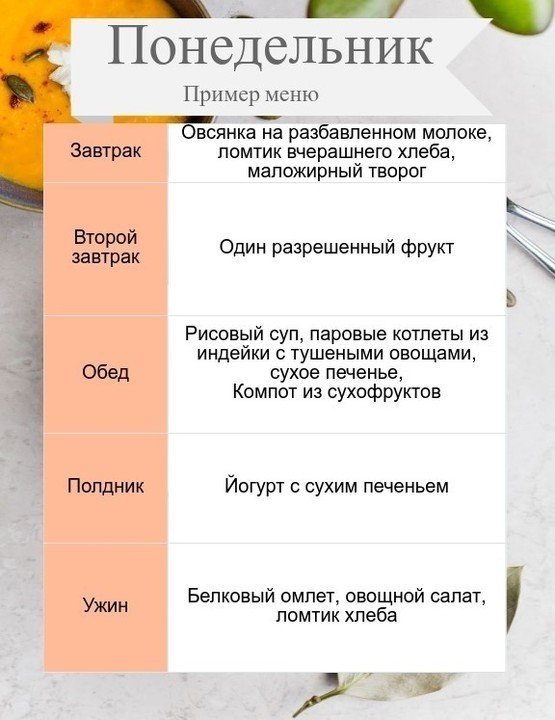






 Рисунок 3. Дневное меню для пациентов с острым и хроническим панкреатитом.
Рисунок 3. Дневное меню для пациентов с острым и хроническим панкреатитом.


