можно ли избежать преэклампсии
Преэклампсия — грозное осложнение беременности
Преэклампсию еще иногда называют поздним гестозом. Это патология беременности, при которой из-за повышения артериального давления вместе с увеличением количества белка в моче в организме матери начинает развиваться полиорганная недостаточность (необратимый сбой в работе многих органов и систем). В результате нормальное развитие плода нарушается и возрастает риск преждевременных родов.
Чаще всего преэклампсия начинается в 3-м триместре, но может возникнуть и на сроке 20 недель беременности. По статистике ВОЗ, наиболее подвержены заболеванию молодые первородящие женщины, тогда как вероятность преэклампсии при вынашивании второго ребенка колеблется от 1,5 до 4%.
Причины возникновения преэклампсии до сих пор до конца не изучены. Существует около 40 научных гипотез происхождения осложнения.
На сегодняшний день наиболее перспективной считается так называемая плацентарная версия. В результате нарушения прикрепления растущей плаценты плода к матке, в кровь женщины попадают вещества, которые делают ее кровеносные сосуды более проницаемыми. Они спазмируются, увеличивается свертываемость крови, повышается артериальное давление, что приводит к поражению всех внутренних органов.
К группе риска также относятся беременные, страдающие гипертонией, хроническими заболеваниями почек, нарушениями в работе эндокринной системы и различными аутоиммунными заболеваниями.
Единственная на сегодняшний день клинически доказанная профилактика развития преэклампсии — это прохождение скрининга. Сегодня в России, согласно Приказу Минздрава 1132, всем беременным, ставшим на учет в женскую консультацию на раннем сроке, выполняют ранний пренатальный скрининг. Он позволяет выявить степень вероятности развития целого ряда осложнений течения беременности, включая и преэклампсию.
Женщинам, у которых в ходе скрининга обнаруживают высокий риск появления преэклампсии, назначают прием 150 мг ацетилсалициловой кислоты строго в одно и то же время, начиная с 12-13 недели беременности. Крайне важно пропить курс аспирина до 16-й недели беременности, чтобы специальные спиральные артерии успели выпрямиться и сформировать фитоплацентарный комплекс, который будет «кормить» ребеночка (доставлять питательные вещества от матери к плоду). Если этого не происходит, начинается сосудистый спазм, спиральная артерия не раскручивается, питание в полной мере не осуществляется со всеми вытекающими отсюда негативными последствиями для ребенка.
В своей практике мы часто сталкиваемся со страхами будущих мам, что этот препарат «сделает кровь слишком жидкой и вызовет кровотечение» или «даст осложнение на желудок». Эти мифы не имеют никакого отношения к реальному положению дел. Современные лекарства, содержащие ацетилсалициловую кислоту, абсолютно безопасны, поскольку покрыты специальной защитной оболочкой, а их прием регламентирован Минздравом.
К профилактическим мерам также можно отнести ежедневное ведение дневника водного баланса, в котором беременная точно фиксирует, сколько жидкости в сутки было выпито и сколько выделено с мочой. Анализ этих данных поможет врачу точнее определить степень заболевания и дальнейшую тактику лечения.
Смертельно опасное осложнение беременности: кто в группе риска
Поделиться:
Когда-то давным давно в СССР удалось существенно снизить показатели материнской смертности простым, но удивительно эффективным способом.
В каждый небольшой населенный пункт посадили акушерку, которая могла измерить беременной АД и самостоятельно прокипятить порцию мочи для того, чтобы найти в ней белок.
Что такое преэклампсия?
Это тяжелое осложнение беременности, при котором серьезно нарушается работа всего организма. Кроме повышения АД, в моче появляется большое количество белка, снижается количество тромбоцитов в крови, страдает работа печени и почек, появляются боли в эпигастрии, нарушения зрения, тяжелые головные боли.
Иногда преэклампсия развивается в послеродовом периоде, именно поэтому акушеры-гинекологи не расслабляются никогда.
Почему это происходит?
Наука до сих пор не может дать точный ответ на этот вопрос, несмотря на то, что патогенез заболевания хорошо изучен.
В некоторых случаях мы можем предсказать развитие заболевания, но почти никогда не можем предотвратить.
Чем рискует ребенок?
Преэклампсия может потребовать экстренного родоразрешения в любом сроке беременности. Часто это единственный способ спасти жизнь матери.
Чем рискует женщина?
Женщины, пережившие преэклампсию, скорее всего будут сталкиваться с этим состоянием в каждой своей беременности, причем последующая преэклампсия всегда тяжелее предыдущей.
Несмотря на то, что преэклампсия проходит вместе с беременностью, остаются риски развития сердечно-сосудистых заболеваний, гипертонической болезни, инсульта и инфаркта.
Что такое HELLP синдром?
Это тяжелое и потенциально смертельное состояние сопровождается тяжелым нарушением свертывания крови, некрозом и разрывам печени, кровоизлияниями в мозг.
Опасные симптомы
Преэклампсия может проявляться болью в эпигастральной области, правом подреберье; опасны тошнота и рвота во второй половине беременности, затрудненное дыхание. Тревожным сигналом может быть внезапное увеличение веса (3-5 кг в неделю).
Преэклампсия легкой не бывает
В сроке до 34 недель для профилактики синдрома дыхательных расстройств вводят кортикостероиды. Иногда ситуация быстро ухудшается и требует немедленных активных действий и родоразрешения
Как предотвратить преэклампсию?
К сожалению, многие акушерские осложнения врачи могут предсказать, но не могут предотвратить.
За долгие годы исследований накопился длинный список разочарований. Точно не поможет предотвратить развитие преэклампсии режим bed-rest (отдых в положении лежа в течение дня), ограничение поваренной соли, рыбий жир или прием чеснока в таблетках.
Не является профилактикой ни прием препаратов прогестерона, ни применение сульфата магния, ни прием фолиевой кислоты, ни применение гепаринов, в том числе низкомолекулярных (клексан, фраксипарин). Однако, все эти препараты могут быть применены во время беременности в иных целях
При высоком риске преэклампсии врач может предложить ежедневный приём ацетилсалициловой кислоты после 12-ой недели беременности.
Беременным с низким потреблением кальция ( Фото depositphotos.com
Мнение автора может не совпадать с мнением редакции
Преэклампсия. Подготовка и ведение беременности после преэклампсии
Преэклампсия – это тяжёлое осложнение второй половины беременности, сопровождающееся повышением артериального давления и появлением белка в моче. Основной причиной развития преэклампсии во время беременности является нарушение процессов формирования плаценты в сроке до 16 недель гестации. Преэклампсия является четвертой по частоте причиной материнской смертности, фактором риска развития у матери после родов заболеваний сердечной-сосудистой системы, почек, органа зрения, метаболических нарушений. Развившаяся преэклампсия во время беременности в тяжелых её вариантах является показанием к досрочному родоразрешению женщины, рождению глубоко недоношенного ребёнка, повышая частоту перинатальной заболеваемости и смертности. В настоящий момент не существует эффективных методов лечения преэклампсии за исключением родоразрешения, поэтому крайне важным является профилактика этой патологии. Основным методом профилактики преэклампсии является приём низкодозированного аспирина женщиной с этапа предгравидарной подготовки и ранних сроков беременности у женщин из группы высокого риска, а также у женщин с 12-13 недель беременности при повышенном риске преэклампсии по данным первого пренатального скрининга.
Специалисты нашего центра имеют многолетний опыт работы с беременными группы высокого риска, в том числе, после преэклампсии.
Определение
Преэклампсия – это патологическое состояние, возникающее во время беременности (после 20 недель), в родах и послеродовом периоде и характеризующееся наличием артериальной гипертензии и значительной протеинурии.
Частота развития преэклампсии во время беременности достаточно высока и составляет примерно 3-4%. При этом, развившаяся преэклампсия угрожает здоровью и жизни матери и плода.
Основной причиной развития преэклампсии, особенно ранней преэклампсии, развивающейся до 34 недель беременности, является нарушение процессов плацентации, то есть формирования плаценты.
Это стойкое повышение систолического артериального давления выше 140 мм рт.ст., а диастолического артериального давления выше 90 мм рт.ст.
Наличие белка в моче.
Для преэклампсии характерна значительная протеинурия > 0,3 г в суточной моче или 0,3 г/л в двух порциях мочи, взятых с интервалом более 6 часов.
В настоящий момент принята классификация американского общества акушеров-гинекологов (ACOG), включающая две степени тяжести преэклампсии – умеренную и тяжёлую преэклампсию, а также эклампсию (развитие судорог). В литературе можно встретить и другое название этого осложнения – «гестоз», которое в настоящий момент не употребляется.
Плацентация
Плацента – это орган, который формируется только во время беременности и позволяет развиваться плоду в организме матери на протяжении всего периода беременности.
Плацента осуществляет огромное количество функций во время беременности, в том числе:
Плацента образуется последовательно в 3 этапа:
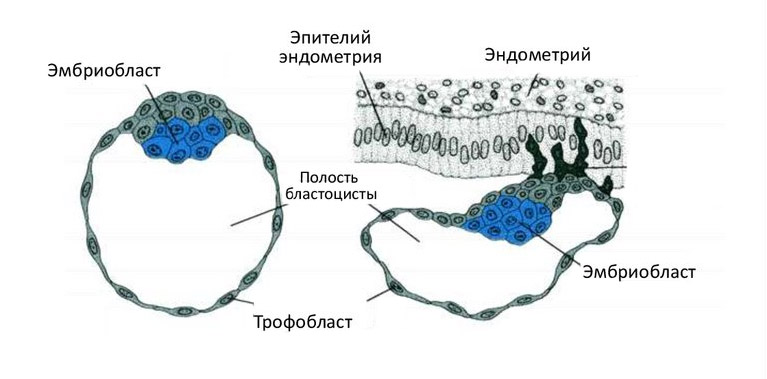
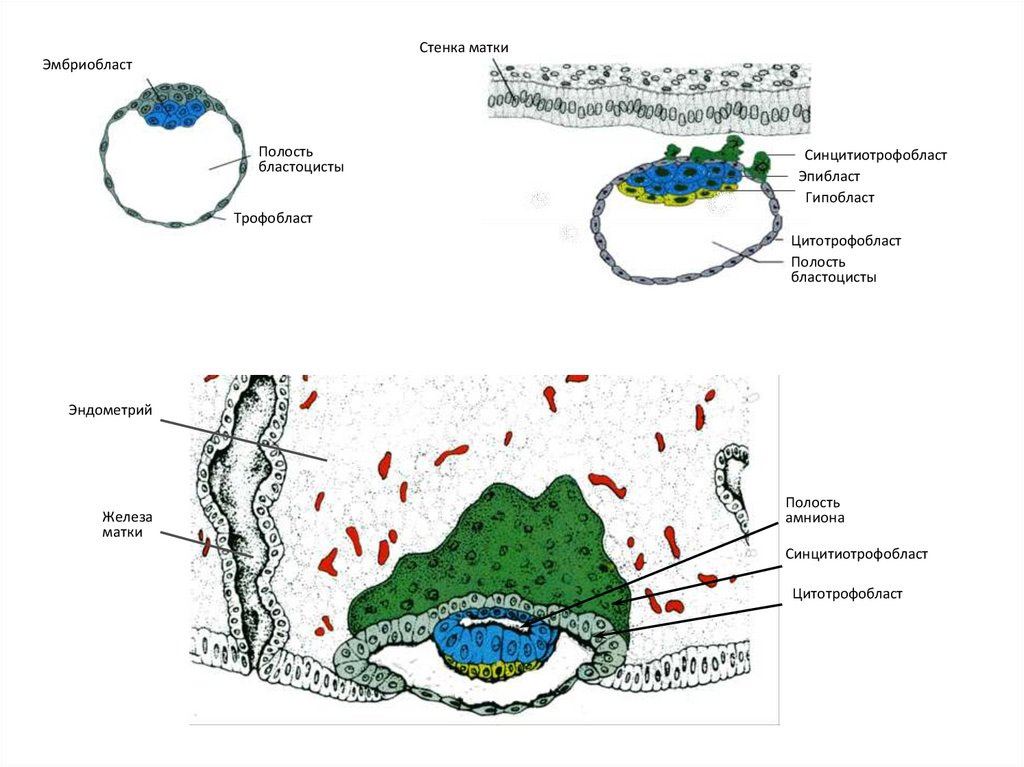
В процессе имплантации трофобласт делится на цитотрофобласт (внутренний слой) и синцитиотрофобласт (наружный слой).
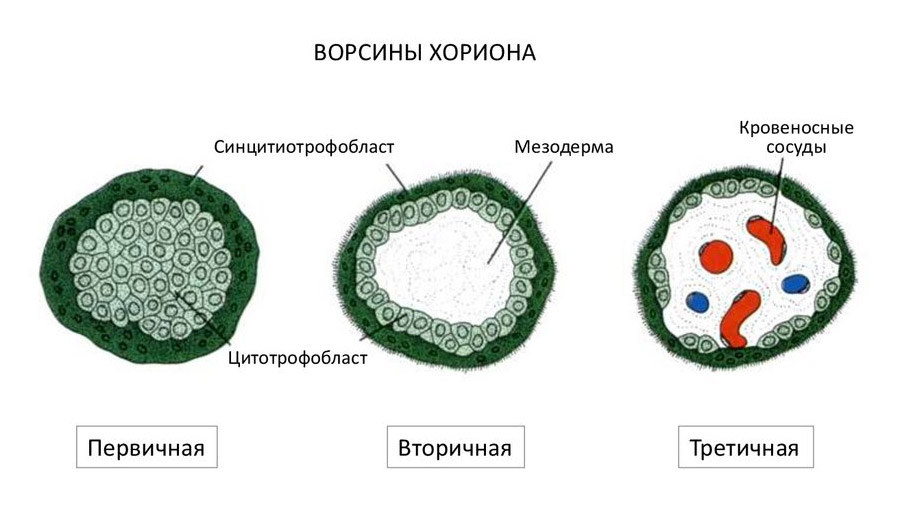
В дальнейшем трофобласт образует выпячивания внутрь эндометрия – ворсины, после чего начинает называться ворсинчатым хорионом. Впоследствии внутри ворсин образуются кровеносные сосуды, которые соединяются с сосудами эмбриона.
Участок хориона, обращенный к полости матки, теряет ворсинки к восьмой неделе беременности и называется гладким хорионом.
В ходе погружения в слизистую оболочку матки, ворсины хориона активно растут, разветвляются.
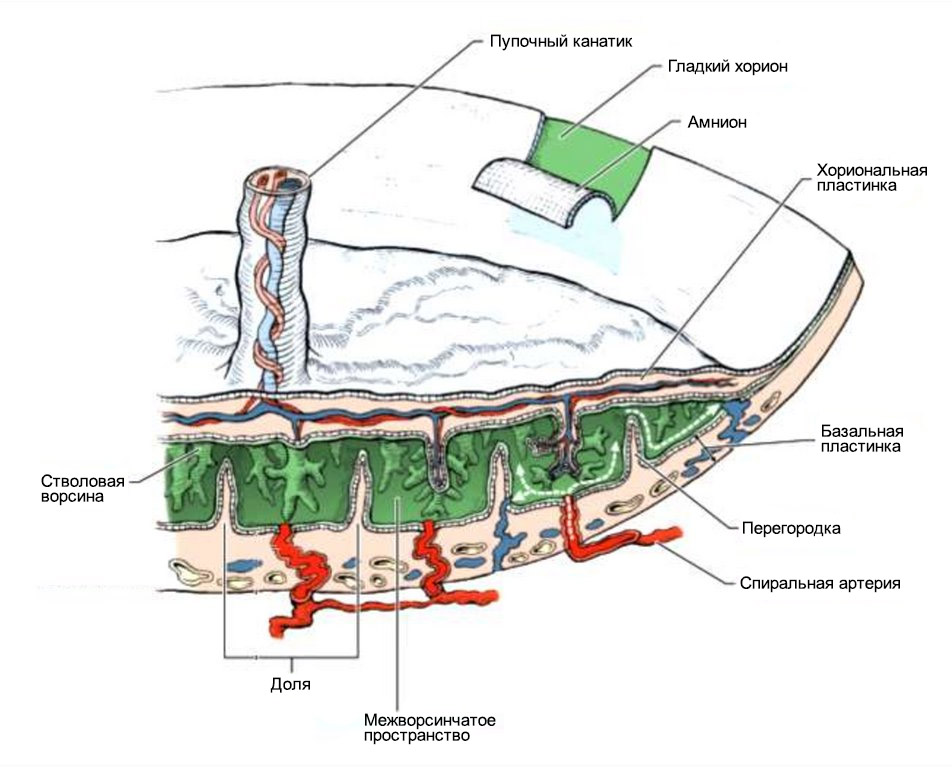
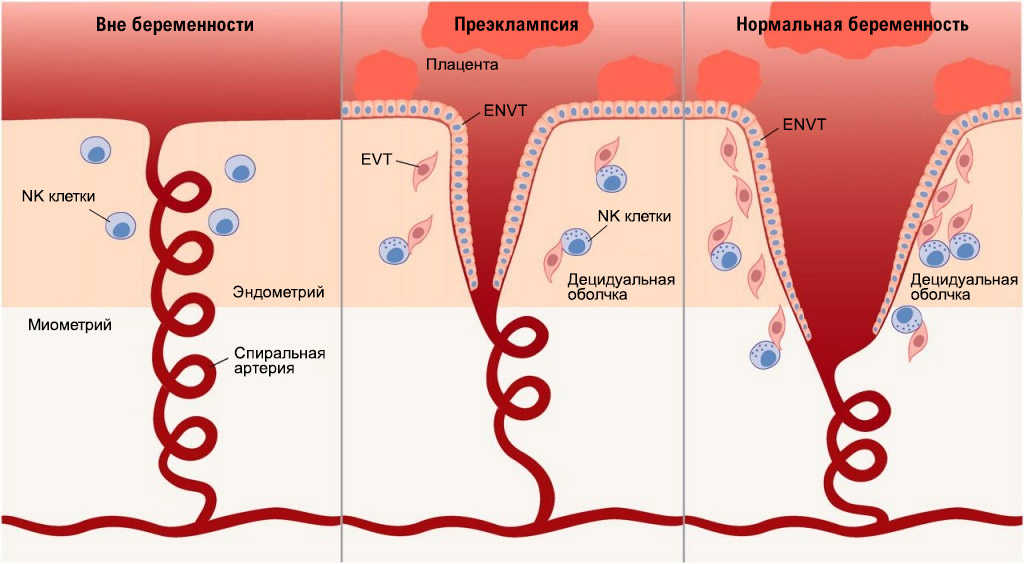
Кровь матери не смешивается с кровью плода, а питание происходит за счет диффузии питательных веществ и кислорода из крови матери, поступающей по спиральным артериям в межворсинчатое пространство.
Глубина инвазии вневорсинчатого цитотрофобласта (по отношению к толщине миометрия – мышечного среднего слоя матки) определяют степень ремоделирования спиральных артерий.
Нарушения плацентации
В том случае, если ремоделирование спиральных артерий происходит не в полной мере, артерии сохраняют свою способность к сокращению, что на поздних сроках беременности может приводить к снижению кровоснабжения плода – плацентарной недостаточности и, как следствие, внутриутробной задержке роста плода.
При этом плод из-за снижения поступления к нему кислорода подаёт определённые сигналы материнскому организму, в ответ на которые организм женщины реагирует повышением артериального давления. При повышении артериального давления кровоснабжение плода в норме должно усиливаться, чего не происходит в том случае, если спиральные артерии матки в первом и начале второго триместров беременности не потеряли своей способности к сокращению.
Таким образом в том случае, если процессы ремоделирования спиральных артерий произошли правильно в сроке до шестнадцати недель беременности, риски развития таких осложнений беременности, как внутриутробная задержка роста плода и преэклампсия минимальны. Если же процессы формирования плаценты были нарушены это с высокой долей вероятности приведёт к данным осложнениям гестации.
Симптомы преэклампсии
Преэкламсия бывает двух степеней – умеренная и тяжёлая. В зависимости от степени тяжести заболевания могут возникать различные симптомы:
Осложнения преэклампсии для матери
Преэклампсия является четвёртой по частоте причиной материнской смертности.
Отдалённые последствия для здоровья матери также существуют. Перенесённая женщиной преэклампсия повышает риски сердечно-сосудистых (инсультов, инфарктов) осложнений, заболеваний почек (хроническая почечная недостаточность), органа зрения (патология сетчатки), метаболических нарушений (сахарный диабет 2 типа) в течение жизни. Учитывая тот факт, что преэклампсия является жизнеугрожающим состоянием для матери, а терапия во время беременности оказывается неэффективной, врачам к сожалению приходится прибегать к оперативному родоразрешению путем операции кесарева сечения даже тогда, когда прогноз для плода крайне неблагоприятный (в сроке менее 25-26 недель беременности).
Осложнения преэклампсии для плода
Преэклампсия является одной из основных причин перинатальной заболеваемости и смертности.
Основной причиной гибели плода во время беременности (антенатальной гибели плода) в случае развившейся преэклампсии является декомпенсация плацентарной недостаточности, то есть глубокое нарушение функции плаценты, приводящее к тяжёлой гипоксии плода.
Значимой причиной гибели и заболеваемости новорожденных является глубокая недоношенность. Дети, родившиеся в сроке 22-25 недель имеют крайне неблагоприятный прогноз, на данном сроке выживаемость новорожденных минимальна. С увеличением срока беременности смертность и заболеваемость новорожденных снижается и в большой степени зависит от возможностей медицинского учреждения к оказанию помощи недоношенным детям, как в ближайшие часы и дни после родов в отделении реанимации новорожденных, так и на втором этапе выхаживания – в отделении патологии новорожденных.
Преждевременые роды – это роды в сроке от 22 недель до 36 недель 6 дней.
Новорожденные, рожденные до срока 37 недель считаются недоношенными.
Среди последствий недоношенности можно выделить:
Таким образом, крайне важным является выявление женщин из групп риска развития преэклампсии на этапе предгравидарной подготовки (подготовки к беременности) и на ранних сроках беременности (до 12 недель).
Профилактика преэклампсии
В настоящий момент существует единственный эффективный метод профилактики преэклампсии – приём аспирина (ацетилсалициловой кислота) в дозе 75-162 мг, начатый в сроке до 16 недель беременности. Но чем раньше женщина начнёт приём препарата, тем ниже вероятность возникновения осложнений, связанных с нарушением плацентарной функции.
Можно выделить категории женщин, приём аспирина которым показан с этапа предгравидарной подготовки или сразу при наступлении беременности.
Аспирин показан женщинам с высоким риском преэклампсии:
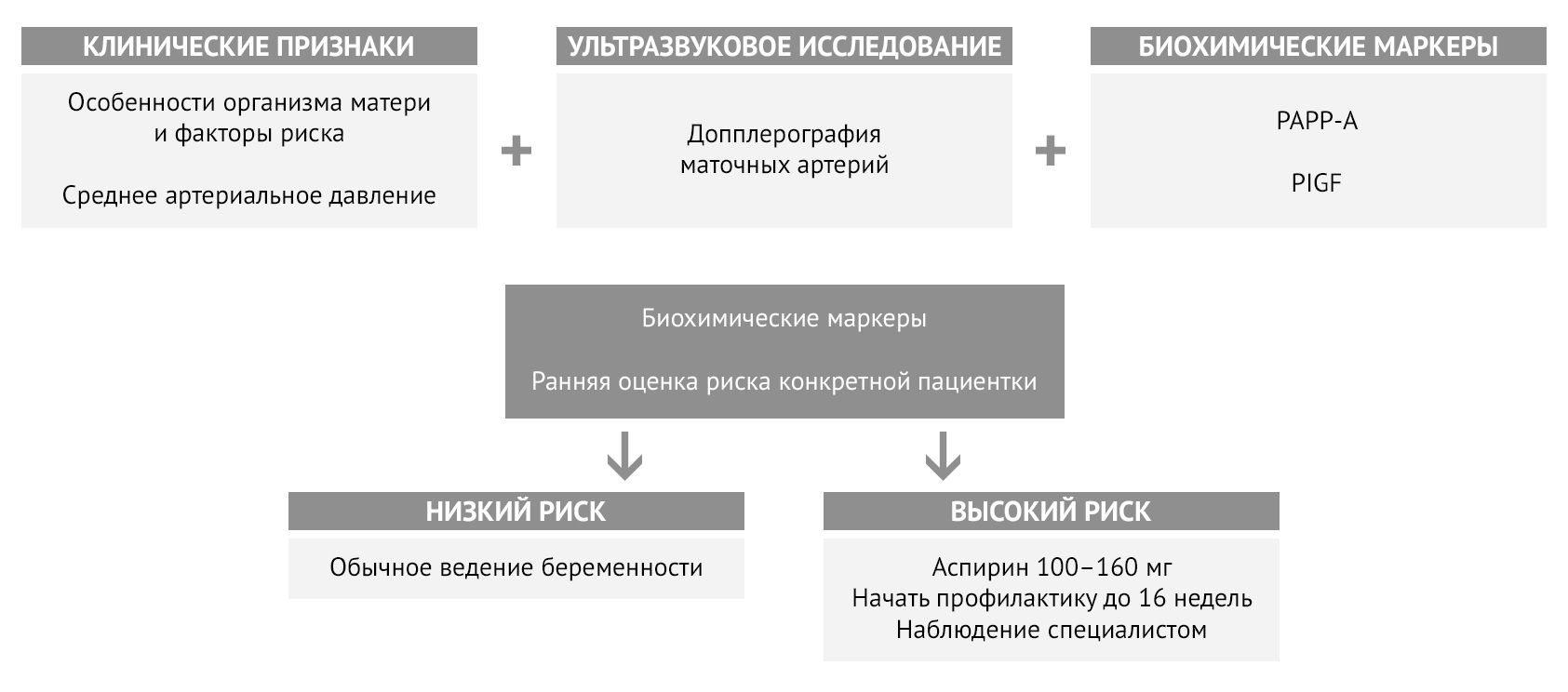
Оценка риска преэклампсии
Группу женщин с высоким риском развития преэклампсии также можно определить в первом триместре на этапе проведения первого пренатального скрининга в сроке 11 недель – 13 недель 6 дней.
Риски преэклампсии высчитываются на основании:
Для высокого риска преэклампсии характерны:
Следует отметить, что до сих пор во многих медицинских учреждениях во время проведения скрининга первого триместра при ультразвуковом исследовании не проводится оценка пульсационного индекса маточных артерий, а биохимический скрининг включает в себя оценку только двух маркёров – ассоциированного с беременностью протеина А (PAPP-A) и свободной субъединицы бета-ХГЧ (св. бета-ХГЧ), что не позволяет с высокой точностью выявить группу беременных с высоким риском плацентарных нарушений!
Дополнительным, но менее чувствительным маркёром, чем плацентарный фактор рост является ассоциированный с беременностью протеин А (PAPP-A). Снижение PAPP-A, особенно в сочетании со снижением PlGF, характерно для беременных с высоким риском развития преэклампсии.
Дополнительно оценивать уровень этих маркёров можно оценивать и на более раннем сроке беременности. Оценка уровня ассоциированного с беременностью протеина А (PAPP-A) возможна уже с 8 недель гестации, а плацентарного фактора роста (PlGF) – с 10 недель.
Эти анализы можно сдать в лаборатории ЦИР.
Огромное значение в ведении беременных с высоким риском плацентарных нарушений отводится оценке фето-плацентарного и маточно-плацентарного кровотоков при помощи допплерометрии. В сроке, начиная с 16-17 недель гестации в случае высокого риска ранней преэклампсии, и в сроке 19-21 недели у всех беременных женщин обязательным является оценка пульсационного индекс маточных артерий и артерий пуповины плода. Нормы значений отличаются в различные сроки беременности и оцениваются при помощи специальных таблиц врачами ультразвуковой диагностики. Интервалы и частота исследований индивидуальны в каждом случае.
Допплерометрия маточно-плацентарного и плодово-плацентарного кровотоков в сочетании с фетометрией при ультразвуковых исследованиях позволяют своевременно выявлять беременных с тенденцией к внутриутробной задержке роста плода (или синдрому задержки роста плода).
Для оценки риска развития преэклампсии в сроке более 20 недель возможно определять соотношение растворимой fms-подобной тирозинкиназы-1 к плацентарному фактору роста (sFlt-1/PlGF). Растворимая fms-подобная тирозинкиназа-1 (s1Flt) – это белок, вырабатываемый плацентой.
При нормально протекающей беременности уровень растворимой fms-подобной тирозинкиназы-1 остается стабильно низким вплоть до 33 – 36 недель беременности, после чего может повышаться. Уровень плацентарного фактора роста при благополучно протекающей беременности наоборот высокий. Соотношение растворимой fms-подобной тирозинкиназы-1 к плацентарному фактору роста (sFlt-1/PlGF) при этом низкое.
Напротив, при преэклампсии уровень растворимой fms-подобной тирозинкиназы-1 повышен, а значение плацентарного фактора роста низкое, соотношение sFlt-1/PlGF выше, чем при нормально протекающей беременности. Соотношение растворимой fms-подобной тирозинкиназы-1 к плацентарному фактору роста менее 38 исключает развитие преэклампсии в течение ближайших 7 дней. Увеличение соотношения более 85 в сроке менее 34 недель гестации и более 110 в сроке более 34 недель ассоциировано с высоким риском развития преэклампсии.
Лечение преэклампсии
Эффективного медикаментозного лечения преэклампсии в настоящий момент не существует. Лечение преэклампсии на амбулаторном (поликлиническом) этапе симптоматическое и возможно только в случае умеренной преэклампсии.
Терапия включает в себя:
Медикаментозная терапия в случае тяжёлой преэклампсии обычно длится не более 48 часов и направлена на:
Единственным эффективным методом лечения тяжёлой преэклампсии до сих пор является родоразрешение.
Планирование повторной беременности после перенесенной преэклампсии
Рекомендуемый интервал между родами и наступлением следующей беременности составляет 2 года, однако этот срок может быть сокращён до 6 – 12 месяцев в отдельных случаях.
На этапе подготовки к следующей беременности женщине с тяжёлыми осложнениями беременности в анамнезе (перенесённой преэклампсией, внутриутробной задержкой роста плода, антенатальной гибелью плода) рекомендуется более углублённое обследование для оценки факторов риска развития данных состояний.
В первую очередь женщина должна посетить врачей следующих специальностей для того, чтобы исключить последствия перенесённой преэклампсии и скомпенсировать имеющиеся заболевания:
План обследования определяется индивидуально в каждом случае, но, как правило, включает в себя:
Указанное выше обследование позволяет врач акушеру-гинекологу оценить наличие тех или иных факторов риска развития преэклампсии и рекомендовать соответствующую терапию на предгравидарном этапе и на самых ранних сроках беременности.
При выявлении определенных комбинаций генов гемостаза и сосудистого тонуса будет рассмотрен вопрос о добавлении в терапию антикоагулянтов (низкомолекулярного или нефракционированного гепарина).
Поэтому без полного обследования нельзя однозначно сказать, достаточно ли будет приёма низкодозированного аспирина во время беременности или нет. Каждый случай рассматривается индивидуально.
Супружеская пара, жене 33 года, мужу 35 лет.
В 2015 году – экстренное кесарево сечение в сроке 27 недель в связи с тяжёлой преэклампсией, в 2018 году – экстренное кесарево сечение в сроке 24 недель в связи с тяжёлой преэклампсией.
Первая беременность протекала без особенностей со слов пациентки до 26 недель, в дальнейшем – повышение АД до 190/110 мм рт. ст., сопровождающееся головной болью, дезориентацией, нарушением координации. По данным УЗИ в сроке 27 недель тяжёлая плацентарная недостаточность (нулевой кровоток в артерии пуповины, снижение кровотока в средней мозговой артерии), внутриутробная задержка роста плода 3 степени. В результате оперативного родоразрешения родился мальчик весом 530 грамм и умер на 3 сутки.
Вторая беременность протекала без особенностей до срока 24 недель. На ранних сроках гестации беременная была консультирована гематологом, была рекомендована терапия низкомолекулярными гепаринами (клексан). В сроке 24 недель – тяжелая плацентарная недостаточность, тяжёлая задержка роста плода, тяжелая преэклампсия. Ситуация осложнилась частичной отслойкой нормально расположенной плаценты, в результате развилось массивное кровотечение, с целью остановки которого была выполнена перевязка маточных артерий.
По результатам проведенного обследования:
Какое обследование рекомендуется этой паре?
В нашем центре в настоящий момент рекомендуется исследование тех генов системы гемостаза, которых не было в панели у этой пациентки. Стандартная панель других лабораторий включает только 12 генов – F2, F5, FBG, F13A1, PAI-1, ITGA2, ITGB3, F7 и 4 гена, отвечающих за фолатный обмен. В нашей лаборатории панель расширена, дополнительно проводится оценка четырёх не менее важных генов – F11, F12, PLAT, GP1ba. Также рекомендуется исследование генов, ответственных за поддержание нормального артериального давления крови и генов иммунной системы – это исследование полиморфизмов генов сосудистого тонуса и цитокинов.
Из генетических обследований достаточно большой объем информации мы можем получить при типировании пары по генам HLA 1 и 2 классов. Зачастую это помогает нам понять, в каком направлении двигаться дальше, к каким заболеваниям есть предрасположенность у данной супружеской пары и как это может отразиться на репродуктивной функции.
При оценке аутоиммунных факторов дополнить обследование возможно проведением иммуноблота на антинуклеарные факторы, а также анализом крови на волчаночный антикоагулянт. Для того, чтобы оценить иммунную конституцию женщины, понять, есть ли какие-то иммунные факторы, препятствующие процессам нормальной плацентации факторы, желательно сдать такой анализ, как иммунограмма.
Более подробно рассмотреть этот случай можно на консультации, так как огромную роль играет семейный анамнез, наличие тех или иных хронических заболеваний. Многие нюансы возможно выяснить только при непосредственном общении с парой.
Профилактика преэклампсии
Гипертензивные расстройства беременных — одна из главных причин материнской и младенческой смертности и возникновения перинатальной патологии. Большинства неблагоприятных исходов можно избежать благодаря назначению своевременной и эффективной профилактики [1].
Уже более 30 лет не утихают споры вокруг профилактики преэклампсии с помощью аспирина — антиагреганта, широко использующегося для профилактики тромбозов. Стремление снизить риск развития тяжелых осложнений беременности всегда сопровождается страхом навредить матери и ребенку чрезмерным вмешательством. На сегодняшний день разработан ряд критериев стратификации риска преэклампсии, позволяющий отбирать кандидатов для профилактики и рекомендовать наиболее эффективную и безопасную для матери и плода тактику [2].
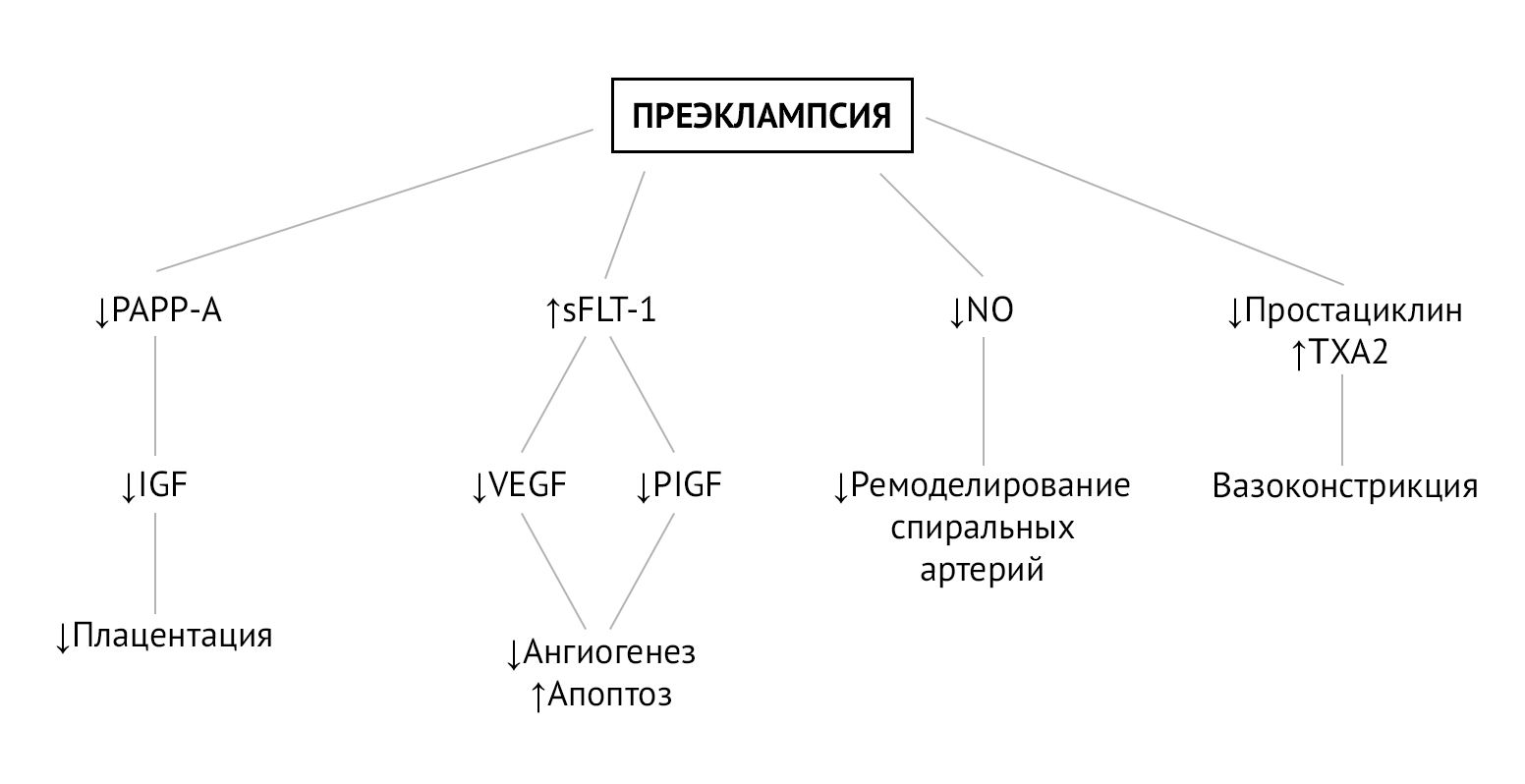
При нормальном течении беременности существует равновесие между тромбоксаном А2 (TXA2 — активатор тромбоцитов и вазоконстриктор) и эндотелиальными простациклинами (PGI2 — ингибитор тромбоцитов и вазодилататор). Это равновесие регулирует агрегацию тромбоцитов и периферическую вазореактивность во время беременности и поддерживает адекватный маточно-плацентарный кровоток [2].
Преэклампсия — вторичное осложнение беременности по отношению к плацентарной дисфункции, которая развивается из-за нарушения ремоделирования спиральных артерий матки на этапе инвазии трофобласта. Постепенно гипоксия плаценты и оксидативный стресс приводят к генерализованной дисфункции ворсинчатого трофобласта, что в свою очередь провоцирует выброс в материнский кровоток факторов (свободных радикалов, продуктов перекисного окисления липидов, цитокинов, sFlt-1), вызывающих генерализованную эндотелиальную дисфункцию. Эндотелиальная дисфункция сопровождается повышенным перекисным окислением эндотелиальных липидов, что активирует ЦОГ и ингибирует простациклин-синтазу, тем самым вызывая быстрый дисбаланс в соотношении TXA2/простациклины (PGI2) в пользу TXA2. TXA2 способствует системной вазоконстрикции, слабо компенсируемой сосудорасширяющим действием простациклинов, уровень которых резко падает [2].
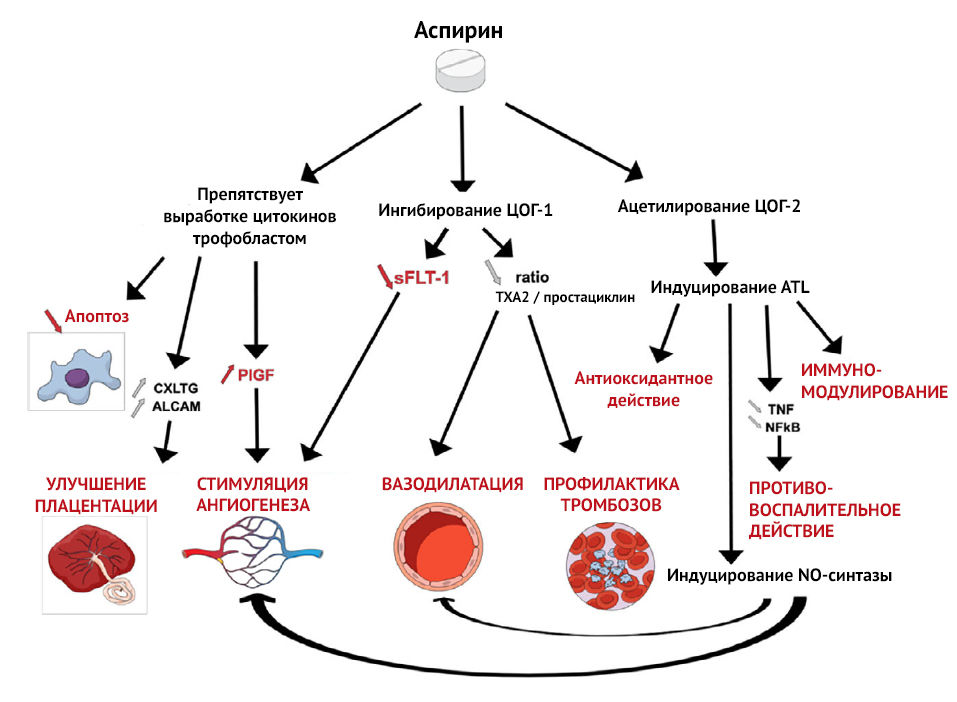
Этот дисбаланс наблюдается с 13 недель беременности у пациенток из группы высокого риска преэклампсии. Баланс TXA2/PGI2 можно восстановить помощью 2-недельного приема низких доз аспирина, который подавляет секрецию TXA2 и, следовательно, агрегацию тромбоцитов, без изменения секреции эндотелиального простациклина (PGI2), тем самым способствуя системной вазодилатации [2].
Рисунок 1 | Биомаркеры и патофизиология преэклампсии [3]
На плацентарную гемодинамику также оказывают влияние местные ангиогенные и антиангиогенные факторы. Один из них, Fms-подобная тирозинкиназа-1 (sFlt-1), представляет собой растворимую форму рецептора VEGF, который, связываясь с циркулирующим фактором роста плаценты (PlGF) и фактором роста эндотелия сосудов (VEGF), ведет себя как мощный антиангиогенный фактор. sFlt-1 определяется в больших количествах у пациенток с преэклампсией и ответственен за ангиогенный дисбаланс, наблюдаемый в патогенезе преэклампсии. В условиях гипоксии аспирин подавляет экспрессию sFlt-1 в трофобластах человека и, таким образом, проявляет проангиогенную активность [2].
Рисунок 2 | Механизм действия аспирина [3]
Оценка риска
Прежде всего стоит определиться с группами риска преэклампсии, коих выделяют три — «низкий», «средний» и «высокий риск».
К группе высокого риска, согласно рекомендациям NICE, относятся женщины, имеющие в анамнезе гипертензию во время предыдущей беременности или хроническую артериальную гипертензию, хронические заболевания почек, системную красную волчанку, антифосфолипидный синдром, сахарный диабет 1 или 2 типа.
К группе умеренного риска относятся женщины с 2 и более из следующих критериев: первобеременные, возраст 40 лет и старше, интервал между беременностями более 10 лет, ИМТ при первом посещении 35 кг\м2 и более, семейная история преэклампсии, многоплодная беременность [4].
На степень риска преэклампсии, по разным данным, также может влиять повышенное среднее артериальное давление до 15 недель беременности, синдром поликистозных яичников, нарушение дыхания во сне и различные инфекции. Что касается акушерского анамнеза, риск повышается в случае вагинального кровотечения во время беременности (продолжительностью не менее пяти дней) и при использовании донорских ооцитов [5].
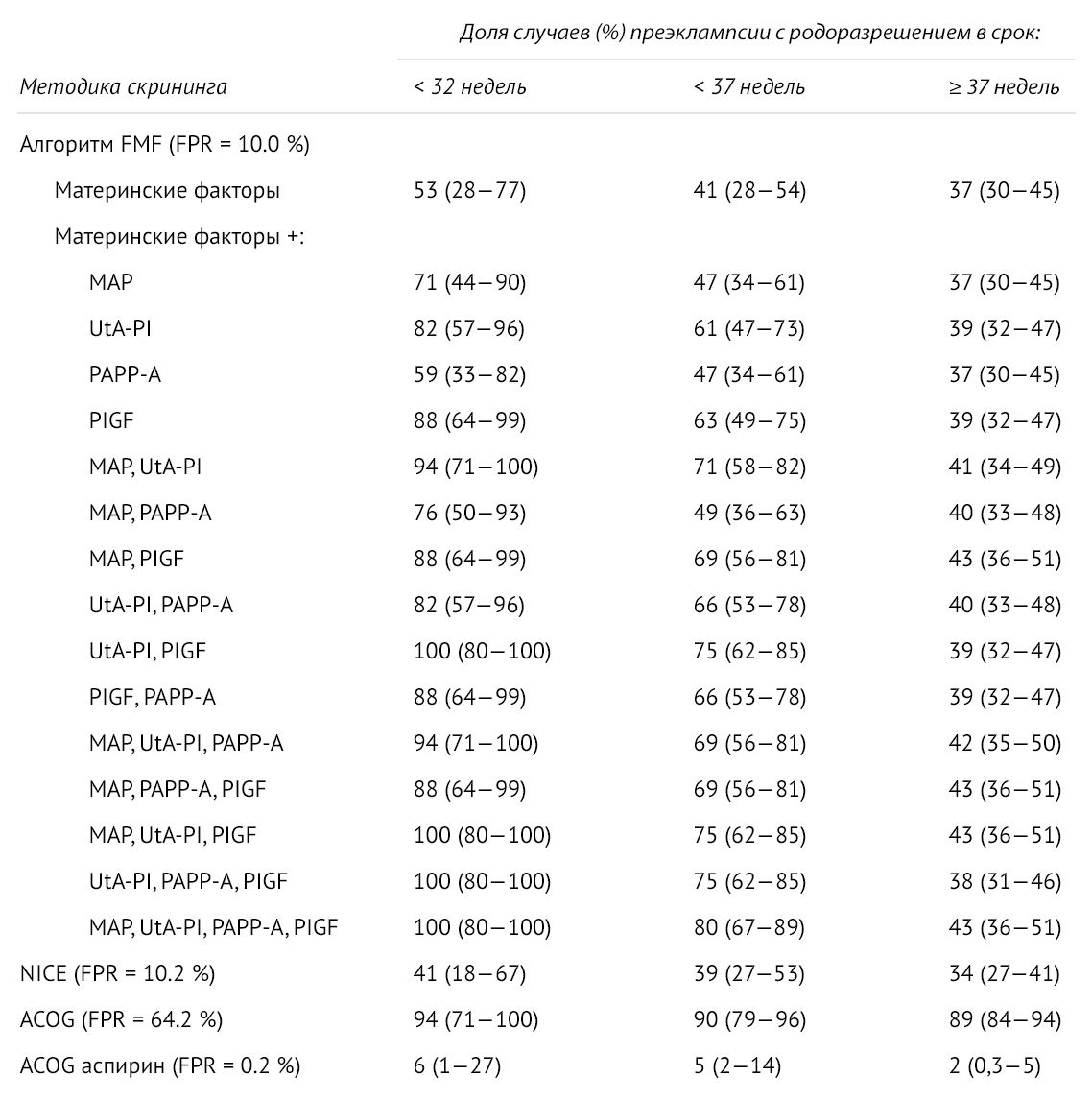
Однако методы скрининга, основанные на материнском анамнезе, выявляют только 40 % случаев преэклампсии, которые потребуют родоразрешения до 37 недель беременности, что влечет за собой рождение недоношенных детей. В связи с этим разрабатываются системы расчета индивидуального риска преэклампсии с использованием дополнительных критериев [6].
Ультразвуковое исследование дает информацию о состоянии маточно-плацентарного кровотока и плода. Для оценки риска преэклампсии чаще всего используется допплерография маточных артерий с оценкой характера кровотока. Оценка кровотока в пупочной артерии также может выявить предикторы развития ПЭ. Параллельно оценивается состояние плода на предмет гипоксии и задержки развития, а также состояние плаценты и ее кровотока [5, 6, 7].
Среди биохимических маркеров преэклампсии для стратификации риска наиболее широко используется соотношение двух маркеров — фактора роста плаценты (PlGF) и sFlt-1. У женщин с преэклампсией наблюдается более высокий уровень циркулирующего sFlt-1 и более низкий уровень PlGF, что заметно и до начала заболевания [5]. Уровень ассоциированного с беременностью плазменного протеина А (РАРР-А) также используется для расчета риска: клинически значимым будет являться снижение концентрации ниже 0,4 MоM [8]. Мета-анализы описывают потенциальную связь между преэклампсией и повышенными уровнями триглицеридов, холестерина и воспалительных маркеров в сыворотке, включая C-реактивный белок, IL-6, IL-8 и ФНОα [5].
FMF (The Fetal Medicine Foundation) для оценки индивидуального риска преэклампсии предложила комбинировать материнские факторы с показателями среднего артериального давления, индексом пульсации маточной артерии, PAPP-A и PlGF [6, 9].
Рисунок 3 | Частота выявления преэклампсии в сроке до 32 недель, до 37 недели, после 37 недели при использовании алгоритмов скрининга FMF, NICE, ACOG и при профилактическом приеме аспирина [9]
Рисунок 4 | Алгоритм определения индивидуального риска преэклампсии и необходимости профилактики
В 2017 году было проведено исследование ASPRE — комбинированный мультимаркерный скрининг и рандомизированное лечение пациентов аспирином, по результатам которого сделано два важных вывода:
Выбор дозировки
Согласно отечественным рекомендациям, аспирин назначается всем пациенткам из группы высокого и умеренного риска после 12 недели беременности и принимается ежедневно вплоть до 36 недели. Дозировка — от 75 до 150 мг в сутки [11].
Все больше исследователей склоняется к тому, что наиболее эффективным является назначение аспирина до 16 недель беременности, а оптимальной дозой — ≥ 100 мг/сут [3, 6, 10, 12].
Раннее начало приема аспирина значительно снижает нежелательные явления у матери и новорожденного. Наиболее вероятное объяснение этих результатов заключается в том, что раннее введение низких доз аспирина улучшает раннее формирование и развитие плаценты [12].
Побочные эффекты
Побочные эффекты, такие как незначительное вагинальное кровотечение и желудочно-кишечные симптомы, наблюдаются примерно у 10 % пациентов. Доказательств повышенного риска серьезного материнского кровотечения или преждевременной отслойки плаценты на данный момент нет [6].
Лечение аспирином приводит к снижению агрегации тромбоцитов плода и, следовательно, к теоретическому риску внутриутробного церебрального кровоизлияния. Этот риск невелик, но число случаев таких побочных эффектов может возрасти при широком назначении аспирина беременным женщинам. Поскольку лечение аспирином следует прекратить примерно на 36 неделе беременности, в зоне риска оказываются дети, рожденные раньше этого срока, следовательно, аспирин может увеличить риск кровотечений, связанных с недоношенностью. Тератогенность, связанная с аспирином, касается только пациенток, получающих дозы от 650 до 2600 мг/сут в связи с заболеваниями сердечно-сосудистой системы. Тератогенного эффекта при приеме аспирина в низких дозах выявлено не было. Негативного влияния на риск развития преждевременных родов и рост плода также не определено, напротив, улучшение маточно-плацентарного кровотока способствует более продолжительной беременности и лучшим показателям роста плода [2].