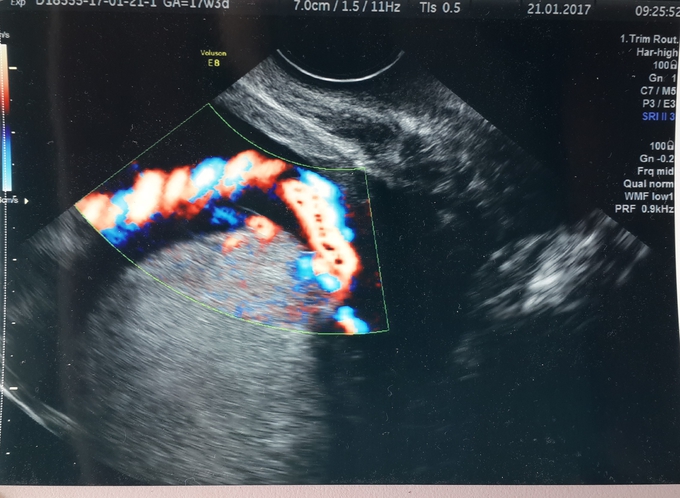
место прикрепления пуповины к передней брюшной стенке что это значит
Пуповина – норма и патология
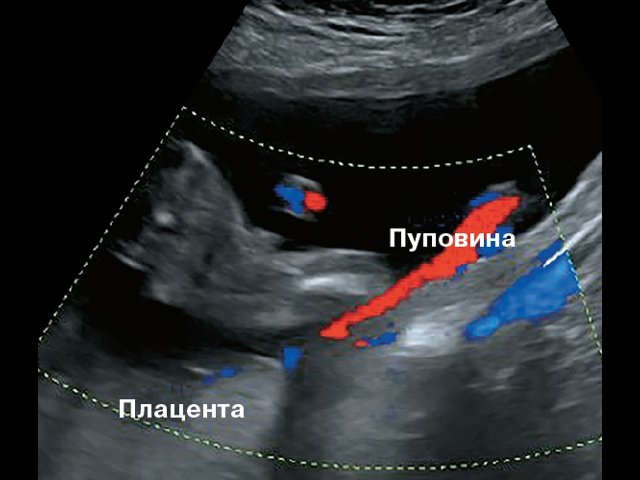
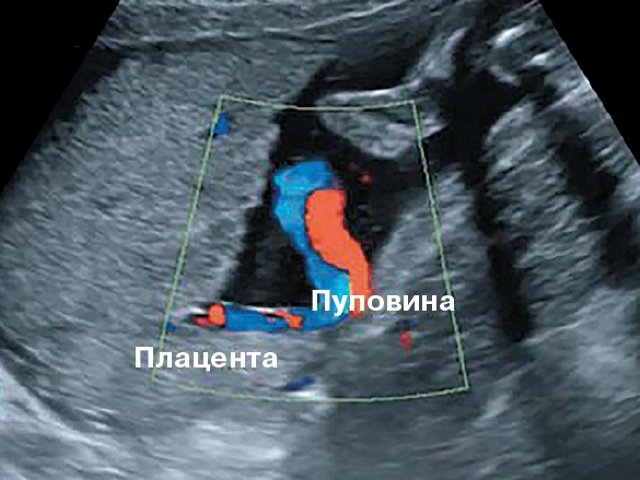
Пуповина представляет собой спиралевидно закрученную трубку, которая соединяет плод с плацентой. Снаружи пуповина покрыта плодными оболочками. Она содержит две артерии и одну вену.
По вене пуповины течет артериальная кровь, несущая кислород к органам плода. По пупочным артериям течет венозная кровь от плода к плаценте, эта кровь содержит продукты обмена веществ плода. Сосуды пуповины находятся в особом студнеобразном веществе, которое фиксирует их и предохраняет от травм, а также осуществляет обмен веществ между кровью плода и амниотической жидкостью. Пуповина начинает формироваться с 2–3 недели беременности и растет вместе с малышом. К моменту рождения ее длина составляет 45–60 см (длина пуповины в среднем соответствует росту ребенка), а диаметр — 1,5–2 см.
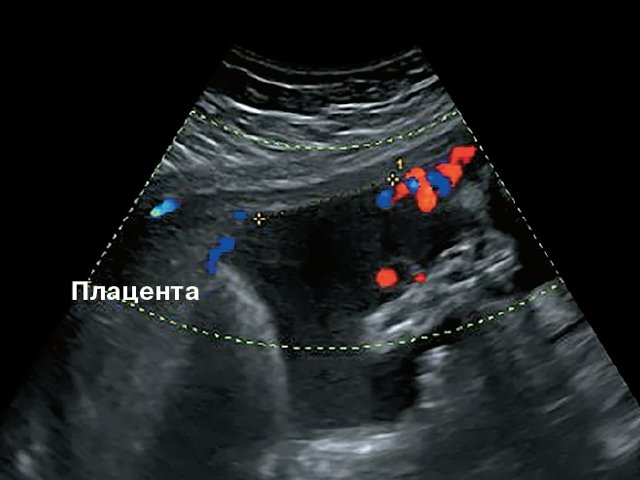
Пуповина может по-разному прикрепляться к плаценте. В одних случаях прикрепление происходит в центре плаценты (центральное прикрепление), в других — сбоку (боковое прикрепление). Иногда пуповина прикрепляется к плодным оболочкам, не доходя до самой плаценты (оболочечное прикрепление). В этих случаях сосуды пуповины подходят к плаценте между плодными оболочками. Такое прикрепление плаценты является фактором риска по возникновению плодово-плацентарной недостаточности.
У пуповины могут быть и такие особенности, как истинные и ложные узлы. Ложные узлы представляют собой местные утолщения пуповины вследствие варикозного расширения вены пуповины или скопления вартонова студня. Они не влияют на развитие плода и процесс родов. Истинные узлы пуповины образуются на ранних сроках беременности, когда плод еще мал, что позволяет ему проскочить через петлю пуповины. Истинные узлы пуповины могут повлиять на исход родов. При натяжении пуповины узел затягивается, прекращаются поступление и отток крови по сосудам. В этом случае возникает острая гипоксия плода.
Патологией развития пуповины является также состояние, при котором сформирована только одна артерия пуповины вместо двух, у некоторых плодов с одной артерией пуповины наблюдаются различные пороки развития. Причиной такого формирования пуповины могут стать факторы, вызывающие пороки развития плода — так называемые тератогенные факторы (химические вещества, некоторые лекарственные препараты, ионизирующая радиация, генетические заболевания родителей).
Некоторые проблемы могут возникнуть и в связи с укорочением пуповины. Укорочение пуповины можно подразделить на абсолютное и относительное. При абсолютном укорочении пуповины длина пуповины составляет менее 45 см. В течение беременности это состояние никак не сказывается на развитии малыша. Во время родов как при относительной, так и при абсолютной короткости пуповины из-за ее натяжения преждевременно может отслоиться плацента, которую пуповина тянет за собой, что создает прямую угрозу жизни плода.
Ложное укорочение пуповины возникает при обвитии пуповины вокруг шеи и туловища плода. Причиной обвития пуповины может являться чрезмерно большая ее длина (более 70 см), а также повышенная двигательная активность плода, которая может быть связана с хронической внутриутробной гипоксией плода. Причины хронической нехватки кислорода различны — это и заболевания матери, и заболевания плода, и патология плаценты. Обвитие пуповины может быть однократным, двукратным и даже трехкратным. Во время беременности это состояние, как правило, не влияет на плод, но во время родов могут возникнуть проблемы. Натяжение или пережатие сосудов пуповины приводит к нарушению тока крови.
Такие состояния, как укорочение пуповины (абсолютное и относительное) и истинные узлы пуповины, во время родов могут привести к острой внутриутробной гипоксии плода. Она проявляется изменением числа сердцебиений. (В норме сердцебиение плода составляет 120–160 ударов в минуту). При возникновении острой внутриутробной гипоксии плода в околоплодных водах появляется первородный кал (меконий), воды окрашиваются в зеленый цвет. Появление всех этих симптомов требует неотложной терапии. В первую очередь необходимо устранить причину гипоксии, что достигается путем скорейшего родоразрешения. Метод родоразрешения зависит от периода родов и оттого, как далеко продвинулась предлежащая часть плода (головка или тазовый конец) по родовым путям. Если острая гипоксия возникла во время беременности или в первый период родов, женщине делают кесарево сечение. Во втором периоде родов, когда головка или тазовый конец уже близко к выходу из малого таза, применяют различные акушерские пособия, ускоряющие завершение второго периода родов.
К счастью, подобное состояние возникает не часто. Поэтому обвитие пуповины и узлы пуповины не являются абсолютным показанием к плановой операции кесарева сечения (абсолютную короткость пуповины диагностировать до родов невозможно). Эти состояния являются относительным показанием к операции, т.е. кесарево сечение делают лишь в тех случаях, когда кроме них, имеются еще и другие относительные показания к операции (возраст женщины старше 30 лет, нетяжёлые формы гестоза и т.п.).
Единственным методом, позволяющим предположить патологию пуповины, является ультразвуковое сканирование. С помощью УЗИ можно выявить аномалии пуповины, такие, как неправильное развитие сосудов (единственная артерия пуповины), истинные и ложные узлы пуповины, обвитие пуповиной. А вот длину пуповины во время беременности определить практически невозможно.
Особо надо сказать о диагностике обвития пуповины. Порой при исследовании видны только петли пуповины в области шеи, но определить, обвивают ли они шею, невозможно. В этих случаях помогает допплерометрическое исследование, в ходе которого можно изучить движение крови по сосудам — в том числе и пуповины. Кроме того во время родов используют метод кардиотокографии, который позволяет следить за числом сердечных сокращений, или выслушивают сердце¬биение плода при помощи стетоскопа.
Таким образом, во время беременности патологию пуповины можно лишь заподозрить. Однако своевременно проведенные ультразвуковые исследования помогут врачам сделать ваши роды безопасными.
Оболочечное прикрепление пуповины без предлежания сосудов при одноплодной беременности: пренатальная ультразвуковая диагностика и вопросы тактики
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
Оболочечное прикрепление пуповины (ОПП, velamentous cord insertion) – прикрепление пуповины к амниальной оболочке с фрагментом аберрантных сосудов, проходящих до плаценты в амниально-хориальном пространстве.
Частота ОПП по данным патологоанатомического исследования и по наиболее значимым пренатальным исследованиям составляет 1–1,5% при одноплодной и 6% при многоплодной беременности [1, 2].
Описывают различные типы ОПП в зависимости от наличия или отсутствия расщепления межоболочечно расположенных сосудов [3]. В руководстве М.В. Медведева оболочечное прикрепление и расщепленное прикрепление описаны как два раздельных варианта [4]. Мы в своей работе выделили два типа: фиксированный и свободный [5].
Обоснованием выделения ОПП как аномального являются результаты исследований, где отмечены повышенная частота экстренных кесаревых сечений, замедления роста плода, недоношенности, врожденных аномалий, низких баллов по шкале Апгар и отслойки плаценты [6–9].
В то же время общепринятая тактика оперативного родоразрешения является принятой только при наличии предлежания сосудов. При ОПП без наличия vasa previa отсутствует общепринятая установленная тактика времени и метода родоразрешения. Мы также не нашли работ с дифференцированным подходом к оценке исхода беременности в зависимости от ОПП.
Представляем свой опыт пренатальной диагностики оболочечного прикрепления пуповины.
Материалы и методы
Наше исследование носило характер ретроспективного. Были включены все случаи ОПП при одноплодной беременности без предлежания сосудов, выявленные нами при ультразвуковом исследовании (УЗИ) во II–III триместрах беременности и подтвержденные при родоразрешении.
Согласно рекомендациям Российской ассоциации врачей ультразвуковой диагностики в акушерстве и гинекологии, мы в своей практике определяем место прикрепления пуповины во II и III триместрах у всех пациенток с оценкой, при необходимости, области внутреннего зева с использованием цветового допплеровского картирования (ЦДК).
Прикрепление пуповины при УЗИ нами классифицируется как:
Во всех случаях при установлении краевого или ОПП уровень расположения места прикрепления относительно внутреннего зева оценивали как нижняя, средняя или верхняя треть полости матки.
Оболочечное прикрепление пуповины мы подразделяли на два типа. Фиксированный тип, когда пуповина прикрепляется к оболочкам пристеночно со стороны одного края плаценты, а сосуды, проходящие до плаценты, расположены межоболочечно, но фиксированы к стенке матки. В случаях, когда ход этих сосудов оказывается над проекцией внутреннего зева, это определялось как предлежание сосудов (vasa previa). Второй тип ОПП – свободный, когда пуповина прикреплена к амниальной оболочке с последующим свободным расщепленным ходом сосудов от пупочного ствола до плаценты.
УЗИ проводились на современных сканерах с использованием конвексного датчика RAB 2–5 МГц и применением ЦДК.
Результаты
Частота выявления ОПП в нашем исследовании составила 0,73% (21/2872). Средний возраст пациенток был 24 года (интервал 22–30 лет), срок гестации при установлении диагноза составил в среднем 29 нед (интервал 21–34 нед). Во всех наблюдениях при УЗИ определен один плод без видимой патологии (только в одном наблюдении дополнительно у плода была выявлена правая дуга аорты), параметры фетометрии, толщина, структура плаценты соответствовали гестационному сроку, сердечная деятельность и количество вод нормальные. В одном наблюдении была выявлена двудолевая плацента. В таблице 1 представлены результаты УЗИ и исходы беременности у пациенток, включенных в исследование.
| № наблю- дения | Срок беременности при УЗИ (нед, день) | Беременность / роды / дети | Плацента: расположение / отношение к зеву | Пуповина: тип ОПП / уровень прикрепления | Исход беременности: срок / метод / пол / масса тела / шкала Апгар, развитие |
|---|---|---|---|---|---|
| 1 | 26 | 2 / 1 / 1 | Передняя / ко дну | Пристеночный / средняя треть | 38,5 / КС / жен / 2850 г / 7–8 баллов, норма |
| 2 | 21 | 3 / 0 / 0 | Справа по ребру / ко дну | Пристеночный / средняя треть | 39,1 / муж / 3250 г / 8–9 баллов, норма |
| 3 | 22 32,4 | 2 / 2КС / 2 | Передняя / ко дну | Пристеночный / средняя треть | 38,5 / КС / муж / 3630 г / 7–8 баллов, норма |
| 4 | 27 32 | 2 / 1КС / 1 | Передняя / ко дну | Пристеночный / верхняя треть | 39,6 / 3050 г / норма |
| 5 | 33 | 1 / 0 / 0 | Две доли: передняя и задняя / ко дну | Свободный / средняя треть | 37 / КС / муж / 2800 г / 8–9 баллов, норма |
| 6 | 33 | 1 / 1 / 1 | Задняя / ко дну | Свободный / средняя треть, 20 мм | 39 / муж / 3100 г / 7–8 баллов, норма |
| 7 | 32,2 | 1 / 0 / 0 | Передняя справа / ко дну | Свободный / средняя треть, 30 мм | 38 / КС / 3250 г / норма |
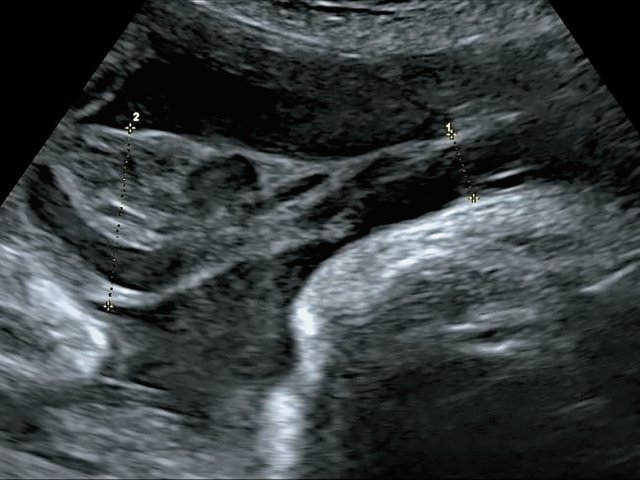
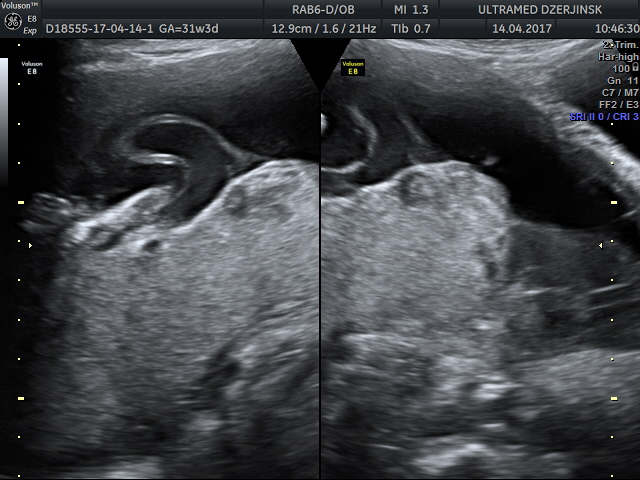
В четырех наблюдениях (№ 1–4 по таблице) при УЗИ выявлен тип фиксированного пристеночного ОПП с расположением места прикрепления в средней трети полости матки. Длина аберрантных сосудов была в пределах 10–55 мм (рис. 1).
Во всех этих случаях родоразрешение произошло в доношенные сроки 37–39,1 нед. Родоразрешение естественным путем имело место в 2 случаях в 39 и 39,1 нед. Также в 2 случаях родоразрешение проведено методом кесарева сечения в плановом порядке, из них в одном – по поводу наличия двух кесаревых сечений в анамнезе, а в другом по желанию семьи. Исходы для плодов и матерей во всех наблюдениях нормальные.
Рис. 1. Наблюдения № 1–4. Отображены различные картины фиксированного пристеночного типа ОПП, сроки беременности 21–26 нед.
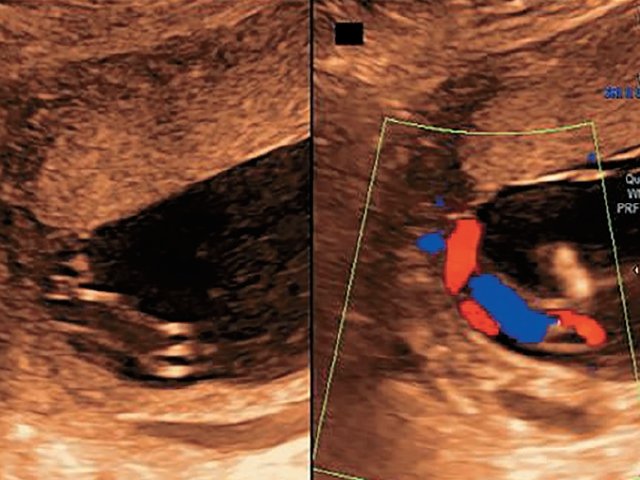
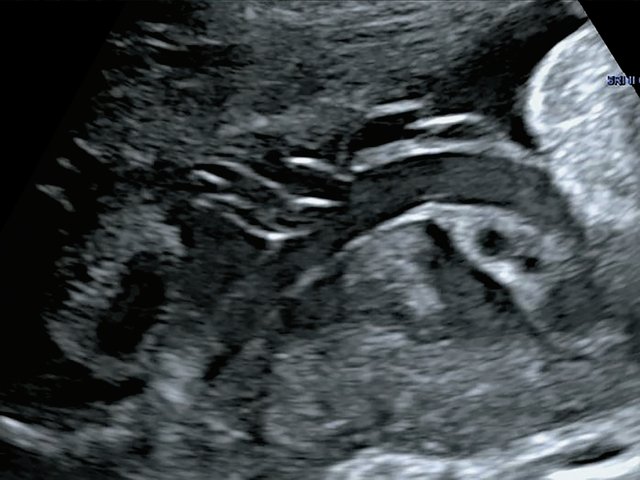
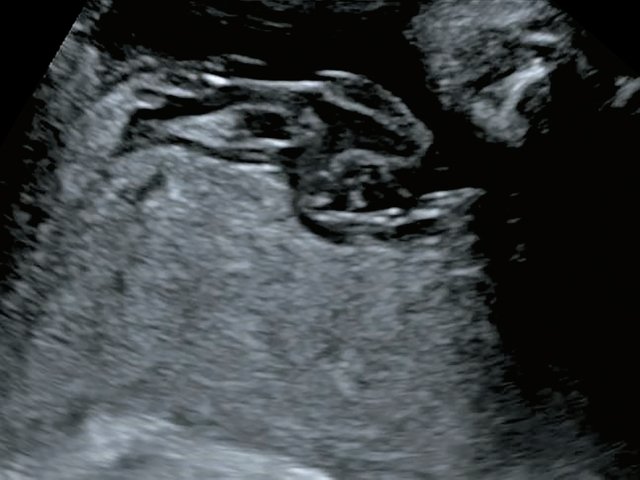
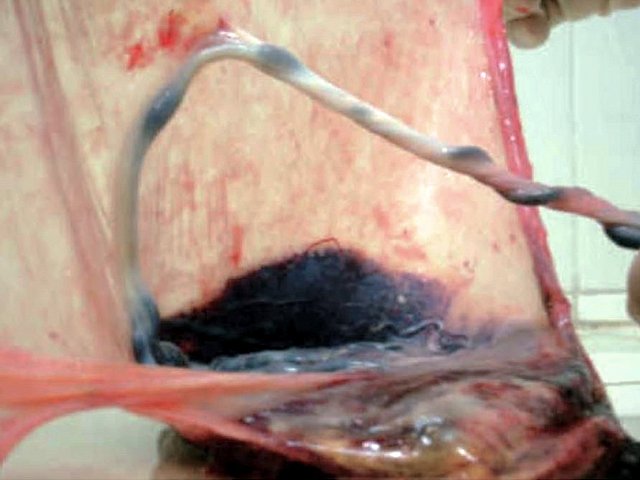
В одном наблюдении (№ 5) было выявлено наличие двудолевой плаценты с расположением долей по передней и задней стенкам матки ближе ко дну. У места прикрепления к плаценте сегмент пуповины был расширен и уплощен (рис. 2). При детальном исследовании этого сегмента выявлен расщепленный ход сосудов, идущих от ствола пуповины до долей плаценты. Длина аберрантных сосудов была в пределах 70–80 мм (рис. 3).
Рис. 2. Наблюдение №5. Виден сегмент нормальной картины ствола пуповины (1) и расширенный уплощенный сегмент (2) ближе к плаценте, беременность 33,5 нед.
Рис. 3. Наблюдение №5. Отображен расщепленный ход сосудов пуповины (длина аберрантных сосудов 70–80 мм) при свободном типе ОПП в серошкальном изображении.
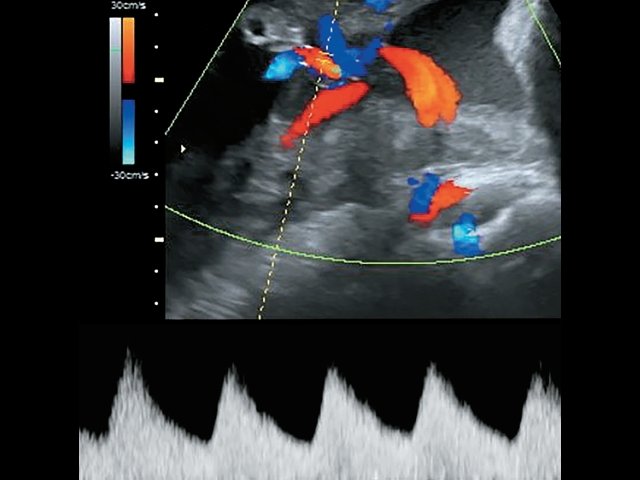
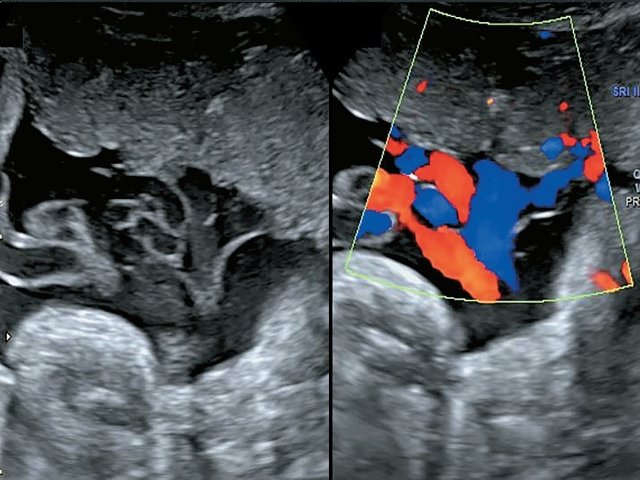
Использование импульсной и цветовой допплерометрии позволило точно идентифицировать сосуды. Отмечался ход двух раздельных ветвей вены от передней и задней долей, а также выявлен ход двух артерий к передней доле и одной артерии – к задней (рис. 4). В 37 нед пациентка была родоразрешена методом кесарева сечения в плановом порядке. Плод мужского пола, масса тела 2800 г, оценка по шкале Апгар 8-9 баллов, без видимой патологии (на момент написания статьи развитие ребенка соответствует возрасту).
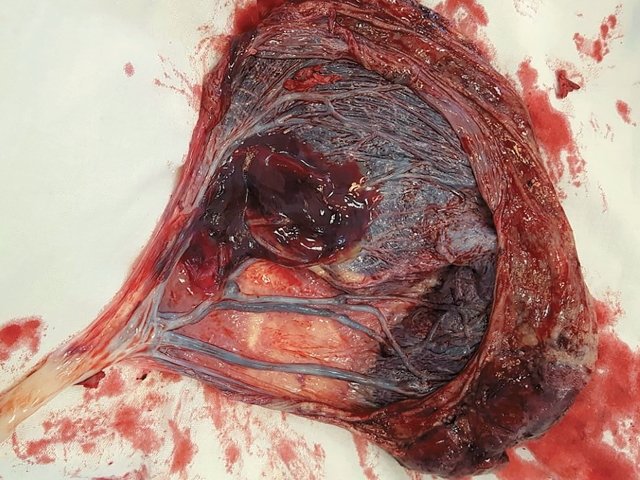
Послеродовой визуальный осмотр плаценты подтвердил полученную при УЗИ картину двудолевой плаценты, ОПП и раздельный ход межоболочечно расположенных сосудов, не защищенных вартоновым студнем, к обеим долям плаценты (рис. 5).
Рис. 4. Наблюдение №5. Отображен расщепленный ход сосудов пуповины с применением цветового и импульсного допплеровского картирования.
Рис. 5. Наблюдение №5. Картина плаценты после кесарева сечения. Виден расщепленный свободный ход сосудов пуповины к поверхности двух плацентарных долей.
Еще в двух других наблюдениях (№ 6 и 7) также был выявлен тип свободного ОПП, но длина аберрантных сосудов составила максимально 30 мм (рис. 6, 7). В одном случае первородящая пациентка родоразрешена в 38 нед методом кесарева сечения в плановом порядке, а в другом повторные роды произошли естественным путем в 39 нед. Исходы благоприятные.
Рис. 6. Наблюдение №6. Отображено прикрепление к поверхности плаценты расщепленных свободно расположенных сосудов пуповины (свободный тип ОПП с длиной аберрантных сосудов до 30 мм), беременность 36,2 нед.
Рис. 7. Наблюдение №7. Также виден расщепленный ход сосудов пуповины над поверхностью плаценты, беременность 34,4 нед.
W. Sepulveda и соавт. [8] сделали вывод, что двухмерный ультразвук с использованием ЦДК должен быть методом выбора для скрининга ОПП внутриутробно. Подчеркивается, что включение визуализации места прикрепления пуповины в протокол ультразвукового сканирования II триместра потенциально может выявить значительное число беременностей, подверженных риску развития акушерских осложнений.
Типично в работах, посвященных ОПП [15], эта патология представляется в виде пуповины, прикрепленной к оболочкам пристеночно с одной стороны от плаценты, с сосудами, проходящими до плаценты, расположенными межоболочечно и фиксированно к стенке матки (рис. 8). В своей практике этот тип мы отмечали как фиксированный. Одним из грозных осложнений этого типа ОПП является предлежание сосудов пуповины (vasa previa), когда сосуды проходят над проекцией внутреннего зева.
Рис. 8. Отображена картина пристеночного типа ОПП [15].
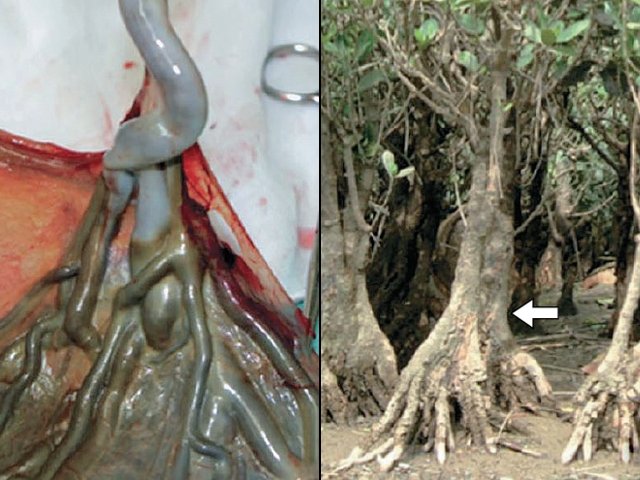
Другую картину ОПП опубликовали T. Kuwata и соавт. в 2012 г. [16]. Ими был предложен «mangrove sign» («признак мангрового дерева») (рис. 9) для пренатальной диагностики ОПП.
Рис. 9. «Mangrove sign»: картина этого признака после родов и особенность роста мангрового дерева – надземное расположение корневых отростков [16].
Считается, что причинами этих осложнений при аномальном прикреплении пуповины являются возможная компрессия, перегиб и разрыв аберрантных сосудов и ремоделирование сосудов плаценты, которое влияет на распределение маточно-плацентарного кровотока [17].
В то же время последний систематический обзор и метаанализ работ [2], посвященных прикреплению пуповины и исходу беременности, показал наличие статистически значимой связи ОПП только с повышением частоты экстренного кесарева сечения. Показаниями к этому являются частые аномалии сердцебиения плода, что, как считается, вызвано сжатием сосудов, не защищенных вартоновым студнем в случаях ОПП. Относительно других осложнений в этом анализе сделан вывод, что ограниченное количество включенных исследований, вариация в схемах исследования и разница в определении критериев аномального прикрепления пуповины в разных исследованиях препятствовали точному сравнению. Подчеркнута необходимость дальнейших исследований для определения влияния антенатальной идентификации аномального прикрепления пуповины на улучшение исходов для матери и плода.
Такие результаты, видимо, и являются причиной того, что нет установленной тактики родоразрешения при ОПП, в отличие от предлежания сосудов, когда тактика однозначно требует проведения кесарева сечения.
Мы также не нашли работ с дифференцированным подходом к оценке исхода беременности в зависимости от свободного или фиксированного типа ОПП.
С точки зрения выбора тактики ведения беременности при аномальном прикреплении пуповины заслуживает внимания работа J. Hasegava и соавт. [6]. Авторы предлагают оценивать при ОПП уровень прикрепления пуповины относительно от внутреннего зева: в верхней, средней и нижней трети полости матки. Верификация связи между плацентой, прикреплением пуповины и местом разрыва мембраны определяется простым визуальным осмотром после родов.
В этом исследовании показано, что расположение ОПП в нижней трети полости матки, ниже предлежащей части, было значимо связано с аномальными признаками на кардиотокограмме и экстренным кесаревым сечением; в то же время расположение ОПП в верхней или средней трети осложнения родов было нечастым и статистически достоверно не отличалось от случаев нормального прикрепления пуповины.
Хочу поделиться своим наблюдением.
Если есть атипичное расположение сосудов пуповины, и они отходят от верхнего полюса плаценты, то вероятность развития проблемы в родах больше в 3 периоде.
А вот если сосуды пуповины находятся перед предлежащей частью плода, то врач УЗД, насколько это в его возможностях, должен предупредить акушера.
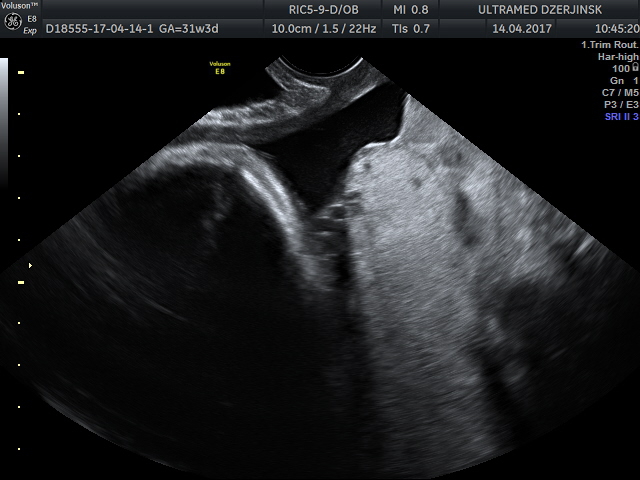
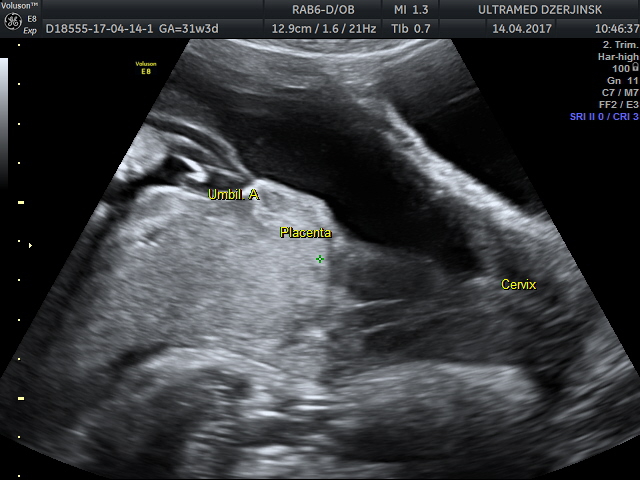
Случай 1. беременная 36 лет. Роды 3. Срок 31 неделя. Плановое УЗИ. ( до меня смотрели 3 врача с большим опытом работы, в т.ч. работающие в акушерском стационаре). Справедливости ради, надо сказать, что ситуация прояснилась только при осмотре TV.
Предлежащая часть плода находится высоко над входом в малый таз. Имеется низкое расположение плаценты.
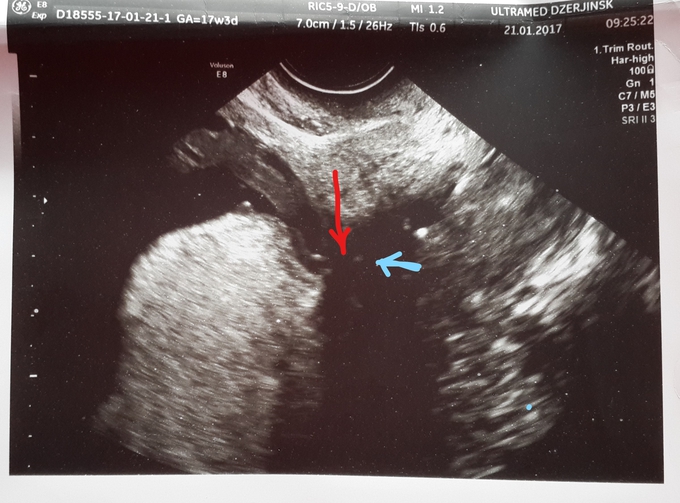
Плацента по задней стенке матки и зона отхождения сосудов пуповины плохо визуализируется за головкой плода.
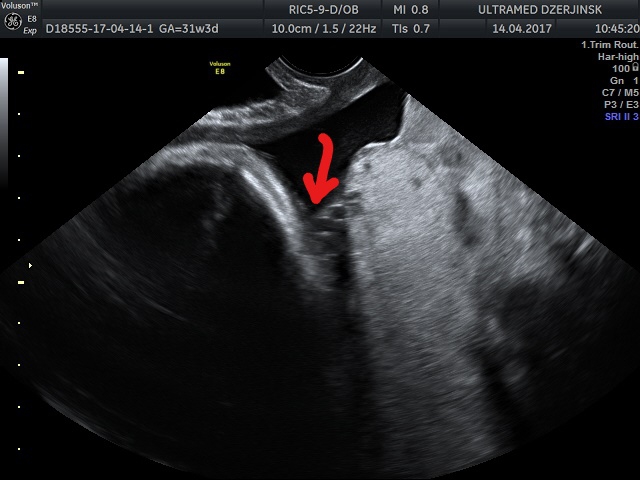
Область внутреннего зева ( голубая стрелка), отхождение сосудов пуповины от плаценты ( красная стрелка).
Представьте себе ситуацию на ночном дежурстве при необходимости проведения амниотомии в родах, если акушер не предупрежден врачом УЗД.
Т.о. указав в протоколе особенность отхождения сосудов пуповины, мы вносим посильный вклад в профилактику осложнений в родах.
Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины
Общая информация
Краткое описание
Утвержден Протоколом заседания Экспертной комиссии
по вопросам развития здравоохранения МЗ РК
№23 от 12 декабря 2013 года
Предлежание пуповины – ситуация, когда петли пуповины расположены ниже предлежащей части плода при целом плодном пузыре, а выпадение пуповины – при отсутствии плодного пузыря.
Длинной принято считать пуповину более 70 см.
Название протокола: Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины
Код протокола:
Коды МКБ-10:
069 Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины:
069.0 Роды, осложнившиеся выпадением пуповины.
069.1 Роды, осложнившиеся обвитием пуповины вокруг шеи со сдавлением.
069.2 Роды, осложнившиеся запутыванием пуповины (запутывание пуповиной двойни в одном амниотическом пузыре, узел пуповины).
069.3 Роды, осложнившиеся короткой пуповиной.
069.4 Роды, осложнившиеся предлежанием сосуда (vasapraevia).
069.5 Роды, осложнившиеся повреждением сосудов пуповины (ушиб пуповины, гематома пуповины, тромбоз сосудов пуповины).
069.8 Роды, осложнившиеся другими патологическими состояниями пуповины.
069.9 Роды, осложнившиеся патологическим состоянием пуповины неуточненным.
Р02 Поражение плода и новорожденного, обусловленные осложнениями со стороны плаценты, пуповины и плодных оболочек (выпадение пуповины, другие сдавления пуповины (узел и др.), другие и неуточненные состояния пуповины (короткая и др.)
Дата разработки протокола: 18.04.2013
Сокращения, используемые в протоколе:
ПС – перинатальная смертность
ВП – выпадение пуповины
ОП – обвитие пуповины
ВПР – врожденные пороки развития
ЗРП – задержка развития плода
Категория пациентов: беременные женщины, роженицы.
Пользователи протокола: врачи акушер-гинекологи, сонографисты, неонатологи, акушерки.
Гастрошизис. Омфалоцеле (Экзомфалоз)
Общая информация
Краткое описание
Гастрошизис – аномалия развития, при которой в результате раннего нарушения органогенеза органы брюшной полости из-за врожденного дефекта передней брюшной стенки в той или иной степени развиваются вне туловища эмбриона, что влечёт за собой не только неправильное развитие этих органов, но и дефекты формирования как брюшной полости, так и грудной клетки.
Омфалоцеле или грыжа пупочного канатика (ГПК) – вид врожденного дефекта передней брюшной стенки в области пупочного кольца, при котором петли кишечника, печень и, иногда, другие органы выходят за пределы брюшной полости в грыжевом мешке (амниоперитонеальная мембрана).
Омфалоцеле обусловлено дефектом развития мышц передней брюшной стенки.3
Соотношение кодов МКБ-10 и МКБ-9
Дата разработки протокола: 2016 год.
Категория пациентов: новорожденные.
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Гастрошизис:
· Простая форма (изолированный порок 83,1%) – без висцероабдоминальной диспропорции (40 – 67,8%) или с висцероабдоминальной диспропорцией (9 – 15,3%);
· Осложненная форма (сочетанные пороки развития, дородовые осложнения со стороны ЖКТ – 16,9%) – без висцероабдоминальной диспропорции (4 – 6,7%) или с висцеро-абдоминальной диспропорцией (6 –10,2%).
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ [4]
Диагностические критерии
В пренатальном периоде:
Жалобы и анамнез: наличье в семье рождения детей с пороками развития и хромосомными аномалиями.
Лабораторные исследования: нет специфических тестов.
· Пренатальное кариотипирование для исключения сочетанных пороков и хромосомных аномалий, обнаружение которых значительно ухудшает прогноз. Наиболее часто среди хромсомных аномалий регистрируются трисомии 18 и 13. Частота хромосомных дефектов при омфалоцеле зависит от состава грыжевого содержимого и увеличивается в случаях небольших размеров омфалоцеле, содержащего только петли кишечника. Если в состав грыжевого содержимого входит печень, то вероятность хромосомных аномалий ниже, но не исключается.
· В крови беременной может сопровождать повышения уровня альфо-фетопротеина.
Инструментальные исследования:
· УЗД плода более 12 – 14 недель, во II триместре.
Гастрошизис диагноз может быть установлен при обнаружении образования неправильной формы, с не ровными контурами, тесно примыкающего к передней брюшной стенке. При этом сосуды пуповины интактны, не связанные с ивентерированными органами. Пуповина прикреплена непосредственно к передней брюшной стенке. Окончательно потвердить диагноз позволяет цветное доплеровское картирование с определением кровотока в пуповине.
Омфалоцеле Диагноз может быть установлен при обнаружении образования округлой и овальной формы формы, заполненного органами брюшной полости и примыкающего к передней брюшной стенке. Пуповина прикрепляется непосредственно к грыжевому мешку, что достаточно легко идентифицировать при использовании цветового допплеровского картирования [4].
Планирование родоразрешения по результатам УЗД плода и кариотипа (C).
Диагностический алгоритм: нет.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [5,9,15,18, 1]
Диагностические критерии:
Жалобы и анамнез:
При гастрошизисе – при рождении диагноз устанавливается при первичным осмотре новорожденного. Органы брюшной полости, не покрытые брюшиной, эвентерируют через дефект передней брюшной стенки, расположенной справа от нормально сформированной пуповины и отделенное от нее узким кожным мостиком. Чаще всего вне брюшной полости обнаруживают петли тонкой и толстой кишок, реже яичники у девочек или крипторхированные яички мальчиков. Петли кишечника как правило делятированы, укорочены, регидны, багрово-синюшного цвета, стенка их утолщена. Не редко эвентерированные органы представлены недифференцированным конгломератом и покрыты плотным фибринозным наложением.
Физикальное обследование и лабораторные исследования: изменений специфичных для данного порока как правило, не бывают.
Инструментальные обследования:
· Рентгенологические метод исследования – на рентгенограмме в боковой поверхности органов брюшной полости – наличие располагающих за пределами передней брюшной стенки в основании пуповины – ячеистых полостей, обусловленных перемещенными кишечными петлями;
· УЗИ – выявляется находящихся в грыжевом мешке органов брюшной полости (в частности печени);
· ЭхоКГ – в большинстве случаев имеются ОАП и открытое овальное окно, через которые осуществляется сброс крови справа налево.
Диагностический алгоритм: (схема)
Перечень основных диагностических мероприятий:
· общий анализ крови;
· определение газов крови;
· общий анализ мочи;
· коагулограмма;
· развернутый биохимический анализ крови (определения общего белка, мочевины, остаточного азота, АЛТ, АСТ, глюкозы, билирубина, калия, натрия, тимоловая проба);
· определения группы крови и резус фактора;
· ИФА на HBsAg и HCV total;
· ИФА на ВИЧ;
· ЭКГ;
· Нейросонография.
Перечень дополнительных диагностических мероприятий:
· исследование крови на стерильность с изучением морфологических свойств и идентификацией возбудителя и чувствительности к антибиотикам на анализаторе;
· ИФА на цитомегаловирус;
· ИФА на микоплазмоз;
· ИФА на герпес IgM;
· иммунограмма;
· ангиопульмонография;
· бронхография.
Дифференциальный диагноз
| Признак | Омфалоцеле | Гастрошизис |
| Локал зация дефекта | Пупочное кольцо | Справа от пупочного кольца |
| Пуповина | Входит в состав оболочки грыжи | Правильно расположена и сформирована |
| Размеры дефекта | Варьируют | Обычно менее 4 см |
| Грыжевой мешок | Имеет место, но может быть поврежден и представлен в виде лоскутов по краям дефекта | Отсутствует |
| Эвентерированные органы | Петли тонкой и толстой кишки, желудок, печень, селезенка, мочевой пузырь, внутренние половые органы | Петли тонкой и толстой кишки, редко внутренние органы |
| Внешний вид эвентерированных петель кишечника | Обычно нормальный | Матовые, расширенные, утолщены, укорочены, могут быть наложения фибрина |
| Риск ишемии кишечника | Низкий | Высокий |
| Сочетание аномалии | Часто | Редко |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Альбумин (Albumin) |
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Ванкомицин (Vancomycin) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Имипенем (Imipenem) |
| Калия хлорид (Potassium chloride) |
| Кальция глюконат (Calcium gluconate) |
| Кальция хлорид (Calcium chloride) |
| Кетамин (Ketamine) |
| Клавулановая кислота (Clavulanic acid) |
| Комплекс аминокислот для парентерального питания (Complex of amino acids for parenteral nutrition) |
| Магния сульфат (Magnesium sulfate) |
| Метамизол натрия (Metamizole) |
| Метронидазол (Metronidazole) |
| Морфин (Morphine) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Пипекурония бромид (Pipekuroniyu bromide) |
| Рокситромицин (Roxithromycin) |
| Севофлуран (Sevoflurane) |
| Суксаметония йодид (Suxamethonium iodide) |
| Тикарциллин (Ticarcillin) |
| Тримеперидин (Trimeperidine) |
| Фентанил (Fentanyl) |
| Флуконазол (Fluconazole) |
| Хлорамфеникол (Chloramphenicol) |
| Цефазолин (Cefazolin) |
| Цефоперазон (Cefoperazone) |
| Цефтазидим (Ceftazidime) |
| Цефуроксим (Cefuroxime) |
| Эпинефрин (Epinephrine) |
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [5,9,15,18, 1]
Тактика лечения [1,2,5-11]: восстановлением целостности передней брюшной стенки.
Цель лечения: нормализация функции сердечно – легочной системы и погружение органов в брюшную полость с восстановлением целостности переней брюшной стенки.
Немедикаментозное лечение:
Стабилизация состояния новорожденного после рождения
В родильном зале:
Необходимые условия для адекватной стабилизации новорожденного:
· При рождении ребенка из группы риска по развитию ВПР на роды вызываются наиболее подготовленные сотрудники, владеющие современными знаниями и навыками проведения реанимации у новорожденных при рождении (УД – D);
· В желудок необходимо установить желудочный зонд с большим количеством отверстии для эвакуации содержимого (УД – D);
· Детям с низкой оценкой по шкале Апгар (1-3 балла) могут быть необходимы реанимационные мероприятия (УД – D);
· Постановка пупочного венозного катетера может представлять трудности вследствие измененного положения сердца и печени, поэтому при возможности используйте катетер-линию, центральный венозный катетер, заводимый через периферическую вену;
· На область грыжевого мешка накладывают пластиковую (полиэтиленовую) термоизолирующаю повязку или сухую ватно-марлевую повязку (УД – D).
Транспортировка (УД – D)
Транспортировка новорожденного с гастрошизисом на всех этапах (из родильного зала в ПИТ, ОАРИТ, из родильного дома в стационар) осуществляется только после стабилизации показателей гемодинамики и дыхания.
Оценку риска транспортировки новорожденного можно провести используя формулу Красного креста [7]
Fr x PaCO2xFiO2xMAPx100/ PaO2x6000, где
Fr – частота вентиляции
PaCO2 – парциальное давление углекислого газа в артериальной крови пациента
PaO2 – парциальное давление кислорода в артериальной крови пациента
FiO2 – фракция вдыхаемого кислорода
MAP – среднее давление в дыхательных путях
Оценка риска:
до 10 баллов – транспортировку можно проводить
10 – 20 баллов требуется наблюдение и коррекция интенсивной терапии в течении 30 – 60 мин
Выше 20 баллов – риск летальности во время транспортировки ребенка очень высокий
Минимальная оценка =0,2 балла; максимальная оценка=65 баллов.
При всех нормальных показателях оценка по шкале приблизительно равна 1 баллу.
Принципы безопасной транспортировки: (УД – D)
· в транспортном кювезе с ИВЛ, с параметрами вентиляции подобранные до транспортировки ребенка;
· проведение мониторинга витальных функции (ЧСС, ЧД, температуры, сатурации);
· осуществление инфузионной терапии, введение инотропных и вазоактивных, седативных препаратов (см. таблица – 6).
Предоперационная подготовка:
Длительность предоперационной подготовки зависит от размеров грыжи, ее содержимого, целостности оболочек и сопутствующих пороков развития.
Если содержимым грыжи является кишечник и грыжевые ворота узкие (1-2 см) то длительность предоперационной подготовки не должна превышать 12 ч. В этой ситуации создаются условия для ущемления кишечных петель и могут возникнуть явления кишечной непроходимости. Новорожденному проводят катетеризацию центральной вены и начинают инфузионную терапию из расчета 3-5 мл/кг/час 5-10% раствором глюкозы с электролитами, назначают антибиотики.
Медикаментозное лечение [1,2,6]:
Обезболивание (УД – D)
До операции показано инфузионное введение седативных, обезболивающих или миорелаксирующих препаратов:
· Диазепам 0,1 мг/кг/час
· Тримеперидин 0,1– 0,2 мг/кг/час
· Фентанил 1 – 3 мкг/кг /час (для предотвращения симпатической легочной вазоконстрикции в ответ на серьезные внешние воздействия (такие, как санация трахеи).
Послеоперационное обезболевание: внутривенная постоянная инфузия фентанила 5-10мкг/кг/час в сочетании ацетаминофеном ректально в разовой дозе 10-15 мг/кг 2-3 раза в сутки или метамизолом натрия 5-10 мг/кг 2-3 раза;
· Дозировка анальгетиков и длительность введения подбираются индивидуально в зависимости от выраженности болевого синдрома (D)
· При дисинхронизации ребенка с аппаратом ИВЛ вводятся седативные препараты:
Антибактериальная терапия [6,7] (УД – D)
Всем новорожденным антибактериальную терапию следует начинать сразу после рождения до полного исключения возможной реализации тяжелой бактериальной инфекции (сепсис, пневмония, нагноение послеоперационной раны).
· При эмпирическом лечении в качестве «стартовой терапии» схема должна включать 2 антибиотика широкого спектра действия [1,5,10].
Выбор антибактериальных препаратов.
| Антимикробные химиопрепараты | Показания к применению |
| Препараты «стартовой» терапии | |
| Антибиотики: Цефалоспорины I-II поколения Аминопенициллины Макролиды (по показаниям) | Инвазивный – с целью профилактики тяжелой бактериальной инфекции (пневмоний, сепсиса), как монотерапия, так и в комбинации. |
Аминогликозиды II-III поколения
Карбапенемы (имипенем, меропенем)
«Препаратами резерва» при лечении ВПР легких у новорожденных служат карбапенемы, которые при проведении эмпирической терапии назначаются в случаях неэффективности предшествующего лечения или по витальным показаниям.
В каждом неонатальном отделении должны разрабатываться собственные протоколы по использованию антибиотиков, основанных на анализе спектра возбудителей, вызывающих ранний сепсис.
Антибактериальные препараты для лечения инфекций у доношенных новорожденных (УД – D) [10]
| Препараты | Суточная доза для парентерального введения (кроме макролидов) | |
| Аминопенициллины | ||
| Ампициллин | 50 –100 мг/кг в 3 введения | |
| Амоксициллин /клавуланат | 50 мг/кг в 3 введения | |
| Ингибиторзащищенные пенициллины с антисинегнойным действием | ||
| Тикарциллин/клавуланат | 50 мг/кг в 3 введения | |
| Цефалоспорины 1–2 поколения | ||
| Цефазолин | 50 –100 мг/кг в 3 введения | |
| Цефуроксим натриевая соль | 50 –100 мг/кг в 2 введения | |
| Цефалоспорины 3 поколения | ||
| Цефтазидим | 50 –100 мг/кг в 3 введения | |
| Цефоперазон | 50 –100 мг/кг в 2 введения | |
| Карбапенемы | ||
| Имипенем | 60 мг/кг в 3 введения | |
| Гликопептиды | ||
| Ванкомицин | 60 мг/кг в 2 введения | |
| Линкозамиды | ||
| Клиндамицин | 25 мг/кг в 3 введения | |
| Макролиды для приема внутрь | ||
| Спирамицин | 15 тыс. Ед/кг в 2 приема | |
| Рокситромицин | 5–8 мг/кг в 2 приема | |
| Азитромицин | 10 мг/кг в 1 прием | |
| Препараты других групп | ||
| Хлорамфеникол | 80–100 мг/кг в 2 введения | |
| Метронидазол | 30 мг/кг в 3 введения | |
Противогрибоковая терапия (УД – D) [4]:
Со 2-3 суток жизни назаначается протвогрибковый препарат:
· Флуконазол в дозе 3мг/кг два раза в неделю в течение 6 недель. В отделениях с высокой частотой инвазивных грибковых инфекций рекомендуется проводить профилактическое лечение.
Инфузионная терапия (УД – D) [1,2,6,7,8]:
· У большинство новорожденных должно быть начато внутривенное введение жидкостей по 70-80 мл/кг в день. Объем инфузионной терапии может быть очень вариабельным, но редко превышает 100 – 150 мл/кг/сут;
· У новорожденных объем инфузии и электролитов должен рассчитываться индивидуально, допуская 2,4-4% потери массы тела в день (15% в общем) в первые 5 дней;
· Прием натрия должен быть ограничен в первые несколько дней постнатальной жизни и начат после начала диуреза с внимательным мониторингом баланса жидкости и уровня электролитов.
Если есть гипотензия или плохая перфузия 10 – 20 мл/кг 0,9% NaCl следует вводить один или два раза (УД – D) [4].
Расчет необходимого объема электролитов (УД – А) [1,7,8]:
Введение натрия и калия целесообразно начинать не ранее третьих суток жизни, кальция с первых суток жизни.
Расчет дозы натрия:
· Потребность в натрии составляет 2 ммоль/кг/сутки
· Гипонатрийемия 150 ммоль/л, опасно > 155 ммоль/л
· 1 ммоль (мЭкв) натрия содержится в 0,58 мл 10% NaCl
· 1 ммоль (мЭкв) натрия содержится в 6,7 мл 0,9% NaCl 1 мл 0,9% (физиологического) раствора хлорида натрия содержит 0,15 ммоль Na.
Коррекция гипонатриемии (Na 6,0 ммоль/л (при отсутствии гемолиза), опасно > 6,5 ммоль/л (или если на ЭКГ имеются патологические изменения)
· 1ммоль (мЭкв) калия содержится в 1 мл 7,5% KCl
· 1 ммоль (мЭкв) калия содержится в 1,8 мл 4% KCl
V (мл 4% КCl) = потребность в К+(ммоль) ×mтела×2
Расчет дозы кальция:
· Потребность в Са++у новорожденных составляет 1– 2 ммоль/кг/сутки
· Гипокальцийемия 1,25 ммоль/л (ионизированный Са++)
· 1 мл 10% хлорида кальция содержит 0,9 ммоль Са++
· 1 мл 10% глюконата кальция содержит 0,3 ммоль Са++
Расчет дозы магния:
· Потребность в магнии составляет 0,5 ммоль/кг/сут
· Гипомагниемия 1,15 ммоль/л, опасно > 1,5 ммоль/л
· 1 мл 25% магния сульфата содержит 2 ммоль магния
Поддерживайте необходимый уровень артериального давления с помощью адекватной объемной нагрузки
· Восполнение ОЦК при гипотензии рекомендуется проводить 0,9% раствором хлорида натрия по 10 – 20 мл/кг, если была исключена дисфункция миокарда (коллоидные и кристаллоидные растворы) [5,11] (УД – D) и инотропных препаратов [5] (УД – D):
· Эпинефрин 0,05 – 0,5 мкг/кг/мин.
Потребность новорожденных в электролитах при проведении парентерального питания (А) [7, 8]
| Ион | Сроки начала ведения | Источник | Перевод в систему СИ (мгэкв в ммоль) | Количество раствора, содержащее 1 ммоль | Физиологическая потребность суточная |
| К | 2-3 с.ж | 4% КСL-0,54 ммоль/мл 7,5% KCL – 1 ммоль/мл 10% KCL – 1,35 ммоль/мл | Для К 1 мэкв=1ммоль | 1,85 мл 4% KCL=1 ммоль | 1-2-3 ммоль/кг. Повторное введения фуросемида 3-4 ммоль/кг |
| К (мл 4%)= ФП (1-2-3-4 ммоль/кг)х масса в кг х1,8 | |||||
| Ca | Конец 1-х с.ж. профилактика ранней гипокальциемии | 10% Ca глюконат- 0,45 мэкв/мл (0,23ммоль/мл) 10% Са хлорид-0,136 мэкв/мл | Для Ca 1 мэкв=0,5 ммоль/л | 4,4 мл 10% | |
Послеоперационное введение (УД – D)
Инфузионная терапия проводится в объемах, превышающих физиологическую потребность, так как после операции продолжается значительная потеря жидкости и белка в просвет кишки и брюшную полость. В связи с этим показаны переливания коллоидных препаратов для поддержания коллоидно-осмотического давления плазмы в нормальных пределах.
Альбумин. 5 % раствор альбумина является изоонкотическим, то есть имеет одинаковое с плазмой онкотическое давление. Введение данного препарата снижает вязкость крови, улучшает микроциркуляцию.
· Введение 5 % раствора альбумина – нежелательно при отеке мозга и других состояниях, когда противопоказаны инфузии большого количества жидкости.
· 10 % раствор альбумина является слабым гиперонкотическим белковым раствором, который способен поддерживать онкотическое давление крови. При его применении в циркуляторное русло привлекается межтканевая жидкость и удерживается в нем, что сопровождается повышением и стабилизацией давления.
· 20 % раствор альбумина является гиперонкотическим инъекционным средством. При применении высококонцентрированного раствора альбумина, в раннем послеоперационном периоде у новорожденных с шоком нежелательных эффектов не наблюдается. Низкий объем волемической нагрузки при использовании 20% альбумина позволяет адекватно производить коррекцию электролитных нарушений, а также максимально рано начинать частичное парентеральное питание для восполнения энергетических затрат. У детей дозу препарата устанавливают индивидуально, с учетом показания, клинического состояния и массы тела пациента.
Рекомендуемая разовая доза составляет 0, 5 – 1 г/кг. Препарат можно применять у недоношенных грудных детей.
В ближайшее время после операции при отсутствии противопоказаний следует начать парентеральное питание, потребность в котором может сохраняться на срок от нескольких недель до нескольких месяцев.
Парентеральное питание: Объем жидкости рассчитывается с учетом (баланса жидкости; диуреза; динамики массы тела; уровня натрия. Уровень натрия должен поддерживаться на уровне 135 –145 ммоль/л.
Углеводы – обязательный компонент парентерального питания независимо от срока гестации и массы тела при рождении. 1 г глюкозы содержит 3,4 ккал.
Эндогенно глюкоза вырабатывается 8 мг/кг/мин у доношенных и 6 мг/кг/мин у недоношенных. В случае переносимости углеводной нагрузки (уровень глюкозы в крови не более 8 ммоль/л) углеводную нагрузку следует увеличивать ежедневно на 0,5-1 мг/кг/мин, но не более 12 мг/кг/мин. Контроль безопасности и эффективности дотации глюкозы осуществляется путем мониторирования уровня глюкозы в крови. Если уровень глюкозы в крови составляет от 8 до 10 ммоль/л, углеводную нагрузку не следует увеличивать.
Если уровень глюкозы в крови пациента остается
*белковая нагрузка не изменяется до достижения объема энтерального питания 50 мл/кг/сут
Жиры – 1 г жира содержит 10 ккал. При применении жировых эмульсии необходимо принимать во внимание следующие обстоятельства: наименьшее число осложнений вызывает применение 20% жировой эмульсии. Инфузия жировой эмульсии должна проводиться равномерно и постоянно в течение суток. Если инфузия жировой эмульсии проводится в общий венозный доступ, следует соединять инфузионные линии максимально близко к коннектору катетера, при этом необходимо использовать фильтр для жировой эмульсии. Системы, через которые производится инфузия жировой эмульсии, необходимо защищать от света. Не следует добавлять раствор гепарина в жировую эмульсию.
Контроль безопасности и эффективности дотации жиров: контроль безопасности вводимого количества жиров проводится на основании контроля концентрации триглицеридов в плазме крови 1 раз в сутки и после изменения скорости введения. При невозможности контролировать уровень триглицеридов следует проводить тест на прозрачность сыворотки. За 2-4 ч до анализа необходимо приостановить введение жировых эмульсий. В норме уровень триглицеридов не должен превышать 2,26 ммоль/л (200 мг/дл). Если уровень триглицеридов выше допустимого, следует уменьшить дотацию жировой эмульсии на 0,5 г/кг/сут.
Ограничения для введения жировых эмульсий:
· При персистирующей легочной гипертензии дотация жировых эмульсий не должна превышать 2 г/кг/сут;
· У пациентов с тяжелой идиопатической тромбоцитопенией должна быть исследована сывороточная концентрация триглицеридов и снижена доза парентеральных липидов;
· При наличии гипербилирубинемии, требующей проведения фототерапии, следует избегать высоких доз липидов (>2г/кг/сут). Липиды сами не вытесняют билирубин, но свободные жирные кислоты вытесняют билирубин из связи с альбумином. В то же время было показано, что раннее введение липидов не увеличивает клинически значимое развитие желтухи. Инфузия жировых эмульсий должна быть отменена при тяжелой гипербилирубинемии, требующей проведения операции заменного переливания крови;
· Сепсис. Существует недостаточно доказательств, чтобы рекомендовать изменения дотации жировых эмульсий при сепсисе. Дотацию жировых эмульсии необходимо осуществлять под контролем уровня триглицеридов;
· Некоторые препараты (например, амфотерицин и стероиды) приводят к повышенной концентрации триглицеридов.
Побочные эффекты и осложнения внутривенного введения липидов, в том числе гипергликемия, возникают при скорости введения, превышающей 0,15 г/кг/ч.
Алгоритм расчета программы парентерального питания (УД – D)
1. Расчет общего количества жидкости.
2. Расчет необходимого объема электролитов.
Расчет дозы натрия
Для расчета объема натрия, необходимого для проведения парентерального питания следует считать, что 1 мл 0,9% (физиологического) раствора хлорида натрия содержит 0,15 ммоль натрия.
V физ. раствора (мл) =масса тела * потребность в Na (моль)/0,15.
Расчет дозы калия
Для расчета объема калия, требуемого для поведения парентерального питания, следует считать, что 1 мл 7,5% раствора хлорида калия содержит 1 ммоль калия. Если для дотации калия мы используем 4% раствор хлорида калия, то 1 ммоль К+ содержится в 2 мл. 4% КCl. V (мл 4% КCl) = Потребность вК+ (ммоль) * m тела * 2.
Расчет дозы глюкозы исходя из скорости утилизации по формуле:
Доза глюкозы (г/сут) = скорость утилизации глюкозы (мг/кг/мин) * m тела * 1,44.
Расчет объема жировой эмульсии по формуле:
V жировой эмульсии (мл) = масса тела * доза жиров (г/кг) * 100/ концентрация жировой эмульсии (%)
Расчет необходимой дозы аминокислот по формуле:
V аминокислот (мл) = масса тела * доза аминокислот (г/кг) * 100 / концентрация аминокислот (%)
Определение объема, приходящегося на глюкозу по формуле:
V глюкозы = Общее количество жидкости – V электролитов – V жировой эмульсии – V аминокислот
Необходимый объем глюкозы различных концентраций можно рассчитать по формуле:
V2 = Доза * 100 – С1V / C1 – C2
V1 = V – V2,
доза – доза глюкозы в граммах
C1 – меньшая концентрация глюкозы
С2 – большая концентрация глюкозы
V – общий объем, приходящийся на глюкозу
V1 – объем глюкозы меньшей концентрации
V2 – объем глюкозы большей концентрации
Рассчитать калорийность парентерального питания по формуле:
Калорийность = доза глюкозы (г) * 3,4 + доза белка (г) * 4+доза жиров (г) * 10.
При планировании парентерального питания следует учитывать баланс калорий. Энергетическую ценность жировой эмульсии не желательно превышать более 40% от общего числа калорий. Энергетическую же ценность раствора глюкозы не следует превышать более 60% от общего числа калорий при проведении полного парентерального питания.
Для более точного расчета осмолярности раствора можно использовать формулу:
Осмолярность (мосм/л) = [аминокислоты (г/л) * 8] + [глюкоза (г/л) * 7] + [натрий (ммоль/л) * 2] + [фосфор (мг/л) * 0,2] – 50.
Растворы, расчетная осмолярность которых превышает 850 – 1000 мосм/л, в периферическую вену вводить не рекомендуется.
В клинической практике при расчете осмолярности следует считать концентрацию сухого вещества.
Прекращение парентерального питания
При достижении объема энтерального питания 120-140 мл/кг, парентеральное питание может быть прекращено.
Мониторинг при проведении парентерального питания
Одновременно с началом парентерального питания сделать общий анализ крови и определить:
· концентрацию глюкозы в крови;
· концентрацию электролитов (K, Na, Ca);
· содержание общего/прямого билирубина, трансаминаз в сыворотке крови;
· содержание триглицеридов в плазме.
Во время парентерального питания необходимо ежедневно определять:
· динамику массы тела;
· диурез;
· концентрацию глюкозы в моче;
· концентрацию электролитов (K, Na, Ca);
· концентрацию глюкозы в крови (при увеличении скорости утилизации глюкозы – 2 раза в сут);
· содержание триглицеридов в плазме (при увеличении дозы жиров);
При длительном парентеральном еженедельно выполнять общий анализ крови и определять:
· концентрацию глюкозы в крови;
· электролиты (K, Na, Ca);
· содержание общего/прямого билирубина, трансаминаз в сыворотке крови;
· содержание триглицеридов в плазме;
· уровень креатинина и мочевины в плазме.
Осложнения парентерального питания
· Инфекционные осложнения. Парентеральное питание является одним из основных факторов риска госпитальной инфекции, наряду с катетеризацией центральной вены и проведением ИВЛ;
· Выпот в плевральную полость/перикард (1,8/1000 поставленных глубоких линий, летальность составила 0,7/1000 установленных линий);
· Холестаз встречается у 10-12% детей, получающих длительное парентеральное питание. Доказанными эффективными способами профилактики холестаза являются возможно более раннее начало энтерального питания и применение препаратов жировых эмульсий с добавлением рыбьего жира (СМОФ – липид);
· Гипогликемия/гипергликемия;
· Электролитные нарушения;
· Флебит;
· Остеопения.
Перечень основных инотропных и вазоактивных, седативных препаратов
| Фармакологическая группа | Название ММН | Разовая доза | УД |
| Седативные, обезболивающие препараты |
| Препараты | Разовая доза | УД |
| Атропин 1мг/мл | 0,02 мг/кг | D |
| Диазепам 5мг/мл 2мл | 0,1–0,2 мг/кг | D |
| Кетамин 50мг/мл 2мл | 2–3мг/кг в/в, 8–12мг/кг в/м | D |
| Севофлуран 250 мл | 0,5 – 6,0 об% | D |
| Суксаметония йодид 2% 5мл | 0,2–1 мг/кг | D |
| Пипекурония бромид 4 мг | 40 мкг/кг | D |
| Фентанил 0,005% 2мл | 10 до 25 мкг/кг/ч | D |
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: верифицированный диагноз гастрошизис и омфалоцеле у новорожденных. В случае рождения больного ребенка в родовспомогательной организации 1-го или 2-го уровня – обеспечить экстренный перевод в родовспомогательную организацию 3-го уровня или в медицинские организации, где имеются неонатальные хирургические коики.
Информация
Источники и литература
Информация
СОКРАЩЕНИЯ, ИСПОЛЬЗУЕМЫЕ В ПРОТОКОЛЕ
| ЖКТ | желудочно – кишечный тракт |
| УЗИ | ультразвуковое исследование |
| АЛТ | аланинаминотрансфераза |
| ИФА | иммуноферментный анализ |
| КЩР | кислотно – щелочное основание |
| МВ | механическая вентиляция |
| ОАК | общий анализ крови |
| ОАП | открытый артериальный проток |
| ОЦК | обьем циркулирующей крови |
| ПЦР | полимеразная цепная реакция |
| РКИ | рандамизированные контролируемые исследования |
| См Н2О | сантиметры водного столба |
| СРАР | постоянное положительное давление в дыхательных путях |
| СРБ | С – реактивный белок |
| ТБИ | тяжелая бактериальная инфекция |
| ЧД | частота дыхания |
| ЧСС | частота сердечных сокращений |
| ЭхоКГ | эхокардиография |
| PIP | пиковое давление на вдохе |
| PEEP | пиковое давление на выдохе |
| Tin | время вдох |
| FiO2 | концентрация подаваемого кислорода |
| LHR | Легочно – головное отношение |
| SIMV | Synchronized intermittent mandatory ventilation –синхронизированная принудительная перемежающаяся вентиляция легких (СППВЛ). |
| HFO (HFLO) | High fre quency oscillation – высокочастотная осцилляция (осцилляторная ВЧ ИВЛ) |
| IPPV | Intermittent positive pressure ventilation (принудительная вентиляция без возможности спонтанного дыхания |
| CDP | Continuous disten din gpressure – самостоятельное дыхание с постоянно положительным давлением в дыхательных путей (СДППД) |
| СРАР | Contionuouspositiveail – waypressure – самостоятельное дыхание с положительным давлением в дыхательных путях (СДППД) |
Список разработчиков протокола с указанием квалификационных данных:
1) Ерекешов Асылжан Абубакирович – кандидат медицинских наук, ассоциированный профессор, заведующий отделением хирургии новорожденных ГКП на ПХВ «Перинатальный центр №1» акимата г. Астана, главный внештатный детский хирург (неонатальный) МЗСР РК.
2) Біләл Руслан Әрмияұлы – кандидат медицинских наук, АО «Национальный научный центр материнства и детства», врач ординатор отделения общей детской хирургии.
3) Литош Владимир Егорович – Детский хирург отделения хирургии «Научный центр педиатрии и детской хирургии».
4) Сейткалиев Женис Бекмаганбетович – АО «Медицинский Университет Астана», ассистент кафедры анестезиологии и реанимации, неонатальный анестезиолог –реаниматолог Перинатального Центра хирургии новорожденных.
5) Сепбаева Анар Дусенова – доктор медицинских наук, ГКП на ПХВ «Центр перинотологии и детской кардиохирургии» акимата г. Алматы, главный внештатный неонатолог Управления здравоохранения г. Алматы.
Тулеутаева Райхан Есенжановна – кандидат медицинских наук, заведующая кафедрой фармакологии и доказательной медицины ГМУ. г Семей, член «Ассоциации врачей терапевтического профиля».
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
Аскаров М.А. – доктор медицинских наук, профессор, заведующий кафедрой детской хирургии Карагандинского государственного медицинского университета.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.