лифт терапия в ортопедии что это такое
Коррекция разной длины ног
Удлинением бедра или голени
Распространенность
Укорочение ноги – одна из самых распространенных проблем. У каждого тысячного человека разница в длине ног превышает 2 см. В большинстве случаев это состояние обнаруживается как случайная находка. При врожденном укорочении первые проявления этого патологического состояния развиваются бессимптомно. В этом заключается опасность постепенно развивающегося укорочения.
Какие бывают виды укорочения
Укорочение ног бывает:
Врожденное укорочение обнаруживается у детей в раннем возрасте и постепенно прогрессирует. Если родители сами заподозрили проблему, то определить приблизительную разницу в длине ног можно самостоятельно. Это единственное, что можно сделать самостоятельно. Следующий шаг – консультация специалиста. Разная длина ног у ребенка может быть симптомом самых различных, в том числе серьезных заболеваний скелета. В некоторых случаях необходимо срочное врачебное вмешательство.
Последствия и осложнения разной длины ног
Разница в длине ног приводит к целому ряду патологических состояний:
Одна и та же величина разницы в длине ног оказывает более пагубное влияние на организм ребенка, чем на организм взрослого человека. Это связано с разной шириной таза. У детей таз узкий, поэтому центры головок бедер находятся близко, поэтому угол наклона таза и отклонение позвоночника будут больше.
Комплекс патологических расстройств, которые развиваются из-за разницы в длине ног, некоторые авторы так и называют — «синдром неравной длины ног». При отсутствии лечения разница в длине ног может привести к тому, что многие функциональные компенсаторные установки (например, деформация позвоночника) трансформируются в необратимые фиксированные деформации (сколиоз).
S-образный сколиоз, сформировавшийся в результате некомпенсированной разницы в длине ног 10 см у пациентки 40 лет
Лечебная тактика при выявлении разной длины ног
Приобретенная разная разница в длине ног в результате перелома или повреждения ростковой зоны требует как можно ранней компенсации
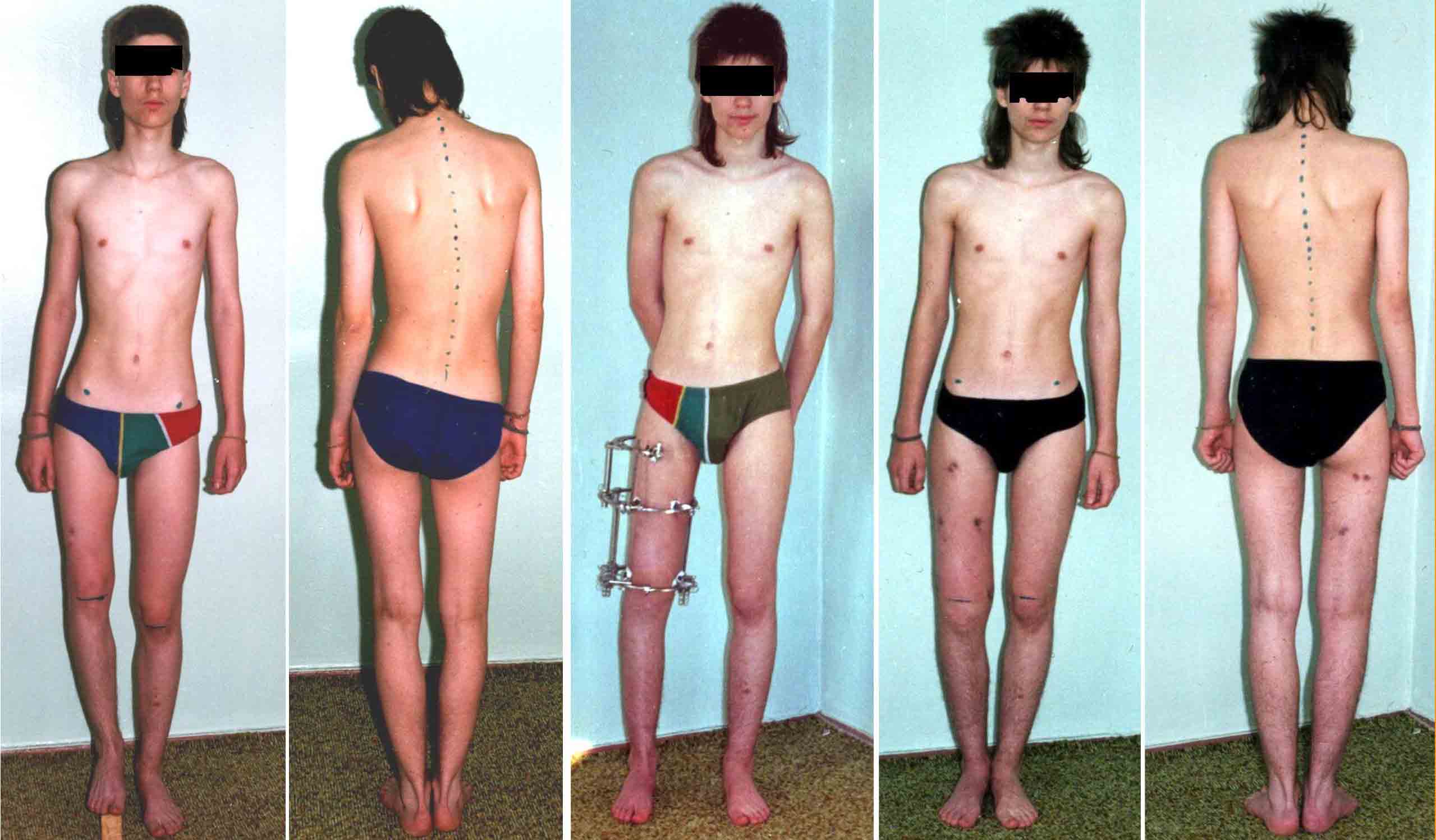
Посттравматическое укорочение правого бедра у пациента 15 лет, которое привело к отклонению таза и деформации позвоночника. Удлинение бедра привело к полному восстановлению.
Существует заблуждение, что для выполнения реконструктивных операций необходимо дожидаться 16-18 лет. При выраженном укорочении (более 3 см) операцию необходимо выполнять как можно раньше – в возрасте 6-7 лет, чтобы в школе ребенок не чувствовал себя ущербным.
Истинное укорочение у взрослых чаще всего связано либо заболеваниями, которые остались с детства, либо относится к категории т.н. приобретенных. Как правило, такие «приобретения» являются последствиями травмам или операций. Нередко укорочения сочетаются с посттравматическими деформациями. Взрослые гораздо хуже приспосабливаются к этому патологическому состоянию и раньше приходят к мысли о необходимости хирургического лечения.
На чем основан принцип удлинения конечностей?
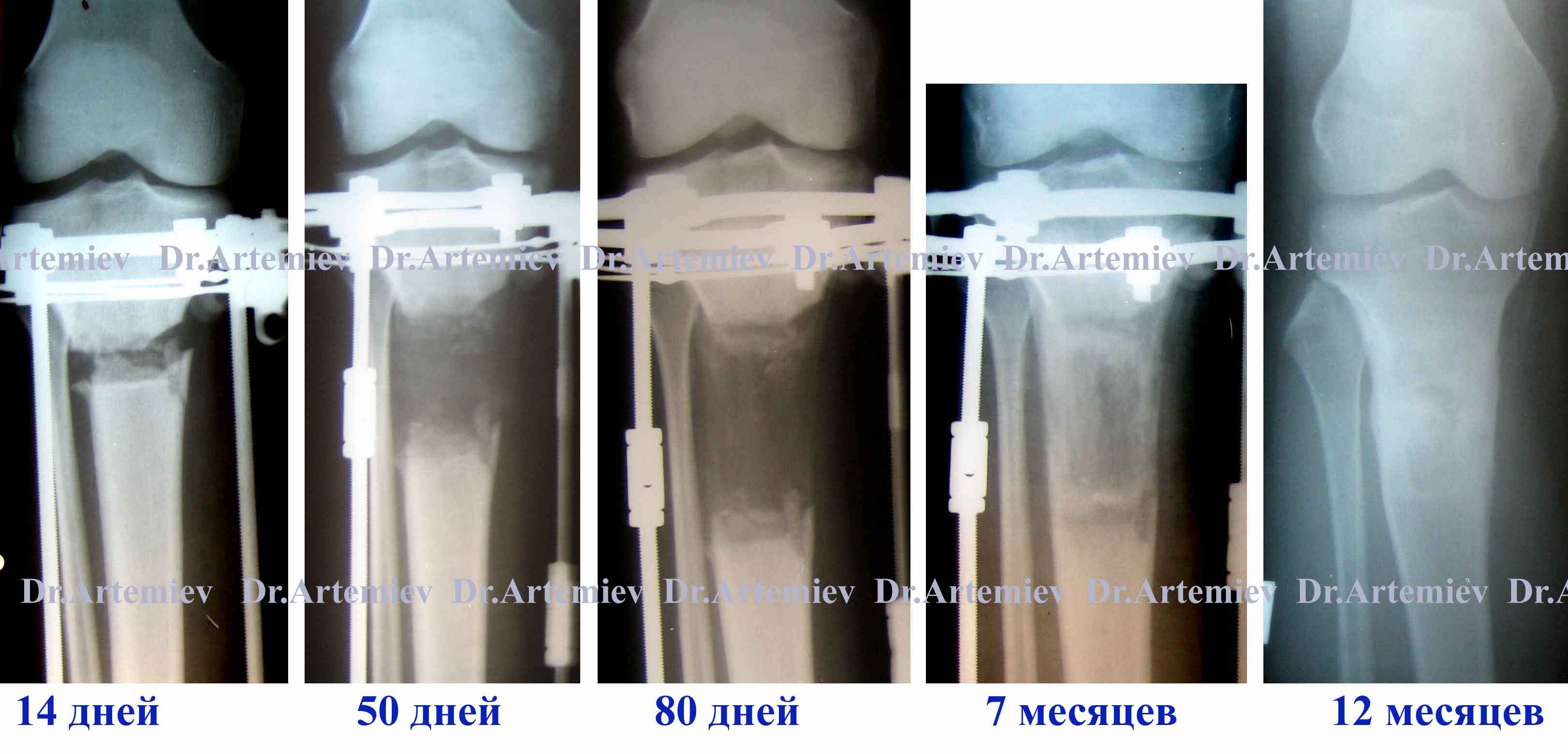
Регенерат большеберцовой кости в процессе удлинения голени на 7 см
Мы предлагаем Вам самые современные методы удлинения, которые позволяют значительно сократить сроки фиксации аппаратом Илизарова и приступить к ранней реабилитации (экспресс-методы с фиксацией интрамедуллярным штифтом).
Разная длина ног: что с этим можно сделать?
Разная длина ног, она же анизомелия, — достаточно распространенное по всему миру явление, которое нередко становится причиной болезненных ощущений в спине, асимметрии пояснично-тазового отдела и других патологий костно-мышечной системы.
Она может нарушать нормальное кровоснабжение внутренних органов, что негативно отражается на их работе вплоть до смещения или пролапса (опущения). Нарушения, которые вызывает укорочение одной ноги, могут значительно снижать качество всей жизни и активность человека. Поэтому стоит обязательно обращать внимание на разницу в длине конечностей и выбирать правильную тактику лечения и профилактики осложнений.
Откуда берется «синдром короткой ноги» и когда нужна коррекция?
Синдром короткой ноги активно изучается уже много лет. В 1981 году Д.Б. Клемент и соавторы в своем исследовании этого феномена писали, что различия в длине нижних конечностей могут стать причиной болей в позвоночнике у 59% бегунов.
С.И. Суботник примерно тогда же занялся диагностикой 4000 спортсменов и у 40% из них обнаружил разницу в длине ног. По данным О. Фрайберга и других исследователей, количество людей во всем мире с разницей в длине ног от 5 мм и более — свыше 50%.
Спортивный врач и ортопед Владимир Нечаев подчеркивает, что разница в длине ног до 5 мм — четкое показание к коррекции нехирургическими методами. Если же речь идет о спортсменах, которые постоянно подвержены интенсивным нагрузкам, то коррекцию нужно проводить при разнице между длиной одной и другой ноги всего в 3 мм.
А если больше? Размер асимметрии порядка 9 мм ведет к развитию люмбаго, разница в 10 мм означает повышенный риск возникновения межпозвоночных грыж, а при величине разницы в 15 мм может развиться сколиоз. Физические ресурсы человека и его общая подвижность существенно снижаются, если разница в длине ног составляет от 20 мм.
Разница в длине конечностей может быть:
20 интересных фактов о человеческом теле — в нашей галерее:
Диагностические методы «синдрома короткой ноги»
Обследованием и лечением при подозрении на синдром короткой ноги занимаются ортопеды и подиатры.
«Хочу обратить внимание на взаимосвязь разной длины ног с многочисленными скелетно-мышечными и неврологическими болями, на которые жалуются пациенты, — рассказал Владимир Нечаев. — Анатомическое укорочение ноги я часто наблюдаю у пациентов, которые приходят с хроническими неприятными и болезненными ощущениями в спине. К сожалению, им нередко назначаются дорогие и не слишком необходимые аппаратные и лабораторные обследования. При наличии ярких клинических симптомов первостепенное значение приобретают проверенные и точные ручные методы оценки».
В качестве диагностики хорошо себя зарекомендовали так называемые блоковые методы: блоково-позиционный и блоково-флексионный. При блоково-позиционном методе под пятку той ноги, которая короче, постепенно подкладываются специальные пластинки (блоки). Величина нужной коррекции оценивается визуально и пальпаторно.
Блоково-флексионный метод заключается в повторах флексионного теста, когда пациент стоит с ногами на ширине плеч, с последовательным подкладыванием под пятку блоков толщиной 2, 4, 6, 8 и 10 мм, пока флексионный тест со стороны более короткой ноги не станет отрицательным. Наглядные результаты такого теста позволяют понять причину нарушения и в дальнейшем выработать наиболее эффективную стратегию лечения.
Может также применяться постуральная рентгенограмма и другие методы оценки состояния пациента.
Как лечить укорочение ноги
Лечение всегда индивидуально и должно отталкиваться от причин, вызвавших укорочение ноги, а также тяжести состояния пациента.
PRP-терапия в ортопедии
Медицинская наука стремительно развивается и пополняется новыми открытиями. Одна из таких инноваций – плазмотерапия для лечения суставов (PRP). Метод зарекомендовал себя, как эффективный и безопасный вариант терапии патологий, связанных с нарушением обменных процессов и синтеза хрящевой ткани.
Суть метода
Название PRP – это сокращенное Platelet rich plasma (плазма крови обогащенная тромбоцитами). Речь идет о субстанции с высоким содержанием тромбоцитов. Но, где берут такой состав и как применяют? Об этом будет рассказано далее.
Немного исторических фактов
Способ по сути не новый. Активные поиски велись еще в 20 веке. Первые источники на тему применения обогащенной тромбоцитами плазмы для устранения патологий костно-мышечной системы появились в 70-х годах минувшего столетия.
Более поздние статьи американских исследователей опубликованы в 1997-1998 годах. В них говорилось о применении обогащённого состава в челюстно-лицевой хирургии. Новая методика быстро перебралась в Европу. В 21 веке она используется практически во всех сферах медицины, а также косметологии.
Что такое PRP-терапия
В основе лечения суставов мотодом PRP лежат функциональные свойства тромбоцитов человеческой крови. Элементы известны как факторы свертываемости. Они способствуют образованию тромба при повреждении кровеносного сосуда. Благодаря им раны перестают кровоточить.
Но главная особенность в том, что эти кровяные элементы помогают регенерации клеток соединительной ткани. Этот факт стал поводом для использования их в излечении заболеваний суставов. Они стимулируют клетки — фибропласты к активному синтезу коллагена и эластогена. Эти вещества входят в состав костной и хрящевой системы, кожи, связок.
Обогащённая плазма крови содержит до 1000–2500×1009/л. тромбоцитов. В обычном виде их не более 180–320×109/л. Для манипуляции используется венозная кровь. Ее расслоение и обогащение достигается с помощью центрифуги.
Кровяные составляющие имеют разный вес и размер. В результате центрифугирования, биоматериал в пробирке расслаивается. Более тяжелые, красные элементы оседают на низ, а обогащенная плазма образует верхний слой. В итоге получается концентрированный состав.
Факторы роста
В этих кровяных элементах содержатся биоактивные вещества – факторы роста. Они имеют белковую структуру. Их несколько, чем и объясняется многостороннее действие лекарства.
Разрушение хрящей сложно остановить. Они не содержат кровеносных сосудов, через которые доставляются питательные вещества. Все необходимое поступает из синовиальной жидкости, наполняющей суставную полость. Поэтому, введение лекарства непосредственно в больной орган – наиболее эффективный способ лечения.
Как применяется методика плазмотерапии в ортопедии
Внедрение концентрата собственной плазмы снижает симптоматику и восстанавливает подвижность суставов. Утраченные функции восстанавливаются в 2-3 раза быстрее, чем при обычной медикаментозной терапии.
Применение prp-терапии в ортопедии основано на способности запускать процесс регенерации хрящей и связок. Это доказанный факт. Поэтому, длительность эффекта после курса превышает период ремиссии от традиционных способов.
Особенно высокие результаты достигаются в лечении дегенеративных болезней суставов и позвоночника – артритах, артрозах, остеохондрозе, межпозвоночной грыже и т.д. Инъекции делаются раз в 1-2 недели на протяжении нескольких месяцев. Если нет противопоказаний, плазмотерапия для суставов используется без ограничений.
PRP при заболеваниях коленных суставов
Колени чаще подвержены неблагоприятным воздействиям — холоду, травматизму и перегрузкам при длительной ходьбе. Показанием для назначения являются:
Лечение суставов плазмотерапией снижает боль, восстанавливает подвижность и сокращает прием болеутоляющих лекарств. Но, стабильный эффект достигается спустя 4-6 месяцев беспрерывного курса.
Манипуляция неприятная, но терпеть ее можно. Ощущения сравнимы с обычной инъекцией. Некоторые пациенты чувствуют распирание в месте укола. Важно, после введения подвигать коленом, чтобы жидкость хорошо распределилась.
PRP при заболеваниях тазобедренного сустава
Самые крупные костные сочленения человека. Они выдерживают довольно большие нагрузки. Но, с возрастом их состояние ухудшается. Появляется хруст и скованность, а также болезненность при движениях.
Прогрессирование приводит к снижению функций тазобедренного сустава. Изначально это связанно с обменными нарушениями, усыханием хряща, уменьшением количества синовиальной жидкости.
Внутрисуставное введение плазменного концентрата применяют при воспалительных и дегенеративных изменениях:
Манипуляция проводится в положении лежа на боку, противоположном месту инъекции. В месте прокола вводят болеутоляющий препарат. После укола, пациенту предложат подвигаться – поднять, опустить ногу и выполнить другие движения.
PRP при заболеваниях плечевого сустава
Внедрение препарата показано при следующих состояниях:
Инъекция в плечо – болезненная и неприятная. Она проводится после предварительного обезболивания. Итогом курса станет скорое восстановление двигательной способности руки.
PRP при заболеваниях локтевого сустава
Одни из самых подвижных сочленений редко подвержены заболеваниям. Но, травмы и растяжения выпадают на их долю часто. Применение необычных уколов показано при состояниях:
После применения PRP постепенно проходят болевые ощущения и воспаление, полностью восстанавливаются функции. Чем раньше начато лечение, тем выше результат. Процедура проводится в любом положении – сидя, лежа. Потом пациента просят подвигать локтем – разгибать и сгибать. Обычно, достаточно 3-5 секансов.
PRP при заболеваниях голеностопного сустава
Крупные сочленения, которые выдерживают массу тела. При поражении одного из них, второй страдает от повышенной нагрузки. Без своевременных мер, больной получит заболевание обеих ног. Методика применяется для устранения следующих недугов:
Методика PRP-терапии применяется и для профилактики суставных поражений. Это актуально для спортсменов, людей занятых тяжелым физическим трудом.
Преимущества плазмотерпии в ортопедии
Новая методика получила популярность, благодаря особым свойствам:
Плазмотерапия и трансплантация
Поможет ли новая методика отменить или отложить операцию? Что говорят об этом медики?
Операция по вживлению протеза — далеко не безобидная процедура. Как любое хирургическое вмешательство, она требует подготовки и длительной послеоперационной реабилитации. Не всегда процесс проходит без осложнений и повторных вмешательств.
Если заболевание не запущено, курс плазмотерапии вместе с другими методами избавит от операции. В запущенных тяжелых случаях, инъекции помогут отложить трансплантацию на определённый срок. Понадобится или не понадобится в такой ситуации замена – решает лечащий врач.
Как проводится процедура
Получается обогащенная и очищенная субстанция. Она набирается в шприц и вводится непосредственно в воспаленную область. Все действия проводятся в стерильных условиях, что исключает инфицирование. Вводимое вещество также стерильно.
Пациента попросят подвигаться – сгибать, разгибать конечность. Это делается для того, чтобы лекарство равномерно распределилось в полости. Затем, больного отпускают домой. Таких введений понадобится от 3-х до 7.
Противопоказания
Несмотря на хорошую переносимость и отсутствие побочных эффектов, у нового метода имеются противопоказания.
Абсолютные
Состояния, при которых PRP-лечение строго противопоказано:
Если у пациента есть одно из перечисленных состояний, курс либо переносится, либо отменяется.
Относительные
Это проходящие явления, после которых можно приступить к процедурам. В этом списке:
После выздоровления или отмены препаратов, человек имеет возможность использовать плазмотерапию.
Совместимость с другими лечебными манипуляциями
В нашей клинике плазмотерапия сочетается с другими безоперационными методами лечения опорно-двигательного аппарата:
Комплексный курс лечения сустава, с применением prp-терапии и других методов, дает наиболее быстрый и стойкий эффект.
Суставы, Методы лечения
Дата публикации: 09.12.2019
Дата обновления: 08.06.2020
Из практики ортопеда: все о синдроме «короткой ноги»
В настоящее время не редко за болями в позвоночнике и другими проблемами опорно-двигательного аппарата скрывается не самая очевидная причина: разная длина ног. Если разница небольшая, всего пару миллиметров, то на это можно не обращать внимания, а уже при различии в 5 мм необходима врачебная помощь. При любых признаках укорочения конечности у ребенка или взрослого необходимо обращаться к ортопеду для проведения комплексной диагностики и лечения этой проблемы. Разная длина ног может быть вызвана целым рядом факторов, которые нужно учитывать при диагностике и терапии. Без должного внимания такой дефект может вызвать развитие перекоса таза, сколиоза, люмбалгии, люмбоишиалгии, смещения или опущения внутренних органов и др. Сейчас успешно используются консервативные методики лечения для устранения разницы в длине ног. Рассмотрим современные подходы к ведению пациентов с подобными нарушениями.
Факторы риска для возникновения асимметрии
В норме конструкция тела должна быть симметрична. Существуют четыре пары основных опорно-двигательных «шарниров» тела: в области плечевого пояса, вертлужных впадин, коленных и голеностопных суставов, все эти пары должны находиться на одном уровне. При этом центр тяжести тела расположен между стопами, а реакции опоры симметричны. Уравновешенность «ядра» тела (таза и поясничной области) и стабильность стопы как опоры чрезвычайно важны, так как практически все движения проходят через это самое «ядро», особенно это важно при занятии спортом.
Укорочение стопы может быть анатомическим, функциональным и сочетанным. Анатомическое укорочение конечности, как правило, происходит после травм, переломов. Обломки кости могут неправильно срастись, в связи с чем происходит укорочение конечности. Данное укорочение может сформироваться также при идиопатических аномалиях развития, дегенеративных заболеваниях и опухолях, травмах зон роста и др.
Функциональное укорочение ноги развивается при следующих факторах: спазмирование и укорочение мышц, гипермобильность ‒ вытяжение связок и мышц, наличие контрактур суставов, несоосность аксиальных структур, скручивание таза, асимметричная гиперпронация. В свою очередь, асимметрии таза приводят к деформациям фундамента тела – стоп.
Чем опасен синдром «короткой ноги»
Эта патология может привести к следующим опасным нарушениям:
Данные исследований
В международных исследованиях подчеркивается важность и актуальность распространенности проблемы короткой ноги. В исследовании D.B. Clement e.a. 1981 года отмечается, что у бегунов на выносливость в 59% случаев «идиопатической» боли в пояснице этиологическим фактором могло быть различие в длине ног. В работе S.I. Subotnik 1981 года собраны данные о том, что у 4000 обследованных атлетов почти в 40% случаев наблюдались различия в длине ног. R.H. Gross указывает, что у 35 обследованных бегунов-марафонцев по результатам орторентгенограмм в положении «лежа» в 34 случаях наблюдалась «короткая» нога. Причем в 28,5% случаев укорочение составляло 5‒9 мм, в 20% ‒ 10 мм и более.
Функциональное укорочение конечностей как следствие асимметричной гиперпронации может выступать основным этиологическим фактором развития пояснично-крестцового радикулита (B. Rothbart, L. Estabrook, 1988). Доктор Владимир Нечаев обращает внимание на значения разницы в длине ног, указывая, что пороговым значением для коррекции длины ног является 5 мм. Если речь идет о бегунах, то у них величина уже в 3 мм – причина для коррекции; 6 мм – клинически значимая величина, 9 мм – достаточная для развития люмбаго, при разнице в 10 мм могут возникать межпозвонковые грыжи, а 15 мм – пороговый уровень для развития сколиоза. При укорочении в 20 мм физические возможности становятся ограниченными.
Диагностика
Клинические исследования доказывают, что золотой стандарт при определении длины ног, измерении нарушений позвоночника и тазового кольца – выполнение постуральной рентгенограммы. Такие снимки, сделанные в соответствии со стандартным протоколом (с фиксированным расположением стоп, заблокированными в нейтральном положении коленями и соответствующим положением рук), оцениваются врачом для получения данных о статическом функциональном положении тела. Постуральный рентгеноснимок всегда является функциональным: телу пациента придается положение, в котором на него действует весовая нагрузка. Снимок должен выполняться с независимой рентгеноконтрастной вертикальной контрольной линией, проходящей перпендикулярно поверхности площадки для установки стоп пациента.
При этом многие рентгенограммы, выполненные в положении «стоя», бесполезны для постановки точного постурального диагноза или наблюдения пациента в динамике.
Методики коррекции разной длины ног
Лечение зависит в первую очередь от причин, которые вызвали развитие синдрома «короткой ноги». При наличии анатомических факторов хорошо себя зарекомендовала лифт-терапия. При функциональных деформациях применяются различные методики мануальной терапии, ЛФК и др. для работы со стопами. Главное – использовать все возможные подходы при разной природе деформации, так как назначение стелек с каблуками или подпорок под ногу для компенсации разной длины при функциональных нарушениях в длительной перспективе ‒ бесполезно.
Анатомическое укорочение
Выравнивание перекоса таза за счет подъема пятки на стороне короткой ноги специальным вкладышем в обувь, именуемое также как «лифт-терапия», берет свое начало еще в 19 веке. Уже тогда в ботинки помещали кусочек пробки для компенсации длины ноги. При анатомическом укорочении ноги лифт-терапию желательно начинать проводить в детстве. H.H. Fryette в 1936 году писал: «В последние 15 лет у подростков до 14 лет я использовал на стороне короткой ноги подкладку под пятку и каждый раз удивлялся, обнаруживая, что спустя какое-то время конечности выравнивались». К таким же выводам пришли и другие авторы в самые разные годы. Современные исследования демонстрируют, что при грамотно выбранной стратегии лифт-терапии и выравнивании наклона базиса крестца возможно уменьшение выраженности дорсалгий и других симптомов, ассоциированных с нарушениями постуры, близкое к 80%. Главная цель лифт-терапии – выравнивание базиса крестца, а также профилактика коксартроза, коррекция компенсаторного сколиоза.
При назначении лифт-терапии необходим гибкий подход к каждому пациенту: индивидуально подбирать толщину подпяточной прокладки («косок») с возможностью ее постепенного увеличения при необходимости. Обязательно нужно учитывать и удобство пациента: ему должно быть комфортно в обуви с подпяточником. Возможны варианты комбинации «коска» и набойки на каблук.
Функциональная асимметрия
Функциональные нарушения на сегодняшний день изучены недостаточно, и единого мнения о стратегии их лечения во врачебном сообществе нет. По данным исследований, лифт-терапия улучшает баланс тазового кольца, однако может вызывать значительные нарушения статики нижней области позвоночника. Известный спортивный врач S. Subotnick уверен, что при функционально укороченной конечности подпорка под пятку не должна применяться, в связи с тем, что она не лечит причины развития разницы в длине ног и может провоцировать ослабление мышц на корректируемой ноге. Однако многолетняя практика использования «косков» и при функциональных нарушениях говорит в пользу их эффективности, но только для быстрого снятия миофасциального напряжения. Лифт-терапия пятки может служить временной (не больше месяца) мерой, своего рода «скорой помощью» до консультации врача. Затем необходимо подключать мануальную терапию, кинезитерапию, ЛФК и другие способы стойкой нормализации состояния пациента.
Чтобы предотвратить опасные нарушения, к которым может привести синдром «короткой ноги», необходимо вовремя обратиться к ортопеду для проведения комплексной диагностики и лечения данной проблемы.
Тетерин О.Г.: Роль чрескостного остеосинтеза при коррекции формы нижних конечностей. Применение аппаратов Илизарова и Егорова при коррекции осевых деформаций ног
Роль чрескостного остеосинтеза при коррекции формы нижних конечностей.
Автор статьи: Тетерин Олег Геннадьевич – Заслуженный врач РФ, член-корреспондент РАЕН, доктор медицинских наук, заведующий курсом травматологии и ортопедии ФУВ Волгоградского государственного медицинского университета, заведующий Волгоградским городским центром ортопедии и ортопедической косметологии
Среди многообразия существующих конструкций для остеосинтеза имеются приспособления многоцелевого назначения, универсальные, а также более узкого или совершенно определенного назначения. Оправдано ли использование большого числа разнообразных технических средств для остеосинтеза? При всей универсальности некоторых устройств (например, аппаратов Илизарова) они не могут быть абсолютно универсальными и, являясь средством выбора в одних случаях, в других могут иметь лишь относительные показания к применению или вовсе не иметь показаний.
Область применения других средств может быть огромной, но их использование в специальных случаях будет наиболее целесообразным. Следовательно, большое разнообразие технических средств для остеосинтеза, как многоцелевого, так и конкретного назначения, оправдано и целесообразно, поскольку, с одной стороны, создается возможность выбора рационального способа остеосинтеза, а с другой – создает условия «естественного отбора» наиболее удачных в практическом применении конструкций.
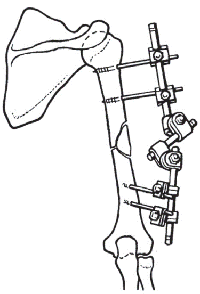
E. Bittner (1934), Л.С. Перцовский (1938) разработали аппараты для наружной чрескостной фиксации, в которых в качестве опоры использовались металлические кольца.
В СССР с 50-х годов нашего столетия, благодаря работам Г.А. Илизарова, М.В. Волкова, О.В. Оганесяна, В.К. Калнберза, О.Н. Гудушаури, С.С. Ткаченко и другим, стал широко использоваться дистракционно-компрессионный остеосинтез для лечения различных заболеваний и повреждений опорно-двигательной системы.

Многолетнее использование нами аппарата Илизарова при коррекции формы ног выявило ряд конструктивных недостатков. Так, в аппарате Илизарова, при постепенной коррекции имеющейся деформации, сложно обеспечить необходимую стабильность костных фрагментов, что нередко приводило к нежелательным ротационным смещениям. Осуществляемая в последствии деротация негативно сказывалась на формирование костного регенерата, что увеличивало срок лечения. Четыре шарнирных соединения, особенно при значительных деформациях не обеспечивали движения костных фрагментов по необходимой траектории, что приводило к смещению по ширине. Установка дополнительных шарнирных соединений усложняло конструкцию аппарата Илизарова и увеличивало его габариты. Нами была поставлена цель оптимизации чрескостного остеосинтеза при косметической коррекции нижних конечностей путём разработки и внедрения в практическое здравоохранение специального устройства – аппарата внешней фиксации. Полученный при использовании разработанного аппарата результат достигнут за счет удобства и точности коррекции деформации в заданной плоскости (М.Ф. Егоров, Б.И., 1999.- № 9).
При этом обеспечивается возможность изменения положения оси вращения по ширине и длине для совмещения с линией остеотомии, что предупреждает нежелательное смещение отломков в процессе коррекции и обеспечивает беспрепятственное смещение опор аппарата относительно друг друга. Шестишарнирная соединительная система между опорами аппарата устроена таким образом, что при возникающих усилиях исключается «заедание» и перекос деталей, а наличие деротационного устройства повышает надежность в плане предупреждения нежелательных ротационных смещений в процессе коррекции. Применение сквозных соединительных стержней дает возможность их быстрого снятия и установки в процессе операции, что предусмотрено техникой оперативного вмешательства.
Аппарат Егорова является устройством многоразового использования, поэтому, собрав из деталей цельное устройство, в последующем для подбора аппарата другим пациентам достаточно внести некоторые коррективы в размеры по длине, установить необходимый исходный угол взаимного смещения опор и положение шарниров применительно к конкретному случаю.





