Что нужно принимать вместе со статинами
Ответы на вопросы
На вопросы зрителей Всероссийского Интернет Конгресса специалистов по Внутренним Болезням отвечает Альберт Сарварович Галявич.
Калашников, Чита
Насколько информативно внутрисосудистое УЗИ в оценке субклинических атеросклеротических поражений?
Выявление атеросклеротической бляшки в сонных артериях коррелирует с коронарным атеросклерозом. Если выявлены бляшки, при возможности проведите мультиспиральную компьютерную томографию сердца.
«крик души»: Как убедить врачей амбулаторий назначать статины в «нормальных» дозах?
Что значит «нормальные дозы» статинов? Речь может идти о применении статинов в соответствии с Рекомендациями: 1) стартовые дозы статинов: симвастатин – 20 мг, аторвастатин – 10 мг, розувастатин – 5-10 мг.2) увеличение дозы статинов – в зависимости от клинической ситуации, переносимости их и побочных эффектов.
Какой уровень ЛПНП надо поддерживать у пациентов без ИБС? Если ОХС при назначении статинов стал 3,0 надо ли продолжать терапию статинами в той же дозе? Уменьшить? Отменить?
В международных и отечественных рекомендациях отмечено, что у здоровых лиц уровень Х-ЛПНП должен быть не более 3 ммоль/л. Уровень ОХС не показателен для дислипидемий и контроля лечения. Наличие уровня ОХС менее 3 ммоль/л требует отмены статина и исключения других серьёзных причин (например, злокачественных новообразований).
Имеет ли смысл повышение ЛПВП с помощью лекарственных препаратов?
Пока попытки повышения уровня Х-ЛВП с помощью лекарственных средств были безуспешными. Увеличивают умеренно уровень Х-ЛВП физические нагрузки. Выскажу «крамольную» мысль – чем глубже воздействуем на механизм дислипидемий, тем больше нарушаем естественные связи в организме. На сегодня убедительно доказана польза от снижения Х-ЛНП – надо воспользоваться этим в максимальной степени.
Володина Галина, к.м.н., Иркутск, 23 года стажа
Правда ли что теперь диетические рекомендации не так актуальны и стоит просто назначить статины в адекватной дозе?
Диета имеет определённое значение в коррекции дислипидемий. В первую очередь это касается увеличения в рационе овощей и фруктов (содержат пищевые волокна и пектины – способствуют выведению холестерин из организма) и уменьшения продуктов животного происхождения, богатых насыщенными жирами. Лечение статинами при несоблюдении диеты, отсутствии физической активности может привести как к дискредитации врача, так и самих лекарств.
Литвинов Дмитрий Геннадьевич, к.м.н., Красноярск
Каковы биохимические маркеры атеросклероза у детей группы высокого риска?
В отношении детей группы высокого риска ничего сказать не смогу. Подчеркну лишь следующие важные обстоятельства – наличие уровня ОХ более 7,5 ммоль/л или более Х-ЛНП более 4,9 ммоль/л у родителей с ранним проявлением ИБС и наличием сухожильного ксантоматоза требует исключения семейных форм дислипидемий. В этих случаях необходимо обследование ребёнка – определение уровней ОХ и Х-ЛНП.
Казаковцев Виталий, Саяногорск
Какова роль исходной ваготонии при определении степени риска раннего атеросклероза?
Не располагаю данными по связи ваготонии с ранним атеросклерозом. Может быть, у Вас есть какие-то наблюдения?
Что нужно принимать вместе со статинами
Как часто следует контролировать уровень холестерина?
Перед началом гиполипидемической терапии следует как минимум дважды выполнить анализ с интервалом 1-2 нед, за исключением состояний, требующих немедленного назначения лекарственных препаратов, например развитие ОКС
Как часто следует определять уровень холестерина после начала лечения?
— Через 8 (±4) нед после начала приема лекарств
— Через 8 (±4) нед после изменения режима терапии до достижения целевых значений контрольных показателей
Как часто следует проверять уровень холестерина или липидов после достижения пациентом целевого или оптимального уровня холестерина?
Один раз в год (за исключением случаев, когда наблюдаются проблемы с соблюдением указаний врача или возникают другие специфические причины для более частого выполнения анализов)
Как часто следует контролировать уровень печеночных ферментов (АЛТ, АСТ) у пациентов, принимающих гиполипидемические препараты?
— Перед началом лечения
— Через 8 нед после начала лекарственной терапии или после любого повышения дозы лекарственных средств
— После этого один раз в год, если уровень печеночных ферментов 5 ВГН, лечение нельзя начинать, анализ следует повторить
— В проведении рутинного контроля уровня КФК нет необходимости
— Уровень КФК следует проверить при появлении у пациента миалгии
Следует проявить особую осторожность в отношении возможности развития миопатии и повышения уровня КФК при лечении пациентов из группы высокого риска: пожилые люди, принимающие сопутствующие лекарственные препараты, при наличии болезни печени или почек
Что делать в случае повышения уровня КФК у пациентов, принимающих гиполипидемические препараты?
Если уровень КФК >5 ВГН:
— Прекратить лечение, проверить функцию почек и проводить анализ каждые 2 недели до нормализации уровня КФК
— Оценить вероятность транзиторного повышения уровня КФК в связи с другими причинами, например, мышечным напряжением
— Оценить вероятность наличия других причин при сохранении высокого уровня КФК
Если уровень КФК ≤5 ВГН:
— При отсутствии какой-либо симптоматики со стороны мышц лечение следует продолжить (пациентов следует предупредить о необходимости без промедления сообщать о появлении каких-либо симптомов; уровень КФК следует определять регулярно)
— При наличии симптомов миалгии (миопатии) необходимо регулярно проверять уровень КФК
— Советы врачу по улучшению степени приверженности пациента проводимому лечению
— Установить хорошие взаимоотношения с пациентом
— Необходимо убедиться в том, что пациент понимает, как изменения образа жизни отражаются на течении сердечно-сосудистых заболеваний, и использовать это для достижения соглашения о необходимости изменения образа жизни
— Необходимо выяснить наличие потенциальных препятствий для достижения этих изменений
— Следует совместно с пациентом разработать план изменения образа жизни, который должен быть реальным и оптимистическим
— Необходимо всячески одобрять старание пациента соблюдать предписанные назначения
— В случае необходимости следует привлекать к участию в лечении других специалистов
— Необходимо разработать программу долгосрочных визитов
— Советы по улучшению приверженности пациента режиму лечения с применением нескольких препаратов
— По возможности следует упростить режим приема препаратов путем снижения кратности приема и отменить другие малоэффективные лекарства
— Следует отдавать предпочтение более дешевым (по цене) лекарственным средствам
— Назначения следует сопровождать четкими устными и письменными инструкциями
— С пациентом необходимо побеседовать о важности соблюдения медицинских рекомендаций
— Режим терапии следует максимально привести в соответствие с образом жизни пациента
— Пациента следует привлекать в качестве партнера при обсуждении плана лечения
— Полезно использовать современные информационные технологии (системы напоминаний, заметки, дневник самоконтроля, обратная связь, поощрение)
Новые споры о холестерине
Когда на самом деле нужно снижать холестерин и кто может долго жить с высокими показателями? Материал об этом, подготовленный КП, попал в топ самых читаемых на сайте газеты.
ГЛАВНЫЙ ВЫЗОВ ДЛЯ ВРАЧЕЙ
ПРОВЕРЬ СЕБЯ
Какой у вас риск сердечно-сосудистых заболеваний
Человек находится в группе низкого риска, если у него:
а) нет повышенного давления. То есть давление не выше, чем 130/80 мм рт. ст. в возрасте до 65 лет и не выше 140/80 после 65 лет;
б) нет лишнего веса. То есть индекс массы тела не выше 29 (как его посчитать, мы рассказывали в первой части публикации);
в) нет сахарного диабета;
г) нет атеросклероза.
В группу высокого и очень высокого риска (в зависимости от количества факторов риска и степени «запущенности») человек попадает, если:
2) повышенное давление (см. пункт «а» выше);
3) есть диагноз сахарный диабет (ставится, по общему правилу, при уровне сахара в крови выше 6,7 ммоль/л на голодный желудок);
ХОЛЕСТЕРИНОВАЯ БЛЯШКА БЛЯШКЕ РОЗНЬ
— Если я не вхожу в группу высокого или даже среднего риска, это значит, что можно безгранично есть продукты с животными жирами – сливочное масло, жирное мясо и т.д.?
— Вопрос непростой. Когда мы начинаем налегать на продукты, богатые животными жирами, это при современном малоподвижном образе жизни зачастую оборачивается ожирением. Вы получаете как минимум один фактор риска и из более «благополучной» группы переходите в менее благополучную, с более высоким риском. И вообще, нужно признать: регуляция системы выработки и обмена холестерина в организме еще частично остается для ученых загадкой. Мы знаем про нее далеко не все.
— В чем их опасность?
— Как минимум половина инфарктов миокарда происходит из-за бляшек, которые не сужают просвет в кровеносных сосудах или сужают его меньше, чем 50%. Такие бляшки имеют тонкую пленочку-покрышку и жидкое ядро, где постоянно идет воспаление. В конце концов покрышка попросту разрывается. На этом месте образуется тромб, он перекрывает просвет сосуда. И все, что ниже по течению крови, начинает отмирать.
ТРЕНИРОВАТЬСЯ ИЛИ НЕ НАПРЯГАТЬСЯ?
НА ЗАМЕТКУ
Как определить безопасную интенсивность физнагрузок
ВОПРОС-РЕБРОМ: КОМУ НУЖНЫ СТАТИНЫ?
— Существует внутрисосудистый метод, когда мы заводим в сосуд специальный датчик и с помощью ультразвука или оптической когерентной томографии определяем структуру бляшки.
— Нужно проверять каждую бляшку?
— Да. И датчик, к сожалению, дорогостоящий. Другой подход – компьютерная томография. Кладем пациента в компьютерный сканер и делаем рентгенологическое исследование с контрастом сосудов сердца. Разрешающая способность компьютерных томографов сегодня позволяет рассмотреть, какая это бляшка – стабильная или нестабильная.
Третий подход – по анализу крови. Сейчас он активно развивается. Ведутся очень интересные исследовательские работы по микроРНК, то есть малым молекулам, которые ответственны за воспаление, развитие атеросклероза. По их наличию, концентрации и комбинации пытаются строить диагностические системы для выявления нестабильных бляшек.
— Какие-то из этих методов применяются в России?
ПОЗДРАВЛЯЕМ!
«Комсомолка» поздравляет Сеченовский университет и желает новых научно-медицинских прорывов!
Мифы о статинах
«Доктор, только не назначайте мне статины, все равно не буду их принимать!»
«Соседка сказала, что больше трех месяцев подряд принимать статины нельзя!»
«Зачем мне статины! Вы что не видите, что у меня нормальный холестерин!»
Эти и подобные фразы каждый кардиолог много раз слышал на приёме.
В 2021 году статины отметят полувековой юбилей!
В 1971 году японский доктор Akira Endo выделил первый ингибитор синтеза холестерина из продуктов жизнедеятельности пенициллиноподобных рибов. Это вещество, названное компактином стало родоначальником современных статинов.
В середине 90 гг, статины широко вошли в клиническую практику, были исследованы в многочисленных международных исследованиях.
Статины по праву стали «звёздным хитом» кардиологии, как препараты, влияющие на прогноз, а не только на симптомы!
Тем не менее, эти хорошо изученные и доказавшие свою эффективность препараты воспринимаются некоторыми пациентами, как вредные и ненужные, их назначение, зачастую, окутано мифами и опасениями.
Попробуем разобраться с самыми частыми:
На самом деле, точкой фармакологического действия статинов, действительно является печень, где находится фермент, участвующих в синтезе холестерина. Действие этого фермента ослабляется под воздействием статинов, таким образом, синтез холестерина и его фракций уменьшается.
Однако, частота лекарственных поражений печени при приёме статинов крайне невысока, и составляет по разным данным 2-5%, из которых 90-95 % составляет повышение уровня печёночных ферментов (АЛТ, АСТ), зачастую не требующее отмены или даже снижения дозы.
Гепатотоксичность парацетамола в 10-15 раз выше гепатотоксичности любого из статинов, даже в самых высоких дозах. Существуют болезни печени, такие как жировая болезнь печени, жировой гепатоз, в лечении, которых используются именно статины!
Ни хронические вирусные гепатит, ни камни в желчном пузыре не являются противопоказаниями к назначению статинов.
На самом деле, не существует никаких научных данных, свидетельсвующих даже о небольшом риске подобных заболеваний при приёме статинов.
Наоборот, лечение атеросклероза является эффективной профилактикой сосудистой деменции и эректильной дисфункции, особенно у пациентов старших возрастных групп и у пациентов высокого риска
Диета с ограничением животных жиров, является важным компонентом здорового питания.
Однако, даже самое строгое её соблюдение не может снизить уровень холестерина плазмы более, чем на 10-15%. Это связано с тем, что только 25% холестерина поступает в организм с пищей, а оставшиеся 75% синтезируются в организме, и мало зависят от характера питания
На самом деле, показания к приёму статинов и их целевые уровни могут быть определены только врачом. Лабораторные нормы указаны для здоровых людей. Для пациентов, уже имеющих сердечно-сосудистые заболевания, нормы другие.
На самом деле, никакого эффекта привыкания статины не вызывают, их отмена не сопровождается никаким ухудшением состояния.
Однако, действительно, имеет смысл только длительный, многолетний приём статинов, так, как только он позволяет в полной мере реализовать все положительные лечебные эффекты препаратов. Именно по этой же причине, бессмысленно, прекращать приём статинов при нормализации уровня холестерина, так как в этом случае, эффект будет утерян с прекращением приёма.
На самом деле, у статинов есть еще противовоспалительный эффект, выражающийся в снижении воспаления во внутренней стенке кровеносных сосудов, что позволяет им профилактировать разрыв атеросклеротической бляшки, защищать почки, сетчатку глаза и головной мозг, а также помогать в лечении инфекционных заболеваний (в данный момент даже проводится исследование о применении статинов в лечении новой коронавирусной инфекции)
На самом деле, назначить эти препараты с учётом конкретной клинической ситуации у каждого пациента, подобрать конкретный препарат и определить дозу может только врач.
В нашей клинике мы готовы подробно ответить на все вопросы пациентов, связанные с липидоснижающей терапией, и подобрать оптимальное лечение в каждом случае!
Комбинированная гиполипидемическая терапия. Преимущества и проблемы
Цель обзора: Представить данные литературы по комбинированной гиполипидемической терапии с позиции эффективности, безопасности, влияния на прогноз и лекарственных взаимодействий.
Основные положения: В обзоре представлены данные доказательной медицины по лечению гиперлипидемии, современные подходы к проведению комбинированной гиполипидемической терапии, ее преимущества и ограничения. Проблема комбинированной гиполипидемической терапии рассмотрена не только с позиции эффективности и безопасности, но и лекарственных взаимодействий. Описаны основные классы гиполипидемических препаратов и наиболее часто используемые комбинации. Приведены данные о перспективной комбинации статинов с препаратами уросодезоксихолевой кислоты, позволяющей повысить эффективность и безопасность терапии статинами у пациентов с «скомпрометированной» печенью.
Заключение: Представленные данные свидетельствуют как о наличии доказанных и потенциально возможных положительных эффектах комбинированной гиполипидемической терапии, так и существовании определенных ограничений, связанных как с отсутствием убедительных доказательств способности улучшать прогноз жизни больных для ряда гиполипидемических препаратов и их комбинаций, а так же риском развития нежелательных явлений, связанных с лекарственными взаимодействиям при полипрагмазии. В свете последнего, комбинация статинов с урсодезоксихолевой кислотой имеет большое будущее.
Сердечно-сосудистые заболевания (ССЗ) являются основной причиной смертности населения во всем мире. Основные приоритеты в первичной и вторичной профилактике ССЗ базируются на диагностике и адекватной немедикаментозной и медикаментозной профилактике, в том числе коррекции факторов риска (ФР), таких как низкая физическая активность, ожирение, артериальная гипертония, липидные нарушения. За счет воздействия на ФР можно снизить риск развития инфаркта миокарда, инсульта, сердечной и почечной недостаточности [1].
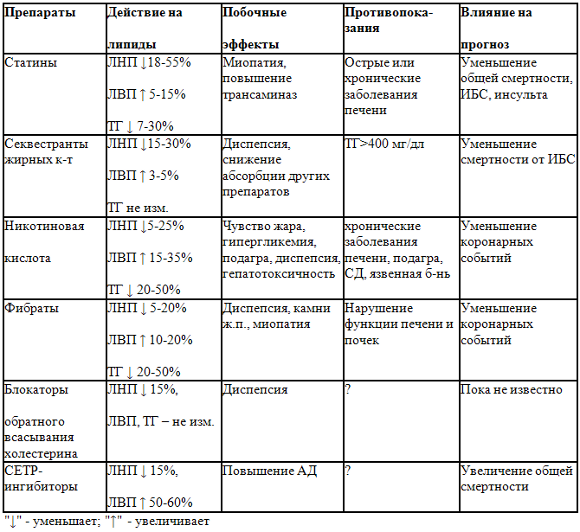
В большинстве случаев достичь целевого уровня ХС ЛПНП и ТГ с помощью только немедикаментозного воздействия (гиполипидемической диеты и увеличения физической активности) не удается и требуется назначение гиполипидемической терапии. Существует четыре основных класса гиполипидемических препаратов с доказанной в ходе рандомизированных проспективных исследований способностью улучшать прогноз больных с гиперлипидемией: ингибиторы ГМК-КоА-редуктазы (статины), секвестранты желчных кислот, никотиновая кислота и фибраты. Влияние появившихся в последние годы новых классов гиполипидемических препаратов, таких как ингибиторы обратного всасывания холестерина в кишечнике – эзетимиб и CETP ингибиторы находится в стадии изучения. Поэтому их место в ряду гиполипидемических препаратов недостаточно определено (табл. 1).
Таблица 1. Характеристика основных классов гиполипидемических препаратов
Основной задачей лечения пациентов с гиперлипидемией является снижение уровня ХС ЛПНП с целью уменьшения риска возникновения ИБС (первичная профилактика) или ее осложнений (вторичная профилактика). При этом желательна также нормализация уровня ТГ, поскольку гипертриглицеридемия является одним из факторов риска ИБС (хотя и менее значимым, чем гиперхолестеринемия). В связи с этим одним из важных факторов при выборе гиполипидемических препаратов является их влияние на уровень ТГ [2].
Статины и секвестранты желчных кислот обладают в основном холестeринснижающим эффектом, фибраты преимущественно уменьшают гипертриглицеридемию, а никотиновая кислота снижает как уровень ХС, так и ТГ (табл. 1). Секвестранты желчных кислот, которые не только не снижают уровень ТГ, но могут даже значительно повысить его, не назначают при превышении верхней границы нормы ТГ (200 мг/дл). Никотиновая кислота снижает как уровень ХС, так и ТГ. Наиболее выраженной способностью корригировать гипертриглицеридемию обладают фибраты, однако их холестеринснижающий эффект уступает действию других классов гиполипидемических препаратов. Наиболее узкими показаниями к назначению характеризуются секвестранты желчных кислот, которые рекомендуются исключительно больным со IIа типом ГЛП, встречающимся не более чем у 10% всех больных с ГЛП. Статины показаны больным как со IIа, так и со IIв типами ГЛП, составляющим не менее половины всех пациентов с ГЛП. Статины понижают уровень ТГ в умеренной степени, в связи с чем их не назначают в виде монотерапии больным с выраженной гипертриглицеридемией (>400 мг/дл).
Никотиновую кислоту можно назначать больным с любыми типами ГЛП. Фибраты предназначены в основном для коррекции ГЛП IIа типа и крайне редко встречающейся ГЛП III типа. Назначение медикаментозной гиполипидемической терапии при часто встречающейся изолированной гипертриглицеридемии (ГЛП IV типа) в соответствии с современными установками рекомендуется лишь пациентам с очень высоким уровнем ТГ (>1000 мг/дл) с целью снижения риска развития острого панкреатита, а не ИБС [2]
Результаты крупных контролируемых клинических исследований с «твердыми» конечными точками, доказавшие способность терапии статинами снижать заболеваемость и смертность от ССЗ, позволили существенно увеличить назначение этих препаратов в группах очень высокого и высокого риска, а последние пересмотры американских и европейских рекомендаций по диагностике и лечению ИБС привели к снижению целевых уровней ХС-ЛПНП у лиц очень высокого риска и расширению показаний к назначению гиполипидемической терапии, в первую очередь статинов, у больных с ОКС, АГ, сахарным диабетом 2 типа и метаболическим синдромом, у лиц, перенесших ТИА или инсульт, у пожилых больных и т.д. [1, 10]. Вместе с тем, по данным наблюдательных исследований REALITY, EUROASPIRE II- III, даже при возросшей частите назначения статинов в странах Западной Европы (ср. процент назначения статинов 80-90%), достижение целевых уровней ХС-ЛПНП остается на уровне 40%, что не позволяет в полной мере использовать возможности гиполипидемической терапии снижать СС смертность [11, 12].
Как и при приеме любых лекарственных средств сопряжено с риском развития нежелательных явлений. По данным клинических исследований, терапия статинами представляет низкий, но реальный риск миопатии (невыраженные мышечные нарушения, включая повышение уровня КФК) и рабдомиолиза (серьезное состояние, которое помимо повышения КФК ассоциируется с миоглобинурией и другими серьезными нарушениями) [13]. Вероятность развития миопатии и рабдомиолиза увеличивается с увеличением дозы статина. Миотоксичность является класс-эффектом статинов и риск увеличивается с повышением дозы статина. К факторам, которые увеличивают риск статин-индуцированной миопатии относятся пожилой возраст, женский пол, почечная недостаточность, печеночная дисфункция, гипотиреоз, диета (грейпфрутовый сок), высокая биодоступность статинов, системная экспозиция, липофильность, низкая связываемость с белками плазмы, взаимодействие с препаратами метаболизирующимися с помощью CYP 450 3A4, в том числе гемфиброзилом 14. Причиной повышения активности КК могут служить повреждения скелетной мускулатуры (интенсивная физическая нагрузка накануне, внутримышечные инъекции, полимиозит, мышечные дистрофии, травмы, операции), поражения миокарда (ИМ, миокардит), гипотиреоз, застойная сердечная недостаточность.
При терапии статинами существует доза-зависимый риск повышения активности АСТ и АЛТ, однако даже при высоких дозах это бывает очень редко [17]. По данным мета-анализа, повышение уровня трансаминаз на терапии статинами сравнимо с плацебо. Повышение уровня билирубина – более объективный показатель повреждения печении на терапии статинами, чем гиперферментемия. При назначении статинов необходимо периодически контролировать параметры липидного спектра и активность ферментов АСТ, АЛТ, КФК. При повышении активности трансаминаз печени более 3 ВГН необходимо повторить анализ крови и исключить такие причины гиперферментемии как прием алкоголя накануне, холелитиаз, хронический гепатит или другие первичные и вторичные заболевания печени. По данным Law M et al (2006), повышение активности АСТ/АЛТ более 3 ВПН (180000 пациентов, 21 крупное исследование) при 2-х последовательных измерениях составило 70 случаев (0,038%) [18]. По заключению экспертов NLA, при исходно повышенной активности печеночных тестов, а также при хронических заболеваниях печени, включая неалкогольный стеатогепатит, статины могут применяться без повышенного риска повреждения печени. Лишь декомпенсированный цирроз, острая печеночная недостаточность и активные заболевания печени (гепатиты) являются абсолютным противопоказанием для лечения статинами [19].
Применение статинов при неалкогольной жировой болезни печени (НАЖБП).
НАЖБП в 2003г Американской ассоциацией клинических эндокринологов признана одним из компонентов метаболического синдрома, при котором резко повышается риск развития ИБС, поэтому у данной категории пациентов требуется проведение гиполипидемической терапии [20]. Многие пациенты с ГЛП с жировым гепатозом получают терапию статинами без побочных эффектов [17]. В ряде исследований отмечено, что статины могут даже улучшить гистологию печени у пациентов с неалкогольным стеатогепатитом [17,21]. Согласно последним Российским рекомендациям по «Диагностике и коррекции нарушений липидного обмена с целью профилактики и лечения атеросклероза» пациентам высокого и очень высокого риска развития ССО со «скомпрометированной» печенью (сопутствующими заболеваниями печени и умеренной гиперферментемией) может быть рекомендована комбинированная гиполипидемическая терапия с гепатопротекторами, в том числе урсодезоксихолевой кислотой, позволяющая достичь большего гиполипидемического эффекта при хорошей переносимости лечения (более подробно данная комбинация будет рассмотрена ниже) [2].
Лечение фибратами приводит к существенному снижению уровня ТГ на 20-50% от исходного уровня и повышению уровня ХС-ЛВП на 10-20% [22]. Фибраты существенно снижают степень постпрандиальной («послеобеденной») дислипидемии. По результатам мета-анализа клинических 40 исследований с фибратами (18500 пациентов), в монотерапии этими лекарствами можно ожидать среднее снижение уровня общего ХС примерно на 8%, ТГ – на 30%, и повышение уровня ХС-ЛВП на 10% [23]. Фибраты обычно хорошо переносятся. Наиболее существенным побочным эффектом клофибрата является повышение литогенности желчи и увеличение заболеваемости желчнокаменной болезнью, в связи с чем его практически перестали применять. Повышение риска желчнокаменной болезни при терапии гемфиброзилом, безафибратом, ципрофибратом и фенофибратом не доказано, но такую возможность исключить нельзя. Фибраты должны использоваться с осторожностью у лиц с ХПН. Фибраты потенцируют действие антикоагулянтов и могут потенцировать действие гипогликемических средств. Дополнительная осторожность необходима при комбинированной терапии фибратов со статинами. Исключение составляет фенофибрат, в исследованиях FIELD и SAFARI его комбинация с симвастатином не вызывала большее число побочных эффектов, чем монотерапия симвастатином в группе плацебо, что связано с различным микросомальным метаболизмом фенофибрата и статинов [24,25]. Установлено, что гемфиброзил при совместном применении увеличивает концентрацию всех статинов, за исключением флувастатина. Риск миопатии/рабдомиолиза при комбинации гемфиброзила со статинами примерно в 20 раз выше, чем при использовании фенофибрата. Гемфиброзил также повышает концентрацию таких препаратов, как пиоглитазон, розиглитазон, производных сульфанилмочевины. Фибраты являются препаратами выбора у больных с редко встречающейся ГЛП III типа, а также с ГЛП IV типа с высоким уровнем ТТ. При ГЛП IIа и IIв типов их рассматривают в качестве резервной группы препаратов.
В настоящее время нет данных, которые позволили бы утверждать, что длительная терапия фибратами приводит к увеличению выживаемости больных ИБС (за исключением селективной группы больных с сахарным диабетом) или пациентов из группы повышенного риска ее развития.
Никотиновая кислота (НК)
Как и секвестранты желчных кислот, НК является традиционным гиполипидемическим препаратом и применяется около 35 лет. Их объединяет и высокая частота побочных эффектов. Механизм действия НК заключается в угнетении синтеза в печени ЛПОНП, а также в уменьшении высвобождения из адипоцитов свободных жирных кислот, в результате чего вторично происходит уменьшение образования ЛПНП. Наиболее выраженное влияние НК оказывает на содержание ТГ, которое уменьшается на 20-50%, снижение уровня ОХС менее выражено (10-25%). Особенностью НК является ее способность повышать уровень ХС ЛПВП на 15-30%.
Обычный терапевтический диапазон доз НК составляет от 1,5 до 3 г, однако назначению НК в терапевтических дозах препятствует ее сосудорасширяющий эффект, проявляющийся гиперемией лица, головной болью, кожным зудом, тахикардией. Вазодилатирующий эффект НК уменьшается при ее приеме во время еды, а также в сочетании с небольшими дозами аспирина, что рекомендуют использовать на практике.
Следует учитывать, что прием НК может потенцировать эффект гипотензивных препаратов, а так же нередко вызывает диспепсию и может привести к обострению язвенной болезни, повышению уровня мочевой кислоты и обострению подагры, к гипергликемии и токсическому поражению печени.
Таким образом, НК является эффективным гиполипидемическим препаратом, широкому применению которого препятствуют высокая частота симптоматических побочных эффектов, риск возникновения органотоксических эффектов (в особенности гепатотоксичность).
Ингибиторы абсорбции ХС в кишечнике. В РФ зарегистрирован пока один препарат из класса – Эзетимиб. Эффект эзетимиба заключается в выраженном ингибировании абсорбции пищевого и билиарного ХС через ворсинчатый эпителий тонкого кишечника. Эзетимиб не катаболизируется через цитохром P450, 1A1, 2D6, 2C8, 2C9 и 3A4, поэтому нет оснований опасаться взаимодействий «лекарство-лекарство» для многих препаратов, являющихся ингибиторами данных цитохромов. Это касается статинов (аторва-, симва-, права-, лова- и розувастатин), а также оральных контрацептивов, варфарина, дигоксина или циметидина.
В виде монотерапии в дозе 5 мг в сутки эзетимиб снижает уровень ХС-ЛНП на 15,7%, в обычной терапевтической дозе 10 мг в сутки – на 18,5% и оказывает минимальный эффект на уровень Тг –снижение на 6-8% и на уровень ХС-ЛВП +2-4% [2].
Комбинированная гиполипидемическая терапия
Одной из основных проблем в улучшении контроля гиперлипидемии как в Западной, так и в Восточной Европе является низкая приверженность пациентов к лечению как из-за недопонимания больными и врачами необходимости гиполипидемической терапии, так и опасения развития побочных эффектов. В Российской Федерации ситуация с частотой назначения терапии статинами, одного их основных классов препаратов для лечения атеросклероза, и ее эффективностью, далека от оптимальной. В связи с этим, повышение распространенности и эффективности гиполипидемической терапии за счет использования рациональных комбинаций представляется весьма актуальным.
Обычно комбинированная гиполипидемическая терапия проводится при выраженных гиперлипидемиях, когда монотерапия не позволяет достичь целевых значений уровня ХС-ЛНП или Тг. Cочетание относительно небольших доз двух препаратов с различным механизмом действия не только оказывается более эффективным, но и лучше переносится, чем прием высоких доз одного препарата. Комбинированная терапия может нивелировать потенциально неблагоприятное влияние монотерапии некоторыми препаратами на показатели липидного спектра. Например, у больных со IIв типом ГЛП фибраты, нормализуя уровень ТГ и ХС ЛПВП, могут повысить содержание ХC ЛПНП. При сочетании в данной ситуации фибратов с никотиновой кислотой или со статинами этот нежелательный эффект не возникает. При использовании рациональных комбинаций можно ожидать [2]:
1) Оптимизации текущей гиполипидемической монотерапии для получения дальнейшего эффекта в снижении уровня общего ХС и уровня ХС-ЛНП;
2) Усиление эффекта по снижению триглицеридов у лиц с комбинированной ГЛП и выраженной гипертриглицеридемией I, IV и V типов;
3) Уменьшение или устранение степени выраженности побочных эффектов, которые возникают при монотерапией гиполипидемическими препаратами в высоких дозах.
4) Оптимизация гиполипидемической терапии по категории стоимость/ эффективность.
При недостаточной эффективности сочетания двух гиполипидемических препаратов в наиболее тяжелых, рефракторных случаях приходится прибегать к комбинации трех препаратов, например, статинов с секвестрантами желчных кислот и никотиновой кислотой. Такая тактика может обеспечить успех, например, у больных с гетерозиготной семейной ГЛП.
Помимо ожидаемой пользы, следует учитывать и возможный риск развития нежелательных реакций при использовании комбинации нескольких гиполипидемических препаратов. Например классическое сочетание никотиновой кислоты с анионообменными смолами весьма эффективно, но характеризуется, как и монотерапия данными препаратами, достаточно высокой частотой побочных явлений.
Как повышение эффективности терапии, так и риск токсических реакций обусловлено возможным взаимодействием при одновременном использовании нескольких лекарственных препаратов. Взаимодействие лекарств при комбинированной терапии могут быть фармакодинамическим, когда действие обоих препаратов направлено на одно и то же звено, определяющее клинический эффект, и фармакокинетическим, когда лекарственные вещества взаимодействуют на расстоянии от места приложения их действия, изменяя концентрацию в плазме или тканях. Последствия взаимодействия лекарств при комбинированной терапии могут быть антагонистичными (действие одного препарата противоположно другому) и синергичными (однонаправленное действие). При синергичном взаимодействии может наблюдаться аддитивное действие (суммирование эффектов) и потенцирование эффектов (один препарат усиливает действие другого). Итоги взаимодействия могут быть благоприятными или неблагоприятными [27].
Значение проблемы лекарственного взаимодействия в кардиологии определяется вынужденной полипрагмазией в лечении сердечно-сосудистых заболеваний (ССЗ). Так при приеме одновременно до 5 препаратов частота развития НЯ составляет 4%, от 6 до 11 – 10%, от 11 до 15 – 28% [28]. Лекарственные взаимодействия доказаны для целого ряда препаратов, применяемых в кардиологии: фелодипин, нифедипин, верапамил, варфарин, атенолол. В случае сочетания статинов с указанными препаратами назначают минимальную дозу статинов и не реже 1 раза в месяц контролируют уровень печеночных ферментов и КФК в крови.
В гиполипидемической терапии обосновано использование следующих комбинаций:
1. Статины + фибраты
2. Статины + эзетимиб
4. Статины + секвестранты желчных кислот
5. Фибраты + эзетимиб
7. Ниацин + секвестранты желчных кислот
8. Статины + урсодезоксихолевая кислота?
Комбинация статины + фибраты
Результаты рандомизированного клинического исследования SAFARI, в котором использовалась комбинация фенофибрата 200 мг с симвастатином у больных с комбинированной ГЛП и сахарным диабетом 2 типа, показали, что данная комбинация позволяет эффективно и безопасно добиться дополнительного снижения уровней ТГ и ХС ЛПНП по сравнению с монотерапией симвастатином [25]. В группе комбинированной терапии уровень Тг снизился на 43% против 20% в гр. монотерапии симвастатином, а снижение уровня ХС-ЛНП составило 31% против 26% в группе монотерапии симвастатином, соответственно. Серьезных побочных реакций, связанных с лекарственной терапией (симвастатин+фенофибрат) и случаев миопатии и рабдомиолиза отмечено не было.
В литературе есть также сообщения об успешной комбинации розувастатина и фенофибрата [29].
Для успешного проведения комбинированной терапии статинов с фибратами важно учитывать следующие практические моменты:
1) Монотерапия статинами неэффективна, если уровень Тг превышает 5.6 ммоль/л.
2) Во избежание возникновения тяжелых побочных эффектов (миопатии и рабдомиолиз) не рекомендовано сочетание гемфиброзила со статинами, катаболизирующимися через цитохром P450 3A4: ловастатин, симвастатин, аторвастатин.
3) Препараты выбора для комбинированной терапии с точки зрения высокая эффективность/безопасность являются правастатин, флувастатин и розувастатин.
4) С точки зрения фармакокинетики, наиболее выгодными препаратами для комбинированной терапии являются безафибрат и фенофибрат, невыгодными – гемфиброзил и ципрофибрат [2].
В ряде клинических исследований была доказана способность комбинации эзетимиба со статинами значительно повышать эффективность гиполипидемической терапии и достижение целевых значений ХСЛПНП [32]. В целом, добавление эзетимиба к текущей терапии статинами позволяет получить дополнительное снижение уровня ХС-ЛНП на 25-30%, что сопоставимо с монотерапией высокими дозами статинов. Однако несмотря на выраженное снижение уровня атерогенных липопротеидов, эзетимиб ни в виде монотерапии, ни в комбинации со статинами не снижал риск развития ССО и смертность от них (исследования ENHANCE, SEAS, IMPROVE-IT) 34. Таким образом, эзетимиб может быть рекомендован в монотерапии для лечения больных с семейной гетерозиготной ГЛП у пациентов, которые не переносят лечение статинами или имели в анамнезе побочные эффекты при их применении, а так же в комбинированной терапии со статинами у больных с семейной гетерозиготной ГЛП если уровень ХС-ЛНП остается высоким (более 2,0 ммоль/л) на фоне максимальных доз статинов высоких доз статинов (симвастатин, аторвастатин 80 мг/сут.) или отмечается плохая переносимость высоких доз статинов [2].
Статины + секвестранты желчных кислот
Комбинация статинов с секвестрантами желчных кислот являлась стандартом в лечении больных с семейными гиперлипидемиями в 80-90е годы прошлого века, поскольку в ряде исследований была доказана способность данной комбинации замедлять развитие коронарного атеросклероза (CLAS I-II, FATS) [36,37]. В среднем за 2 года интенсивной комбинированной терапии удалось добиться регрессии атеросклероза в коронарных артериях у 18% пациентов, в то время как в контрольных группах регрессия встречалась в два раза реже. В настоящее время комбинация секвестранты ЖК со статинами применяется все реже (в комбинации со статинами у больных с высокой ГЛП (ОХС >7-8 ммоль/л). В РФ секвестранты ЖК не зарегистрированы, и после появления ингибитора кишечной абсорбции ХС эзетимиба перспективы применения секвестрантов ЖК в комбинированной терапии ГЛП представляются сомнительными.
К настоящему времени данных по эффективности и безопасности эзетимиба в комбинации с фибратами пока не достаточно. Есть отдельные публикации, где представлены результаты по сравнительной гиполипидемической эффективности Эзетимиб/симвастатина с фенофибратом и плацебо. Комбинация Виторина (Эзетимиб 10/симва 20 мг) с фенофибратом 160 мг позволяет снизить уровень Тг до 50%, ХС-ЛНП- на 45,8%, и повысить уровень ХС-ЛВП на 18,7% [38].
Используется редко из-за повышенного риска развития миопатии, побочного эффекта, характерного для обеих групп препаратов.
Ниацин + секвестранты желчных кислот
Классическое сочетание никотиновой кислоты с анионообменными смолами весьма эффективно, но характеризуется, как и монотерапия данными препаратами, достаточно высокой частотой побочных явлений, в частности диспепсии.
Фибраты + секвестранты желчных кислот
Данная комбинация используется в настоящее время редко из-за проблем с переносимостью, однако ее способность замедлять прогрессирование коронарного атеросклероза была в исследовании USSF SCOR (колестипол 15-30 г+ никотиновая к-та 1.5-7.5 грамм, ловастатин 40-60 грамм) было доказано, что в среднем за 2 года интенсивной комбинированной терапии удалось добиться регрессии в коронарных артериях у 18% пациентов, в то время как в контрольных группах регрессия встречалась в два раза реже. Наоборот, частота прогрессий была больше в контрольной группе, чем у больных, получающих комбинированную терапию ( 44 % и 29 %) соответственно [2].
Статины + урсодезоксихолевая кислота
Как обсуждалось выше, лечение пациентов высокого и очень высокого риска развития ССО со «скомпрометированной» печенью (сопутствующими заболеваниями печени и умеренной гиперферментемией) представляет собой непростую задачу, поскольку врачи ограничены как в выборе гиполипидемических препаратов, так и в используемых дозах. В таких случаях может быть рекомендована комбинированная гиполипидемическая терапия с урсодезоксихолевой кислотой, позволяющая достичь большего гиполипидемического эффекта и улучшить переносимость лечения [2].
Несмотря на сравнительно небольшую длительность использования комбинированной терапии статинами с УДХК у пациентов с гиперхолестеринемией, имеются данные нескольких многоцентровых рандомизированных плацебо-контролируемых исследований, которые подтвердили эффективность и безопасность данной терапии. Так в рандомизированном проспективном исследовании Cabezas Gelabert R с соавт. (2004) была показана эффективность применения комбинированной терапии статинами в низких дозах с УДХК при лечении пациентов с семейной гиперхолестеринемией, которые не отвечали на лечение средними дозами симвастатина или аторвастатина в виде монотерапии [39]. При комбинированной терапии симвастатином 20 мг/сут и УДХК 300 мг/сут в течение 4 месяцев, по сравнению с монотерапией симвастатином в дозе 40 мг/сут, было достигнуто более выраженное снижение уровня ХС-ЛНП (118,8 ±8,6 мг/дл и 154,8 ±12,2 мг/дл; соответственно; p=0,0034). Сходные данные по снижению уровня ХС-ЛНП были получены в этом исследовании в группе пациентов, принимавших аторвастатин 20 мг/сут и УДХК 300 мг/сут, по сравнению с монотерапией аторвастатином в дозе 40 мг/сут (94,6 ±6,1 мг/дл и 138,7 ±9,0 мг/дл; соответственно; p=0,0037).
По данным Laurin (1996) и Holoman (2001), применение УДХК при НАСГ в дозе 10–15 мг/кг в сутки в течение 6 мес и более оказывает положительное влияние на биохимические показатели, ведёт к снижению активности АлАТ, АсАТ, ЩФ, ГГТ, уменьшению выраженности стеатоза и воспаления согласно результатам гистологического исследования ткани печени [19, 20]. [40,41]. После нормализации уровня АсАТ и АлАТ на фоне приёма УДХК больному можно назначить статины. Очевидно, данное направление в лечении атерогенной дислипидемии у больных с НАЖБП при МС имеет большие перспективы. Поскольку наличие множественной патологии у пациентов с МС обусловливает необходимость проведения комплексной терапии, которая должна быть одновременно и безопасной, и эффективной, обосновано совместное применение статинов и УДХК в качестве гиполипидемической терапии у больных с МС.
Применять синтетическую УДХК начали с середины прошлого века как препарат, вызывающий денатурацию желчи и растворение мелких желчных камней. В последующие десятилетия было выявлено положительное влияние УДХК на функциональное состояние печени при многих первичных заболеваниях органа, а также при других болезнях, вызывающих вторичное повреждение паренхимы печени. УДХК – лекарственный препарат плейотропного действия, что выражается в наличии у него холеретического, цитопротективного, иммуномодулирующего, антиапоптотического, литолитического и гипохолестеринемического механизмов действия [42]. Гипохолестеринемический механизм заключается в снижении всасывания холестерина в кишечнике, синтеза холестерина в печени и экскреции холестерина в желчь.
Поскольку, несмотря на относительно доброкачественное течение НАСГ, в половине случаев отмечают прогрессирование патологического процесса и изредка формирование цирроза печени, назначение УДХК у больных ИБС и гиперлипидемией является обоснованным [42,43]. Эффективность применения УДХК при НАСГ у больных ИБС была подтверждена в недавних исследованиях, проведенных в России и Украине 44. Целью исследования Е.Л. Трисветовой и др., 2008г, было выявление возможностей УДХК в достижении цитопротективного и усиления гиполипидемического действия статинов у больных с НАСГ и хронической ИБС. В исследование было включено 24 больных (10 мужчин и 14 женщин, ср. возраст 52,6 ± 4,8 года, индекс массы тела (ИМТ) составлял 28,3 ± 5,4 кг/м2). В исследование не включали больных, имеющих анамнестические данные о факторах риска развития токсического, а также по результатам лабораторных методов исследования и инфекционного поражения печени. Исходно у всех пациентов было выявлено повышение в 1,5-2 раза уровня АСТ, а у 4 и повышение АЛТ при нормальном уровне билирубина в сыворотке крови. Все пациенты принимали антигипертензивные, антитромбоцитарные препараты и лекарственные средства, корригирующие ХСН. Статины в виде аторвастатина в дозе 10 мг/сут. были назначены после включения пациентов в исследование. Половина больных (гр. 1, n=11) получала дополнительно УДХК в дозе 300 мг 2 раза в сут; вторая (n=13) УДХК не получала. При анализе результатов исследования выявлено снижение общего ХС на 9,5%, ТГ на 21% у больных обеих групп. Снижение ЛПНП на 11,2% (p